Пролежни дистрофические язвенно некротические процессы возникающие у
Причины и механизм развития пролежней
Пролежни (decubitu) – это дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие их длительного сдавления, нарушения местного кровообращения и нервной трофики.

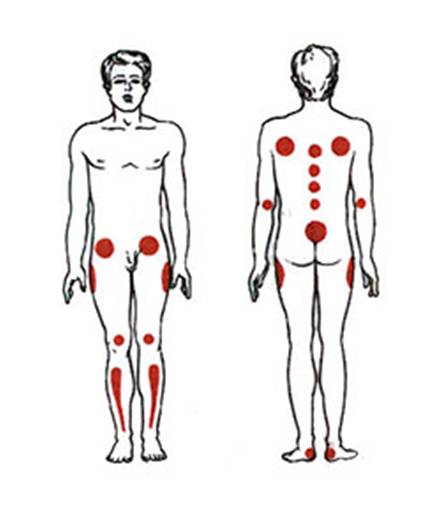
Место образования пролежней зависит от положения больного, наиболее частые места их локализации:
- в положении на спине: затылок, лопатки, локти, крестец, пятки;
- в положении сидя:лопатки, седалищные бугры, стопы ног;
- в положении на животе: ребра, гребни подвздошных костей, колени, пальцы ног с тыльной стороны;
- в положении на боку: область тазобедренного сустава (область большого вертела).
Для предупреждения возникновения пролежней очень большое значение имеет правильно организованный уход: частая смена положения больного, применение противопролежневых матрасов, полноценное питание с достаточным количеством белков и витаминов.
В возникновении пролежней основную роль играют два фактора – трофические расстройства в организме и длительное сдавливание мягких тканей.
В зависимости от преобладания одного из этих факторов пролежни делят на экзогенные и эндогенные.
Экзогенные пролежни. В возникновении экзогенных пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей (особенно в тех местах, где близко расположены костные выступы: в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедренной кости и т.п.) между костью и каким-либо внешним предметом (поверхность матраца, гипсовая повязка, шина и т.д.).
Эндогенные пролежни. В возникновении эндогенных пролежней главную роль играет фактор ослабления организма, глубокого нарушения его основных жизненных функций и трофики тканей (истощенные тяжелобольные, нередко страдающих сахарным диабетом, вынужденные в течение длительного времени лежать в постели неподвижно).
Эндогенные нейротрофические пролежни возникают у больных с органическими нарушениями нервной системы (контузия спинного мозга, кровоизлияние в мозг и т.д.). Основную роль в возникновении этого вида пролежней играют резкие нейротрофические расстройства.
Стадии развития пролежневого процесса
1 стадия: устойчивое покраснение кожи, не проходящая после прекращения давления; кожные покровы не нарушены.
2 стадия: стойкое покраснение кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (некроз) с распространением на подкожную клетчатку.
3 стадия: разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны.
4 стадия: поражение (некроз) всех мягких тканей; наличие полости, в которой видны сухожилия и/или костные образования.
Описание механизмов возникновения пролежней
Практический опыт показывает, что даже при обязательном выполнении всех требований гигиены пролежни все же могут появляться (Л.А.Лютко, 2005).
Почему у здоровых людей никогда не бывает пролежней? – Они могут свободно двигаться, перемешать тяжесть своего тела при ходьбе, сидя, лежа и даже во сне.
У больных, долгое время находящихся в постели или кресле, часто появляются пролежни. В чем же причина?
Каждая клетка человеческого организмы нуждается в поступлении кислорода, воды и питательных веществ, а также в удалении из нее продуктов жизнедеятельности. Кровь приносит по системе капилляров к клеткам необходимые вещества и уносит «отходы»; таким образом, осуществляется обмен веществ, необходимый для поддержания жизнедеятельности клетки. Этот процесс происходит до тех пор, пока кровь движется по капиллярам. Что же происходит, если часть из них по какой-то причине перестает работать?
Тончайшие капилляры кожи при оказании на них давления перекрываются. В обычных условиях здоровая кожа имеет розовый цвет за счет крови, текущей по сосудам. Возьмем пустой стеклянный стакан, сильно сожмем его и посмотрим сквозь прозрачные стенки на пальцы. Там, где пальцы давят на стенки стакана, видны бледные участки ишемии, вызванные остановкой кровообращения. Теперь поставим стакан. Кончики пальцев сразу розовеют, так как движение крови возобновится.
Какое отношение имеет нарушение движения крови в капиллярах к риску возникновения пролежней? Чтобы ответить на этот вопрос, рассмотрим еще один пример. Когда мы лежим на спине, большая часть давления ноги приходится на пятку (одно из наиболее типичных мест развития пролежней). Вся тяжесть ложится на небольшую поверхность кожи, находящуюся непосредственно под костью. Положите свои пальцы под пятку лежащего человека, Вы почувствуете тяжесть, сконцентрированную в этом месте. Этого давления достаточно, чтобы пережать кровеносные сосуды между костью пятки и поверхностью кожи и остановить движение крови. Если пятка в таком положении находится довольно долго, недостаточное кровоснабжение приводит к гибели части клеток, и развивается пролежень.
Пролежни появляются там, где выступающие части костей вжимают мягкие ткани в поверхность кровати или кресла. Под костными выступами давление веса тела концентрируется на небольшом участке поверхности кожи, обусловливая сильное сдавливание кровеносных сосудов и блокируя кровоток.
Если движение крови блокировано надолго, то значительное количество клеток отмирает. В течение нескольких дней мертвые клетки распадаются, и образуется язва – пролежень.
Схожие процессы в тканях происходят и в положении сидя, только кроме давления на ткани действуют еще и силы сдвига.
Нарушение подвижности, сдавливание тканей и сосудов, смещение кожных покровов относятся к механическим факторам образования пролежней. Однако существует и ряд физиологических факторов: сопутствующие инфекции, анемия, неполноценное питание и снижение массы тела, поражение спинного мозга и периферических нервов. Пролежни возникают обычно при сочетанном воздействии этих факторов.
Профилактика и лечение пролежней в настоящее время является серьезной медико-социальной проблемой. Особая трудность заключается в том, что из-за сложного патогенеза пролежневого процесса, используемые лекарственные средства часто бывают мало эффективны.
Их применение не устраняет главную причину возникновения пролежней – недостаточное кровоснабжение кожи, подкожной клетчатки и мягких тканей.
В связи с серьезностью проблемы и большим количеством пациентов, страдающих пролежнями, ученые-фармакологи ведут активный поиск высокоэффективных лекарственнх средств для местного лечения трофических нарушений кожного покрова (Гошадзе К.А., 2008).
Источник
- Врачи
- Статья обновлена:18.06.2020
Пролежни это дистрофические или язвенно – некротические изменения тканей, возникшие у лежащих, ослабленных больных, на участках тела, подвергающихся длительному систематическому давлению.
Что такое пролежни?
Пролежни это дистрофические или язвенно – некротические изменения тканей, возникшие у лежащих, ослабленных больных, на участках тела, подвергающихся длительному систематическому давлению.
Следует помнить, что пролежни нередко возникают даже у неослабленных больных. Например, они могут формироваться под гипсовой повязкой, при сдавлении тканей протезом, корсетом, фрагментами аппарата наружного остеосинтеза (аппаратом Илизарова). В каждом случае «безобидное» локальное сдавление может перейти в стадию некротических изменений с последующим интенсивным нагноением. Для формирования пролежня иногда бывает достаточно 2-6 часов неподвижного положения больного в постели.
Как формируются пролежни?
При осмотре области, которая подверглась длительному сдавлению, независимо от ее расположения, в первые часы выявляется бледность и незначительное уплотнение тканей. Болезненность в этой области отсутствует. Очень быстро кожные покровы приобретают синюшный оттенок, на коже появляется множество пузырьков с жидкостью или формируется стойкое пятно красного цвета с четким ободком по окружности. Затем на этом месте выявляется нарушение по типу содранной кожи. Через несколько дней формируется очаг некроза с последующим образованием гноя. Формируется глубокий пролежень, поражающий не только кожу и подкожную клетчатку, но и мышцы, и даже костные структуры. Иногда процесс идет не с поверхности кожи вглубь мягких тканей, а наоборот – и в этих случаях нарушения целостности кожных покровов проявляются значительно позже. Это можно наблюдать, когда с профилактической целью кожные покровы в проблемных анатомических точках обрабатывают концентрированным раствором марганцовки (перманганат калия).
Почему нельзя применять марганцовку?
Это ошибочная тактика, так как под слоем пересушенной марганцовкой кожи постепенно образуется плотный струп – так называемый «панцирь», создающий благоприятные парниковые условия для размножения микроорганизмов в глубине тканей. Недопустимо использование у таких больных зеленки или спиртового раствора йода, так как они также пересушивают ткани и тем самым создают новые предпосылки для формирования пролежня. Возбудителями гнойных процессов, сопровождающих пролежни, как правило, бывают аэробные и анаэробные микроорганизмы (S. Auereus, S.pyogenes, Enterococcusspp., P. Aeruginosa, Enterobacteriaceae, Bacteroidessp.). Инфекция также может проникнуть с кожи пациента при недостаточном соблюдении личной гигиены, а также гигиены постельных принадлежностей, рук медицинского персонала и т.д.
Профилактика пролежней
Успех лечения пролежней в самом начале предопределен профилактическими мероприятиями, направленными на предупреждение длительного сдавления отдельных участков тела, а также формирования очагов инфекции.
Прежде всего, больного необходимо укладывать на абсолютно ровную, жесткую поверхность, покрытую тщательно расправленными простынями. В течение суток (днем и ночью) больного необходимо многократно переворачивать, можно использовать специальные противопролежневые матрасы. Категорически нельзя подкладывать под больного клеенки, резиновые надувные круги, так как все это вызывает сдавление тканей и нарушает микроциркуляцию. Нельзя допускать длительный контакт кожи с мокрым бельем (при непроизвольном мочеиспускании и т.д.).
С профилактической целью необходимо ежедневно обрабатывать камфорным спиртом кожные покровы проблемных точек: крестец, копчик, лопатки, область позвоночника, локти, пяточные области, затылок (желательно с этой области убрать волосы), лодыжки, коленные суставы.
При выявлении покраснения участков кожи в области проблемных точек необходима обработка растворами йодофоров (1% раствор йодопирона, бетадин). Йодофоры хорошо проникают через неповрежденную кожу в подкожную клетчатку и подавляют рост большинства патогенных микроорганизмов.
Местные средства при пролежнях
При начальных проявлениях нарушения целостности кожных покровов (по типу содранной кожи) целесообразно использовать другие местные средства. В этих случаях хорошо зарекомендовал себя крем Аргосульфан, этот препарат содержит 2% ионизированное серебро, которое обладает высокой антимикробной активностью по отношению к широкому кругу возбудителей и стимулирует заживление поврежденной кожи. Специально разработанная гидрофильная основа Аргосульфана увлажняет и защищает молодую эпителиальную ткань. Крем наносится тонким слоем на поврежденную поверхность ежедневно 1 раз в день. Такая тактика позволяет в течение 7 – 10 суток остановить процесс формирования пролежня и добиться полного восстановления кожных покровов.
К чему могут привести пролежни?
Важно вовремя начать лечение, т.к. может начаться углубление пролежня с гнойным поражением мышц и костных структур. Прежде всего это наблюдается в области крестца и, как правило, сопровождается нарастающей интоксикацией, повышением температуры тела, общей слабостью. В этих случаях уже необходима хирургическая обработка гнойного очага с тщательным удалением всех нежизнеспособных тканей и последующим лечением раны. У таких пациентов также проводят антибактериальную терапию препаратами широкого спектра действия, назначаемую врачом. Длительность системной антибактериальной терапии зависит от тяжести течения гнойного процесса. Обычно достаточно 7 – 10 дневного курса лечения.
Таким образом, у пациентов с высоким риском развития пролежней (ослабленные, длительно лежащие в постели) необходимо уделять большое внимание профилактике этого грозного осложнения, а при появлении первых признаков формирования пролежня, незамедлительно начинать местное лечение.
Источник
Пролежни (decubitus, ед. ч.) — патологические изменения тканей дистрофического или язвенно-некротического характера, возникающие у лежачих ослабленных больных на местах, подвергающихся систематическому давлению.
Этиология
В возникновении и развитии Пролежней основную роль играют два фактора — глубокие трофические расстройства в организме и длительное сдавление мягких тканей. В зависимости от преобладания одного из этих факторов Пролежни делят на экзогенные и эндогенные.
В возникновении экзогенных Пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей. Фактор ослабления организма при этом виде П. лишь создает условия, при которых П. развиваются быстрее и распространяются шире и глубже, чем у здоровых лиц. Экзогенные П. бывают наружные и внутренние. Наружные экзогенные П. возникают при сдавливании мягких тканей (особенно если они не содержат мышц, напр, в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедра, локтевого отростка и т. п.) между костью (обычно костным выступом) и каким-либо внешним предметом (поверхность матраца, повязка, шина и др.). В подавляющем большинстве случаев такие П. встречаются у оперированных больных, находящихся длительно в вынужденном положении, а также у травматологических больных с неправильно наложенной гипсовой повязкой или шиной, неточно подогнанным протезом, корсетом, лечебным ортопедическим аппаратом. Внутренние экзогенные П. возникают в стенках раны, слизистой оболочке органа, стенке сосуда в результате длительного пребывания в глубине раны или соответствующем органе жестких дренажных трубок, плотного тампона, трахеостомической трубки, зубного протеза, катетера.

Схематическое изображение типичной локализации пролежней, образующихся на передней поверхности тела (а) при положении больного на животе и на задней поверхности тела (б) при положении больного на спине (указаны наружные проекции соответствующих костных образований): 1 — край реберной дуги; 2 — верхняя передняя ость подвздошной кости; 3 — надколенник; 4 — передняя поверхность большеберцовой кости; 5 — наружный затылочный выступ; 6 — лопатка; 7 — локтевой отросток; 8 — крестец и копчик; 9 — бугор пяточной кости; 10 — остистый отросток грудного позвонка.
В возникновении эндогенных пролежней главную роль играет фактор ослабления организма, глубокого нарушения основных его жизненных функций и трофики тканей. Детализируя этиологию эндогенных П., их делят на смешанные и нейротрофические. Эндогенные смешанные П. возникают у истощенных тяжелобольных с глубокими циркуляторными нарушениями, нередко страдающих сахарным диабетом, вынужденных в течение длительного времени лежать в постели неподвижно, не имея сил самостоятельно изменить положение тела или отдельных его частей (ног, рук). В этом случае даже небольшое давление на ограниченном участке приводит к ишемии кожи и подлежащих тканей (см. Ишемия) и образованию П. Пролежни возникают: при положении больного на спине — в области бугров пяточных костей, крестца и копчика, лопаток, на задней поверхности локтевых суставов, реже над остистыми отростками грудных позвонков и в области наружного затылочного выступа; при положении на животе — на передней поверхности голеней, особенно над передними краями большеберцовых костей, в области надколенников и верхних передних подвздошных остей, а также у края реберных дуг (рис.); при положении на боку— в области латеральной лодыжки, мыщелка и большого вертела бедренной кости, на внутренней поверхности нижних конечностей в местах тесного прилегания их друг к другу; при вынужденном сидячем положении — в области седалищных бугров.
Эндогенные нейротрофические Пролежни возникают у больных с органическими нарушениями нервной системы (перерыв и контузия спинного мозга, кровоизлияние в мозг, размягчение и опухоли головного мозга, повреждение крупных нервных стволов, напр, седалищного нерва, и др.). Основную роль в возникновении этого вида П. играют резкие нейротрофические расстройства (см. Трофика), настолько нарушающие обменные процессы и микроциркуляцию в тканях, что для возникновения П. оказывается достаточным давления простыни, одеяла или даже веса собственной кожи, расположенной над костными выступами. Так образуются эндогенные П. над верхними передними подвздошными остями у больных с повреждением спинного мозга, лежащих на спине.

Рис. 1. Пролежни I стадии на ягодицах и на пятке левой ноги: а — общий вид; б — те же пролежни на ягодицах показаны крупным планом; отек, гиперемия тканей и экскориация эпидермиса. Рис. 2. Пролежни II стадии: а — в области крестца; б — большого вертела бедренной кости; некроз кожи, подкожной клетчатки. Рис. 3. Пролежни III стадии: а — в области крестца; б — большого вертела бедренной кости; заполнение грануляциями дефекта тканей с частичной эпителизацией по краям.
В развитии некробиотических процессов при П. различают три стадии. I стадия (циркуляторных расстройств) характеризуется побледнением соответствующего участка кожи, к-рое быстро сменяется венозной гиперемией, затем синюшностью без четких границ; ткани приобретают отечный вид, на ощупь холодные. В этой стадии при экзогенном П. процесс обратим: устранение сдавливания тканей приводит обычно к нормализации местного кровообращения. При пролежне эндогенного происхождения (и при продолжающемся давлении на ткани при экзогенном П.) в конце I стадии на коже появляются пузырьки, которые, сливаясь, обусловливают отслойку эпидермиса с образованием экскориаций (цветн. рис. 1, а, б).
II стадия (некротических изменений и нагноения) характеризуется развитием некротического процесса (см. Некроз). Помимо кожи, некрозу могут подвергаться подкожная клетчатка, фасция, сухожилия и др. (цветн. рис. 2, а, б). При экзогенном П. чаще наблюдается образование сухого некроза, отторжение к-рого протекает с участием сапрофитной инфекции (см. Раневые инфекции); при эндогенном П. обычно присоединяется воспалительный процесс, вызванный патогенной микрофлорой, и развивается влажная гангрена (см.) с явлениями интенсивного нагноения (см. Гнойная инфекция).
III стадия (заживления) характеризуется преобладанием репаративных процессов, развитием грануляций (см. Грануляционная ткань), рубцеванием (см. Рубец) и частичной или полной эпителизацией дефекта (цветн. рис. 3, а, б).
Клиническая картина
Клиническая картина может быть различной в зависимости от этиологии П., состояния больного, наличия патогенной микрофлоры, характера некроза и др.
В I стадии больные редко жалуются на сильные боли, чаще они отмечают слабую локальную болезненность, чувство онемения. У больных с повреждением спинного мозга эритема может возникнуть через несколько часов, а через 20—24 часа в области крестца уже появляются небольшие участки некроза (см. Крестцовая область). При эндогенных смешанных П. переход патологического процесса во II стадию происходит значительно медленнее.
В тех случаях, когда Пролежни развивается по типу сухого некроза, общее состояние больного заметно не отягощается, явления интоксикации не возникают. Мумификации (см.) подвергается строго ограниченный участок кожи и подлежащих тканей, нет тенденции к расширению некроза по площади и в глубину. По прошествии нескольких недель мумифицированные ткани начинают постепенно отторгаться, рана зарубцовывается. Подобное клин, течение П. является наиболее благоприятным для больного.
При развитии П. по типу влажного некроза, омертвевшие ткани приобретают отечный вид, из-под них отделяется зловонная мутная жидкость. В распадающихся тканях начинает бурно размножаться пиогенная или гнилостная микрофлора (см. Гнилостная инфекция) и развивается влажная гангрена, получившая название декубитальной гангрены. Процесс распада и нагноения распространяется по площади и в глубь тканей, быстро достигая костей, которые нередко обнажаются в области П.
Декубитальная гангрена приводит к серьезному ухудшению общего состояния больного. Клинически это проявляется признаками гнойно-резорбтивной лихорадки (см.) — подъе мом температуры до 39—40°, учащением дыхания, тахикардией (см.), приглушением сердечных тонов, снижением АД, увеличением печени. В крови обнаруживается лейкоцитоз (см.) с нейтрофилезом, ускорение РОЭ, диспротеинемия (см. Протеинемия); отмечается анемия (см.), протеинурия (см.), гематурия (см.), пиурия (см. Лейкоцитурия) и др.
Пролежни могут осложняться флегмоной (см.), абсцессом (см.), гнойными затеками (см.), рожистым воспалением (см. Рожа), гнойными тендовагинитами (см.) и артритами (см.), газовой флегмоной (см. Анаэробная инфекция), кортикальным остеомиелитом (см.) и др. Наиболее типичным осложнением для резко ослабленных больных является сепсис (см.).
Лечение
Необходимыми условиями для успешного лечения пролежней являются исключение непрерывного давления на пораженную область, лечение основного заболевания и обеспечение тщательного ухода за больным (см. Уход).
При экзогенных П. местное лечение следует направить на то. чтобы не допустить перехода сухого некроза во влажный. С этой целью струп и кожу вокруг него смазывают 5 или 10% спиртовым р-ром йода либо 1% р-ром перманганата калия, 1% р-ром бриллиантового зеленого, которые способствуют высушиванию некротизированных тканей. Область П. закрывают сухой асептической повязкой. До отторжения омертвевших тканей мазевые и влажные повязки недопустимы. С целью профилактики инфицирования П. применяют УФ-облучение. После отторжения некротизированных тканей и появления грануляций накладывают мазевые повязки, при показаниях производят кожную пластику (см.).
При эндогенных П. основные усилия направляются на лечение заболевания, приведшего больного к тяжелому состоянию. Для поднятия сил больного широко используют (с учетом показаний) дезинтоксикационные мероприятия (см. Дезинтоксикационная терапия), стимулирующую терапию, переливание крови (см.), вливание кровезамещающих жидкостей (см.), витаминотерапию (см.), леч. питание (см. Питание лечебное) и др.
Местное лечение направлено на ускорение отторжения некротизированных тканей. Наиболее эффективны в этом отношении протеолитические ферменты (см. Пептид-гидролазы), гипертонические влажно-высыхающие повязки (см.).
При гнойных осложнениях или декубитальной гангрене прибегают к оперативному вмешательству — вскрытию флегмоны, гнойных затеков, некрэктомии (см.), дренированию ран (см. Дренирование) и др. Эффективны физиотерапевтические процедуры, ускоряющие отторжение некротизированных тканей: при глубоких Пролежнях с обильным гнойным отделяемым применяют электрическое поле УВЧ в тепловой дозировке (см. УВЧ-терапия), при поверхностных П. со скудным отделяемым — электрофорез антибиотиков и протеолитических ферментов (см. Электрофорез). После стихания гнойно-воспалительного процесса и завершения некролизиса вместо сухих и влажно-высыхающих гипертонических повязок назначают мазевые повязки с бальзамом Шостаковского, эвкалиптовым маслом и др. Для уменьшения плазмопотери и профилактики вторичной инфекции при смещении повязки рану закрывают коллагеновой пленкой. Эффективно грязелечение П., к-рое способствует отторжению некротизированных тканей и развитию грануляций.
Для стимулирования заживления раны местно применяют электрофорез биостимуляторов (алоэ, стекловидное тело, мед), УФ-облучение, аэроионизацию, световые ванны, дарсонвализацию и другие виды физиотерапии. При наличии показаний производят дермопластику. На всех этапах лечения осложненных П. проводят посевы отделяемого для изучения характера и чувствительности выделенной микрофлоры, применяют антибиотики и другие противомикробные препараты (сульфаниламиды, нитрофураны, иммунные препараты и др.).
Прогноз
Прогноз при экзогенных Пролежнях благоприятный. По прекращении давления на ткани некробиотический процесс подвергается обратному развитию. Опасны внутренние экзогенные П., напр. стенки крупного кровеносного сосуда, кишки и др. Прогноз при эндогенных П. обычно серьезный; он зависит в основном от тяжести и характера основного заболевания, послужившего причиной образования П.
Для предупреждения экзогенных пролежней необходимо исключить возможность грубого и длительного давления на одни и те же участки кожи и подлежащих тканей больного неудачно наложенной гипсовой повязкой или лонгетой, транспортной или лечебной шиной, ортопедическим аппаратом, лейкопластырной повязкой и др. При малейшем подозрении на погрешности в технике наложения необходимо сменить их или исправить. Находящиеся в ране дренажные трубки, катетеры и т п. периодически меняют или придают им другое положение.
Профилактика
Для профилактики эндогенных П. ослабленного обездвиженного больного укладывают горизонтально на кровать со щитом, чтобы уменьшить давление на крестцово-копчиковую область; обслуживающий персонал обязан поворачивать его 8—10 раз в сутки.
Поворачивание больного облегчается при использовании специальной кровати, в к-рой больной неподвижно фиксируется к кроватному полотну особыми лямками и может быть повернут вместе с полотном (вокруг продольной оси) на любой бок, живот и спину. Для уменьшения давления на ткани в наиболее уязвимых у данного больного областях используют слабо надутые резиновые круги, а также водяные подушки, поролоновые подкладки и др. Необходимо следить, чтобы простыни не сбивались в складки, а нательное белье было без грубых швов.
Особое внимание уделяют чистоте кожи, т. к. на загрязненной коже П. возникают быстрее. Два-три раза в день кожу в наиболее уязвимых областях тела обмывают холодной водой с мылом и протирают салфетками, смоченными камфорным спиртом, водкой, одеколоном, а затем вытирают досуха. При появлении участков покраснения, подозрительных на начинающийся П., перечисленные мероприятия проводят более интенсивно; назначают физиотерапевтические процедуры (электрическое поле УВЧ, УФ-облучение) и др.
Целям профилактики Пролежней служит также адекватное общее лечение больного, ликвидация тех патологических явлений, которые послужили причиной образования П.
Библиография: Базилевская 3. В. Профилактика и лечение пролежней, М., 1972; Базилевская 3. В. и Полозова И. Г. Пролежни и анаэробная инфекция при повреждении позвоночника и спинного мозга, Хирургия, № 12, с. 83, 1973; Елизаров В. Г. и Ключевский В. В. Предупреждение пролежней при лечении больных с повреждением спинного мозга, Ортоп. и травмат., № 9, с. 63, 1975; Комарко К. А. и др. Лечение трофических язв и пролежней радиоактивными аппликациями с P32, Te204 и Sr90, Мед. радиол., т. 19, № 3, с. 33, 1974; Кучеренко А. Е. и Галиенко Б. И. Профилактика пролежней при переломах и вывихах шейного отдела позвоночника с повреждением спинного мозга, Клин, хир., № 7, с. 41, 1975; Реут Н. И. и Кан В. И. О профилактике пролежней у спинальных больных при помощи множественного скелетного вытяжения, Ортоп. и травмат., № 9, с. 75, 1974; Юмашев Г. С. и др. Применение коллагеновой губки при лечении пролежней, там же, № 12, с. 36, 1978; Vilain R. Prophylaxie et traitement des escarres de décubitus, P., 1960.
И. Д. Канорский.
Источник


