Профилактика пролежней рекомендации для родственников

- Главная
- Новости
- Профилактика пролежней: основные рекомендации
Пролежни – явление, с которым, к сожалению, часто сталкиваются люди, вынужденные в силу особых обстоятельств находится в состоянии ограниченной подвижности. Омертвение мягких тканей причиняет огромный дискомфорт как больному, так и лицам, которые осуществляют уход за ним. По данным исследований, средний показатель распространенности пролежней в медицинских стационарах составляет 23 %. При этом, по мнению авторов исследования, в большинстве случаев появление поражения мягких тканей можно предотвратить или остановить на ранней стадии развития при соблюдении основных рекомендаций по профилактике пролежней.
Пролежень (от латинского decubitus – лежачее положение) – это повреждение мягких тканей организма, которое возникает в результате непрерывного давления на определенный участок тела на фоне нарушения местного кровообращения и трофики кожи. Чаще всего пролежни образуются у лежачих больных вследствие недостаточно грамотного ухода или как одно из проявлений различных системных заболеваний.
Обычно повреждения тканей локализуются в области крестца, локтевых суставов, области бедренной и седалищной костей, лопаток, колен, пяток, пальцев ног. Иногда они возникают и на «нетипичных» участках кожи: пальцах рук, ушах, слизистой рта.
Выделяют 4 степени пролежневых повреждений кожи:
- 1 степень – нарушений кожных покровов не наблюдается, но имеет место гиперемия – покраснение кожи в области постоянного давления или трения, которая не исчезает даже через время после устранения источника давления или трения;
- 2 степень – гиперемия сопровождается неглубоким нарушением целостности кожных покровов и отслойкой верхнего эпидермального слоя кожи. Эту стадию принято считать переходной.
- 3 степень – нарушение кожных покровов достигает мышечного слоя, пролежень отчетливо виден, может выделять жидкость.
- 4 степень – характеризуется обширным глубоким поражением кожи, обнажаются суставы, сухожилия, наблюдается потемнение пролежней, отечность.
3 и 4 степень развития пролежней требует обязательного хирургического вмешательства, которое может существенно замедлить процесс послеоперационной реабилитации или ухудшить состояние больного. Именно поэтому при уходе за больными или пожилыми людьми, находящимися в состоянии ограниченной подвижности, необходимо строго следовать рекомендациям лечащего врача, касающихся профилактики пролежней.
Основные профилактические мероприятия.
- Постоянный осмотр кожи, особенно в тех случаях, когда она подвержена мацерации вследствие недержания мочи или кала и легко травмируется.
- Регулярное изменение положения тела больного, вынужденного постоянно находиться в постели или инвалидной коляске (не менее 2 раз в день).
- Тщательное соблюдение гигиены: частое протирание или обмывание кожи, так называемые, воздушные ванны, смена постельного белья при первой необходимости.
- Обработка кожи назначенными специалистом препаратами. Здесь важно отметить, что применение различных народных средств против пролежней в интересах пациента лучше согласовывать с врачом.
- Легкий массаж. Относительно обоснованности этого профилактического мероприятия в последнее время высказываются некоторые сомнения. В частности, Н. Бергстром в своем труде «Пролежни у взрослых: прогнозы и профилактика» отмечает, что эффективность массажа как способа стимуляции кровообращения с целью профилактики пролежней не доказана, при этом он часто приводит к травмированию тканей. Автор настоятельно рекомендует избегать массажа тех областей, на которых кости расположены близко к коже (Bergstrom N. Pressure ulcers in adults: prediction and prevention).
- Внимательность к подбору одежды больного. Одежда не должна стеснять движения, вызывать дополнительное трение о поверхность кожи, лучше отказаться от одежды с крупными выступающими элементами (молниями, большими пуговицами и пр.), которые могут оказывать давление на кожу.
- Соблюдение режима двигательной активности, который обозначен в программе реабилитации, режима питания и питьевого режима;
- Использование противопролежневых матрасов, которые способствуют снижению контактного давления и оказывают деликатное микромассажное воздействие.
15 апреля 2014
Источник
Пролежни – это дистрофический процесс на коже и в мышечном слое, появляющийся вследствие нарушенного кровотока и лимфотока в тканях. Пролежни появляются вследствие сдавливания костных выступов твердой поверхностью извне. Наиболее подвержены их появлению люди с ограниченной подвижностью, которые вследствие своего недуга находятся в статичном лежачем положении.
Своевременная диагностика и лечение пролежней обеспечит комфортную жизнь без тяжелого процесса реабилитации. Врачи Юсуповской больницы подходят к разработке плана терапии индивидуально и комплексно, основываясь на последних достижениях медицины.
Причины появления пролежней
Пролежни – это заболевание присущее людям, по причине болезни прикованным к постели. Вследствие длительного сдавливания мягких тканей между костями и твердой поверхностью, нарушается крово- и лимфоток, развивается постепенное омертвение тканей. Факторами риска появления пролежней являются:
- неправильное питание и недостаточное количество потребляемой жидкости. С пищей мы получаем все самые необходимые элементы для нормального функционирования обменных процессов в организме, а вода в свою очередь отвечает за гидробаланс кожных покровов. В случае нарушенного белкового обмена или недостаточного увлажнения кожи существует риск развития пролежней;
- редкая смена положения больного. При нерегулярной смене позы пациента (реже 1 раза в час) риск развития пролежней увеличивается, так как длительное соприкосновение костных выступов с поверхность провоцируют возникновение повреждений;
- влажная среда. Пролежни часто возникают на влажной коже, если больной страдает повышенным потоотделением, недержанием мочи или кала. Патогенные микроорганизмы, содержащиеся в большом количестве в этих биологических жидкостях, провоцируют развитие вторичного воспалительного процесса в ранах;
- дистрофия или избыточный вес пациента. Физическое истощение мягких тканей приводит к большему сдавливанию, а тучность пациента в свою очередь увеличивает массу давления на поверхность, затрудняя циркуляцию крови в ткани в еще большей степени;
- сахарный диабет;
- нарушенная болевая чувствительность кожных покровов, неврологические заболевания, сопровождающиеся параличами или судорогами. Из-за нарушенной чувствительности кожи пациент не чувствует первых симптомов пролежней на своем теле, что существенно затрудняет процесс первичного выявления заболевания. Судороги же провоцируют дополнительное трение, повреждающее эпидермис.
Профилактика и лечение пролежней: алгоритм
Лечение пролежней, как правило, состоит из регулярных перевязок имеющихся ран и предупреждения появления новых пролежней. Терапию подбирает лечащий врач, ссылаясь на индивидуальные потребности пациента, непереносимость им определенных лекарственных препаратов и стадии самого заболевания. Самостоятельно подбирать препараты не желательно, поскольку неумелый подход может лишь усугубить ситуацию. Обработка раны происходит один-два раза в день неагрессивными препаратами, такими как, например, хлоргексидин, после чего накладывается повязка с ранозаживляющими мазями. Если уход за лежачим больным происходит дома без участия специалиста, перед обеззараживающими манипуляциями сначала следует оценить общее состояние пролежня – установить, имеется ли в ране наличие некроза (серо-желтые или черные мягкие ткани по краям раны), а также классифицировать степень пролежня. Современная медицина определяет несколько видов пролежней:
- 1 стадия пролежня. Кожный покров на месте костного выступа раздражен, имеется венозная эритема, общее локальное покраснение. Пациент жалуется на повышенную чувствительность в данном месте, или напротив – на онемение. В некоторых случаях наблюдается повышение температуры тела до субфебрильных показателей;
- 2 стадия пролежня. Имеется небольшая рана, поврежден эпидермис и часть дермы. На месте локализации пролежня появляется пузырь, наполненный гнойными массами розоватого или желтоватого оттенка;
- 3 стадия пролежня. Некроз распространяется по всей глубине дермы, захватывая подкожную жировую клетчатку. Сам пролежень выглядит как кратерообразная рана с дном из омертвевшей ткани грязно-желтого или серого цвета;
- 4 стадия пролежня. Пролежень достигает сухожилий, мышц и костей. Некротические массы на дне пролежня имеют черный оттенок.
Пролежни любой стадии желательно лечить под контролем опытного врача. Медицинский персонал Юсуповской больницы регулярно проводит повышение квалификации, что позволяет всегда лечить наших пациентов самыми современными методиками и препаратами.
Профилактика пролежней у лежачих больных: алгоритм действий
Наилучшая профилактика пролежней – это качественный и регулярный уход за больным, который может проводиться как дома, так и в стенах стационара. К основным правилам выполнения уходовых манипуляций относятся:
- регулярная смена и стирка белья неагрессивными порошками. Поскольку больной постоянно контактирует с ложем, белье, на котором он лежит, всегда должно быть чистым. Грязные простыни являются рассадником вредоносных микроорганизмов, которые могут спровоцировать развитие не только пролежней, но и других дерматологических заболеваний. Если человек страдает недержанием мочи и кала, следует пользоваться специальными средствами гигиены, такими как одноразовые подстилки или памперсы для взрослых;
- подкладывание под крестец, затылок и другие необходимые места специального резинового круга, перестеленного гипоаллергенной пленкой. Резиновый подкладной круг является незаменимым средством в уходе за лежачими больными. Благодаря полости внутри него, рана не соприкасается с поверхностью, находясь в пространстве, тем самым не возникает болевых ощущений и не происходит присоединение инфекции;
- следует регулярно, раз в час переворачивать больного на другой бок для восстановления кровообращения и предупреждения застоя лимфы и крови в определенном участке кожи;
- по рекомендации врача можно выполнять легкие расслабляющие массажи в местах возможного образования пролежней;
- регулярное обмывание лежачего больного под теплой проточной водой с использованием мягких моющих средств гигиены. По наставлению врача также следует протирать места мацерации неагрессивным антисептическим раствором, после чего используя детскую присыпку.
Лечением пролежней в Юсуповской больнице занимаются лучшие хирурги столицы. Наши врачи подбирают специализированное комплексное лечение, основываясь на последних достижениях современной медицины. Лежачим пациентам Юсуповской клиники оказывается качественный уход за пролежнями. Алгоритм действий медицинского персонала согласовывается с высококвалифицированными врачами. В своей работе мы используем проверенные и надёжные средства, прошедшие многоэтапную проверку в европейских лабораториях. Для того чтобы записаться на прием к врачу, следует обратиться к координатору на нашем сайте, либо позвонить по телефону Юсуповской больницы.
Автор
Инструктор по лечебной физкультуре
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Профильные специалисты
Консультация врача ЛФК, первичная 3 600 руб.
Консультация врача ЛФК, повторная 2 900 руб.
Консилиум врачей 10 300 руб.
Индивидуальное занятие по восстановлению речевых функций 4 800 руб.
Индивидуальное занятие на вертикализаторе с моделированием ходьбы 4 620 руб.
Индивидуальное занятие на подвесной системе Экзарта, 30 мин. 4 620 руб.
Роботизированная механотерапия, в т.ч. с биологической обратной связью 3 300 руб.
Коррекционное занятие с логопедом-дефектологом 3 590 руб.
Источник
Профилактика пролежней
Пролежни – это участки ишемии (обескровливания) и некроза (омертвления) тканей, возникающие в результате длительного сдавления, сдвига или смещения их между скелетом человека и поверхностью постели. Причины возникновения: 1. Недостаточный уход за больным; 2. Слишком большой или слишком малый вес пациента; 3. Сухость кожи; 4. Недержание мочи или кала; 5. Заболевания, приводящие к нарушению трофики (питания) тканей; 6. Анемия; 7. Ограниченная подвижность; 8. Повышение или понижение температуры тела; 9. Недостаточное белковое питание; 10.Складки на белье. | Места возникновения пролежней Пролежни образуются в большей степени в области крестца, лопаток, пяток, коленей, ребер, пальцев ног, больших вертелов бедренной кости, стоп, седалищной кости, гребней подвздошной кости и локтевых суставов. | Уход за кожей. Средства Меналинд. Серия Меналинд включает в себя пену для очищения тела без воды, шампунь, моющий и увлажняющий лосьоны для тела, крем, гигиенические салфетки, масло, пену для кожи с защитным действием. Активные вещества пены Меналинд для очищения: вода; молочная кислота, обладающая отбеливающим, отшелушивающим, освежающим, увлажняющим действием; этиловый спирт, смягчающий кожу; креатин, оказывающий противовоспалительное действие. Кожа больного после применения пены заметно увлажняется и смягчается, уходит неприятный запах. |
Алгоритм действий при применении серии Меналинд от пролежней. | Наносят на загрязнен- ную кожу с расстояния 20 сантимет- ров, на одну или две минуты оставляют на коже и после этого вытирают одноразовым бумажным или хлопчатобумажным полотенцем. | |
Шампунь | Наносят на влажные волосы, массируют кожу головы, вспенивают средство и смывают. | |
Моющий и увлажняющий лосьоны | Добавляют в ванну или емкость с приготовленной для мытья больного водой: на три литра воды приходится один колпачок лосьона (или 10мл. На 1,5 литра теплой воды). | |
Крем | Наносят на кожу больного после мытья. Перед нанесением крема кожу нужно хорошо высушить. Особое внимание при обработке кремом Меналинд уделяют сухим и раздраженным участкам кожи. | |
Масло | Масло также наносят на кожу после мытья, не смывают. | |
Защитная пена | Наносят на чистую кожу небольшое количество пены аккуратно не втирая, распределяют по коже, ждут, пока средство впитывается, и только после этого одевают больного. |
Профилактика пролежней
менять положение тела пациента в постели каждые 2 часа в течение суток, приподнимая его над постелью,
укладывая поочередно на бок, живот, в положение Симса, в положение Фаулера.
Шаг 5
Обмывать 2 раза в сутки (утром и вечером) места возможного образования пролежней теплой
водой с нейтральным мылом.
Шаг 6
Вытирать насухо полотенцем (делать промокательные движения), затем обработать салфеткой смоченной в
теплом камфорном спирте или этиловом спирте.
Шаг 7
Нанести защитный крем (средства Меналинд)
Шаг 8
Растирать мягкие ткани в местах возможного образования пролежней приемами массажа. Не делать массаж в области выступающих костных участков.
Шаг 9
Подложить поролоновый круг в наволочке под крестец пациента.
Шаг 10
Подложить поролоновые круги под локти и пятки пациента.
Шаг 11
Использовать приспособления, уменьшающие давление на кожу.
Приспособления, используемые для уменьшения давления: подушки, поролон, валики, специальный массирующий (водный, пневматический и т.д.) матрац.
Хорошее настроение и оптимизм — залог успеха! Не забывайте об этом. Ничто так не влияет на результат лечения, как позитивное настроение и оптимизм.
Источник
Дата публикации: 16 ноября 2018.
Врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации №1
Гапеенко И.А.
Пролежни (гангрена мягких тканей – кожи, подкожной клетчатки и др.) образуются в результате нервно-трофических изменений или нарушений кровообращения у ослабленных и тяжелых больных на тех участках тела, которые подвержены длительному сдавливанию чаще всего из – за вынужденного длительного неподвижного нахождения больного в постели.
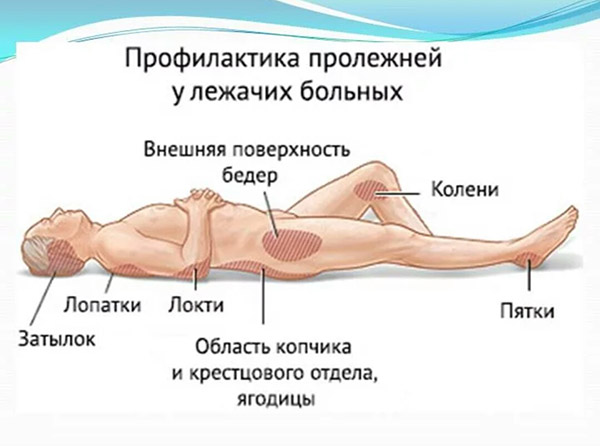
При длительном положении больного на спине, в первую очередь сдавливаются мягкие ткани в области крестца, пяток, затылка, где чаще всего и образуются пролежни. Нередко пролежни появляются и в других местах, где костные выступы расположены непосредственно под кожей (лопатки, большие вертелы бедренных костей и др).
Другими предрасполагающими факторами развития пролежней являются: ожирение или истощение больного; диспротеинемия; анемия; сухость кожи с образованием трещин; повышенная потливость; недержание кала и мочи; любые факторы, вызывающие повышенную влажность постели; любые формы нарушения периферического кровообращения.
Помимо всего прочего пролежни опасны тем, что являются входными воротами для инфекции, что может привести к развитию раневой инфекции и сепсиса.
Классификация по Торрансу
В клинической практике принято классифицировать степени пролежней по 5-ступенчатой разбивке.
- 1 этап. Реактивная гиперемия и покраснение имеет обратимый тип. При надавливании на поражённое место возникает покраснение, которое моментально исчезает. Это говорит о том, что микроциркуляция кровяных сосудов происходит без изменений.
- 2 этап. После надавливания сохраняется эритема (покраснение кожи). Это означает, что участок кожи имеет микрососудистые травмы, воспаление или тканевую отёчность. На кожном покрове формируются явные признаки повреждения (волдыри и так далее). Именно на этом этапе пролежни , начинают приносить пациенту первые болевые ощущения.
- 3 этап. Полное повреждение кожного покрова, доходящее в глубину до границы основной ткани. Края ран имеют чёткие контурные границы. Наблюдается отёчность и эритема. Дно раны заполнено грануляционной тканью, красного или жёлтого цвета распадающихся тканей.
- 4 этап. Как выглядят пролежни на этом уровне заболевания? Повреждены подкожные ткани. Жировой некроз вызван воспалением и тромбозом мелких сосудов. Зона пролежней, как правило, имеет хорошо разграниченные очертания. Дно раны может быть покрыто чёрным некрозом (омертвление тканей).
- 5 этап. Расширенный некроз, с распространением на фасции (плотная оболочка, покрывающая мышцы) и мышечные ткани. Повреждаются суставы и кости, образуя глубокие свищи чёрного цвета.
Различные стадии пролежней имеют определённые методы лечения. На начальном этапе (1, 2 и 3 уровень), достаточным является консервативный метод лечения, основанный на антисептических повязках. При 4 и 5 уровне, исправить положение, можно только при помощи хирургических манипуляций. Надлежащий уход за пролежнями поможет избежать радикальных мер воздействия. Легче болезнь предупредить, чем её лечить, тем более что это очень сложный и трудоёмкий процесс.
Профилактика пролежней. Алгоритм действий
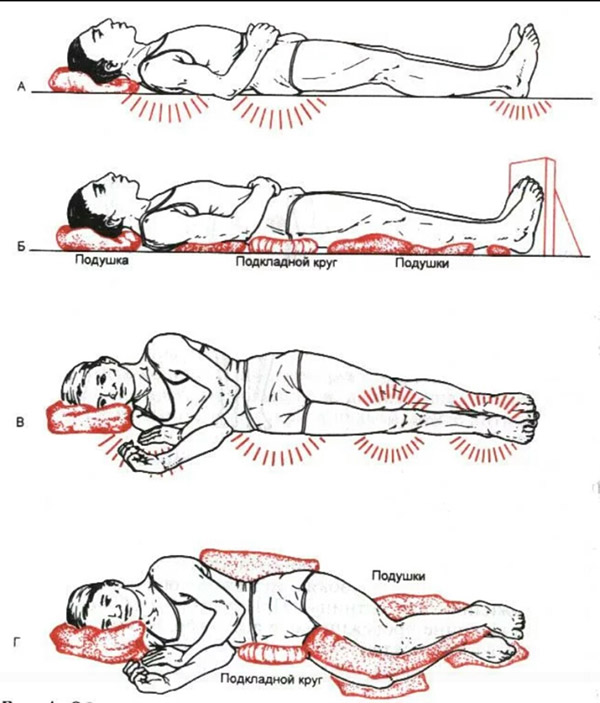
Медицинская сестра должна ежедневно осматривать больного, при выявлении малейших признаков формирования пролежней сообщить врачу. Во многих клиниках широкое распространение получили одноразовые предметы ухода за больными и средства ухода за кожей. Хорошо обезжиривают кожу, разбавленная 1:1 смесь 40% этилового спирта с шампунем. При обтирании обращают внимание на складки кожи, особенно у тучных людей. Больных с нарушением функций органов малого таза, а также длительное время находящимся на постельном режиме следует подмывать не реже двух раз в день. Наиболее известной является система одноразовой санитарной гигиены EURON, включающая различные прокладки с поглощающими слоями разной степени впитываемости; целлюлозные простыни, не образующие складок; влажные бактерицидные салфетки и др.

С целью профилактики пролежней необходимо:
- исключить наличие на постели крошек, складок; длительный контакт кожи с мокрым бельем;
- постельное белье должно быть без рубцов, заплаток, пуговиц;
- область спины, крестца 1-2 раза в день следует протирать камфорным или салициловым спиртом;
- необходимо подкладывать под костные выступы резиновые круги, обернутые негрубой тканью, ватно-марлевые и поролоновые подушки, валики и др. При длительном нахождении больного в кресле-каталке или инвалидной коляске поролоновые или другие прокладки подкладывают под ягодицы, спину и стопы больного. Лучше всего использовать функциональные кровати, и специальные поролоновые или противопролежневые матрацы, наполненные водой, воздухом или гелием;
- несколько раз в день (желательно каждые 2 часа) необходимо переворачивать больного, менять положение тела (на одном, другом боку, положение ФАУЛЕРА с упором для ног и др.); для перемены положения тела больного нельзя сдвигать – только приподнимать, перекатывать и т. д.;
- при поворотах больного кожные покровы в местах возможного формирования пролежней нетравматично массируют, при мытье кожи исключают трение кусковым мылом; используют только жидкое мыло; если кожа сухая ее смазывают защитными кремами или мазями (например, мазью «ПАНТЕТОЛ»); при избыточно влажной коже последнюю протирают мягкой салфеткой, обрабатывают препаратами типа «БЕПАНТЕН», «ВАЗА-ПЕНА»;
- при недержании мочи и кала использовать эффективные моче- и калоприемники, впитывающие прокладки, простыни, памперсы и др.;
- обучать родственников правилам ухода за больным, обучать пациента технике изменения положения тела, в том числе с использованием технических приемов и специальных вспомогательных средств.
При первых признаках пролежней: 1-2 раза в день смазывать места покраснения камфорным спиртом, разрезанным пополам лимоном, спиртовым раствором бриллиантового зеленого, 5-10% раствором марганцовокислого калия, проводить кварцевание.
При развитии пролежня – его обрабатывают 0,5% раствором калия перманганата. При присоединении инфекции рану обрабатывают антисептическими препаратами, в том числе мазевыми; ферментами; веществами, стимулирующими репаративные процессы (СОЛКОСЕРИЛ, АЦЕРБИН, ИРУКСОЛ, АРГОСУЛЬФАН, БЕПАНТЕН ПЛЮС, БАКТРОБАН и др.). Хорошо зарекомендовало себя использование раствора или геля цинка гиалуроната (куриозин). Препарат обладает обезболивающим, антибактериальным эффектами, стимулирует процессы заживления, предотвращает присыхание перевязочного материала и травмирование грануляций. При выраженном компоненте показана хирургическая некрэктомия. При наличии обильного гнойного отделяемого и снижении репаративных процессов могут быть использованы углеродные сорбционные повязки (КАРБОНИКУС С» и др.). При грамотно проведенных лечебных мероприятиях пролежень заживает.
Берегите своих близких, и будьте всегда здоровы!
Источник
