При пневмонии обязательно в больницу

Если вы заболели пневмонией, то лечение дома возможно только в случае её легкого течения.
В некоторых случая госпитализация просто необходима, так как в домашних условиях невозможно оказать весь спектр необходимых медицинских мероприятий и надлежащий уход за пациентом.
Эта статья расскажет о критериях госпитализации и методах, которыми лечится пневмонии в условиях стационара, а также о том, какой исход стоит ожидать и сколько придется провести времени в больнице.
Критерии госпитализации
Еще несколько десятилетий назад все пациенты с пневмонией обязательно госпитализировались. Сейчас ситуация изменилась, и на то, кладут ли больного в стационар влияет тяжесть течения заболевания, возраст и сопутствующие хронические заболевания. При легких формах болезни лечение можно проводить в домашних условиях под регулярным врачебным наблюдением. Но есть такие ситуации, при которых стационарное лечение обязательно. Это поможет не только быстро вылечить болезнь, но и не допустить серьезных осложнений.
Госпитализация в стационар производиться при следующих условиях:
- пневмония средней и тяжелой степени тяжести,
- возраст пациентов старше 60 лет,
- осложнение при лечении в амбулаторных условиях,
- тяжелые сопутствующие заболевания,
- все виды нарушение сознания,
- необходимость парентерального введения лекарственных препаратов,
- поражение двух долей и более,
- лейкопения <,5000 или лейкоцитоз >,20 000 в мл,
- тахипноэ (учащенное дыхание >,30 в минуту),
- температура тела <,35о или >,40оС,
- тахикардия (>,120 ударов в минуту) и пониженное артериальное давление (<,90/60 мм.рт.ст.),
- гипоксемия (сниженное содержание кислорода в крови РаО2<,60 мм.рт.ст.),
- необходимость в ИВЛ (искусственной вентиляции легких),
- развитие осложнений (пневмо- или гидротарокс, эмпиема, плеврит и тд.),
- быстро прогрессирующая пневмония (увеличение объема поражения на 50% за 48 часов),
- пациенты с риском развития осложнений или тяжелого течения,
- крупозная пневмония,
- состояние после спленэктомии,
- социальные показания (одинокие, бездомные),
- желание пациента.
Диспансерное наблюдение
Как правило, если нет осложнений и показаний к хирургическому вмешательству, госпитализацию проводят в пульмонологическое отделение терапевтического стационара. Если в больнице нет пульмонологического отделения, то пациента могут положить в обычное терапевтическое отделение.
В случае, когда пациент находится в тяжелом состоянии, его переводят в отделение реанимации и интенсивной терапии. При необходимости хирургического вмешательства (дренирование плевральной полости, лобэктомия, пульмоэктомия и т. д.), больного переводят в хирургическое (торакальное) отделение.
Поступление больного и диагностика
При поступлении в стационар пациент подвергается ряду инструментальных и лабораторных исследований для подтверждения диагноза, определения клиники заболевания и дальнейшей тактики лечения. К ним относятся:
- Обзорная рентгенограмма грудной клетки (в двух проекциях). Данное исследование является одним из основных и позволяет оценить размер воспалительного инфильтрата, его локализацию (левосторонняя, правосторонняя, двухсторонняя). В дальнейшем при сравнении снимков, можно судить о динамике процесса.
- Микробиологическое исследование мокроты для определения возбудителя и его чувствительность к антибиотикам.
- Общий и биохимический анализы крови.
- Общий анализ мочи.
В случае, когда после всех выше перечисленных исследований у врача остаются вопросы, он может провести ряд дополнительных исследований (КТ, пункцию плевральной полости, ПЦР и др.).
Терапия
 После поступления больного в стационар врач сразу же начинает проводить эмпирическую (без уточнения возбудителя) антибиотикотерапию, корректируя схему лечения каждые 2-е суток (если необходимо).
После поступления больного в стационар врач сразу же начинает проводить эмпирическую (без уточнения возбудителя) антибиотикотерапию, корректируя схему лечения каждые 2-е суток (если необходимо).
Как правило, для этого используют антибиотики широкого спектра действия (пенициллины, цефалоспорины, макролиды, фторхинолоны, аминогликозиды, карбапенемы).
Курс лечения зависит от тяжести состояния и вида пневмонии (внутрибольничная или внебольничная). После установления возбудителя и его чувствительность к антибиотикам, препараты меняют с учетом этих данных (если необходимо).
Важно! Антибиотикотерапия продолжается от 7 до 14 дней, с оценкой динамики состояния больного каждый день и в случае отсутствия положительного эффекта в течение 48 часов антибиотик меняется.
Об эффективности антибактериальных средств свидетельствуют такие критерии:
- уменьшение проявлений интоксикации,
- нормализация температуры тела,
- в мокроте уменьшается количество гноя,
- в общем анализе крови приходят в норму или снижаются показатели, свидетельствующие о наличии воспаления (лейкоциты, СОЭ),
- наблюдается положительная динамика при повторном рентгеновском исследовании и при аускультации легких,
- общее состояние пациента улучшается.
Антибиотики являются этиологическим лечением, а другие виды терапии лишь облегчают симптомы и укрепляют организм в целом. К ним относятся:
- иммуностимуляторы,
- жаропонижающие,
- муколитики и отхаркивающие средства,
- ингаляционная терапия.
После стабилизации состояния назначают физиолечение:
- ультравысокочастотная терапия,
- электрофорез с лекарственными препаратами,
- ингаляции,
- индуктотермия,
- массаж грудной клетки,
- лечебная физкультура.
Физиотерапия способствует скорейшему очищению очага воспаления и более быстрому выздоровлению.

Режим и питание
До стабилизации состояния больного в период интоксикации и лихорадки пациенту назначается постельный режим. После снятия лихорадки и стабилизации состояния больной переводиться на обычный режим.
Питание должно быть высококалорийным, содержащим много белка, легкоусвояемых углеводов и богато витаминами, и макро- и микроэлементами. Кроме того, пациенту необходимо обильное теплое питье (около 3 л в день).
Правильное питание и соблюдение режима способствует скорейшему улучшению состояния и влияет на длительность болезни.
Подробнее о режиме и питании >,>,
Возможные исходы
Сколько держится пневмония и ее исход во многом зависят от вида возбудителя, правильности и своевременности начатого лечения. Они могут быть следующими:
- полное выздоровление,
- переход в затяжное течение,
- ограниченный пневмосклероз (замена легочной ткани соединительной),
- хронический бронхит (постпневмонический),
- осложнения (формирования абсцесса, плеврит, пиоторакс),
- постинфекционный синдром (длительное сохранение субфебрильной температуры, слабость и др.).
Показатели выздоровления и выписка из стационара
 К критериям выздоровления относятся:
К критериям выздоровления относятся:
- полное исчезновение объективных и субъективных признаков пневмонии,
- восстановление нормальной температуры тела (36,6-37оС) и общего состояния пациента,
- восстановление функции внешнего дыхания (исчезновение одышки).
После выписки из стационара, больные помещаются под диспансерное наблюдение на 6 месяцев. За этот период они подлежат обследованию:
- первое обследование через 1 месяц,
- второе через 3 месяца,
- третье через 6 месяцев.
Обследование включает в себя ряд исследований, направленных на определение остаточных явлений:
- осмотр врачом,
- общий и биохимический анализы крови,
- общий анализ мочи,
- рентгенологическое обследование грудной клетки (при третьем посещении в случае необходимости).
Если в результате данного наблюдения не выявлены никакие отклонения, то пациент переводиться в обычную диспансерную группу и считается практически здоровым. Лица, которые перенесли тяжелую затяжную пневмонию или имели осложнения, наблюдаются в течение года (в 1, 3, 6 и 12 месяцев).
Такие пациенты проходят полный спектр клинико-лабораторных исследований во время каждого осмотра и рентгенологическое обследование (обязательно). При необходимости могут назначаться консультации узких специалистов (онколога, фтизиатра).
Прогноз
Прогноз течения и длительности пневмонии зависит от многих факторов:
- типа пневмонии (вне-/внутрибольничная),
- возбудителя,
- возраста больного (у пожилых людей она протекает тяжелее и выше частота летального исхода),
- наличия сопутствующих заболеваний и их течение (обострение/ремиссия),
- состояние иммунной системы,
- время начала лечения,
- развитие осложнений (абсцесс, эмпиема и другие).
Как правило, у пациентов с легкой или средней степенью тяжести прогноз благоприятный и время выздоровления наступает быстро. У больных, имеющих факторы риска и сопутствующие заболевания, острая пневмония может приобретать затяжное течение и риск осложнений при этом намного выше.
Важно! При своевременно начатом лечении, в большинстве случаев наступает полное выздоровление.
Сколько дней лежат с воспалением легких?
При обычном течении пневмонии терапия у взрослых имеет продолжительность 7-14 дней, после чего происходит выписка, однако, лечение может продолжаться амбулаторно в поликлинике еще длительный период.
То, как долго лечится пневмония зависит от развития осложнений и тяжести заболевания. При затяжном течении пациент может провести в больнице до 40 дней и более. Срок зависит от его состояния и динамики заболевания. В дальнейшем придется пройти поликлиническую терапию и реабилитацию.
Заключение
В настоящее время предпочтение отдается амбулаторному лечению, поэтому госпитализацию проводят только при наличии показаний. Однако, не стоит ей пренебрегать, так как только в стационаре возможно оказать всю необходимую помощь пациентам с тяжелыми и осложненными формами заболевания.
Пневмония является опасным заболеванием, которое не стоит пытаться вылечить самостоятельно в домашних условиях. Через сколько пройдет болезнь зависит от правильно выбранной тактики лечения. В противном случае это может привести к тяжелым осложнениям или, нередко, к летальному исходу.
Загрузка…
Источник
249 просмотров
29 октября 2020
Добрый вечер! Болею 14 день. Была температура до 38.5 несколько дней .На КТ- Двухсторонняя пневмония до 10 процентов легких. Сдал анализ крови. Отклонения в следующих анализах. Лейкоциты 3,61, Гемоглабин 175, НСТ 49,6%, Тромбоциты 139, Эозинофилы 0, Скорость оседания эритроцитов 28, Д-димер 0,67, Аланинаминотрнсфераза 114, Аспартатаминотрнсфераза 53, Лактатдегидрогеназа 306, Ферритин 383, Антитела IgG 15,6 IgM 8,33.
При этом чувствую себя нормально, общая слабость. Температура сейчас 36,3 , с утра опускается до 35,8. Высморкался сегодня сгустком алой крови. Кашля нет.. К терапевту попаду только послезавтра. Пил азитромицин 5 дней и тилорам. Жена опасается что это кровь из легких и надо срочно вызывать скорую помощь. Есть ли что то критичное в анализе крови?Что посоветуете ? Спасибо.
Возраст: 53
На сервисе СпросиВрача доступна консультация терапевта онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Терапевт
Здравствуйте, а кровь на СРБ вы сдавали? До этого вы сморкались,напрягались, может быть вы излишне сморкались?
Ринат, 29 октября 2020
Клиент
Мария, добрый вечер . СРБ в норме 5,1. Насморка вообще нет. Но вот после сна, высмоткался из носа в горло алой кровью.
Терапевт
Я думаю,что у вас просто от напряжения лопнул сосуд, промывайте нос солевым раствором, увлажняя слизистую. По анализу крови у вас есть признаки сгущения крови,вы мало жидкости пьете в сутки?тем не менее признаки воспаления присутствуют: повышенный уровень СОЭ,ферритина. Что у вас с печенью, есть какие-то хронические заболевания печени?
Ринат, 29 октября 2020
Клиент
Мария, хронических заболеваний печени нет.
Терапевт
А раньше вы сдавали кровь на печеночные ферменты,они в норме были? Вирусных гепатитов В, С нет?
Ринат, 29 октября 2020
Клиент
Мария, да все было в норме.
Терапевт
Учитывая, конечно,лечение, есть вероятность,что это ответ на принимаемые препараты,все таки необходимо наблюдать в динамике за уровнем печеночных ферментов, после излечения пройти курс инъекций гептором по 400 мг/сут 10 дней. А кашель есть у вас?
Ринат, 29 октября 2020
Клиент
Мария, кашля вообще не было, как и насморка.
Терапевт
Нет, я не вижу экстренности в госпитализации,наоборот у вас хорошая динамика, добавьте в лечение витамин С по 1000 мг/сут, витамин Д по 2000 ЕД/сут, МагнеВ6 по 1 таблетке 3 раза в день 14 дней, вобензим по 2 таблетки 2 раза в день 14 дней, обильное питье, дыхательная гимнастика обязательно. Через 7-10 дней пересдайте кровь на печеночные ферменты обязательно
Невролог, Терапевт
Здравствуйте, кровь из легких в мокроте, кровь при сморкании модет быть из-за того, что лопнул сосуд в носовой ходе, это нестрашно.
По поводу описанных ваших далоб, то в принципе, динамика положительная. В анализах смущает только повышение печёночные проб, но это может быть на фоне приема препаратов, в том числе и антибиотика, тут нужно динамическое наблюдение.
Терапевт
Добрый вечер Ринат.Появление крови при сморкании больше похоже на ослабленые сосуды в носовой полости из-за болезни, страшного в этом нет. Вы еще понаблюдайте за собой.
Динамика у Вас по болезни положительная. Есть повышение в анализах печёночных проб ( АЛТ, АСТ) , что может быть связано с приемом препаратов, в том числе и антибиотика. Нужно динамическое наблюдение и повторный биохимический анализ через две недели.
Кардиолог, Терапевт
Нет, эти кровь не из лёгких естественно и это не страшно. Показаний к госпитализации нет, у Вас есть увеличение печеночных ферментов, это связано вероятно с приемом антибиотиков.начните пить эксхол по 500 мг 2 р/д на 14 дней
Терапевт
Здравствуйте! Ничего критичного в общем анализе крови нет – только признаки вирусной нагрузки.
АЛТ повышен на фоне приёма антибиотика скорее всего. Ферритин также повышается при любом воспалительном процессе в организме, в том числе и пневмонии.
В целом у Вас и клинически и по анализам положительная динамика, данных за острый процесс нет. Скорее всего Вы уже идёте на поправку.
По антителам выработался иммунитет после перенесённой короновирусной инфекции. igM будут медленно снижаться до 2 -х месяцев.
Обильное тёплое питье – клюквенный морс, шиповник.
Вит Д 2000 ЕД, Цинк и Магне В6 на месяц.
Дыхательная гимнастика для улучшения оксигенации лёгочной ткани и профилактики фиброзных изменений.
Ринат, 29 октября 2020
Клиент
Анна, а что означают эти цифры в анализе на антитела? Это повышенные показатели ?
Терапевт
IgM – это антитела острой фазы, они у Вас ещё высокие. Но мы их оцениваем в совокупности с IgG. У Вас они выработались – значит острая фаза инфекции миновала и сформировался иммунитет.
Теперь IgM будут снижаться, а IgG некоторое время нарастать. Иммунитет после короновирусной инфекции не стойкий, но можно сказать, что в ближайшее время 2-3 месяца повторно Вы не заболеете.
Ринат, 29 октября 2020
Клиент
Анна, нужно ли будет еще пить антибиотики для лечения пневмонии или только витамины и гимнастику делать? Температуры нет уже несколько дней. Самочувствие нормальное. Общая слабость.
Терапевт
Не нужно больше антибиотиков. По крайней мере без результатов анализов – не начинайте.
Достаточно тех мер сейчас, что я рекомендовала выше.
Ринат, 29 октября 2020
Клиент
Анна, спасибо. Через какое время сделать повторное КТ?
Терапевт
Пожалуйста!
Если будет прослеживаться положительная динамика как и сейчас – то через месяц от первого КТ, раньше не нужно.
Ринат, 29 октября 2020
Клиент
Терапевт
Появление крови связано со слабостью сосудистой стенки и ее ломкости вследствие «сморкания».
Вам нужно принимать Аскорутин 1 т 3 раза в сутки 1 месяц.
Педиатр, Терапевт
Здравствуйте Ринат. Показаний для госпитализации нет. У Вас уже есть иммунитет. Рекомендую обсудить с лечащим врачом дополнительно прием препарата генферон лайт спрей для укрепления местного иммунитета слизистых дыхательных путей.
С уважением доктор медицинских наук, профессор. Здоровья и удачи.
Оцените, насколько были полезны ответы врачей
Проголосовало 2 человека,
средняя оценка 1
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою медицинскую консультацию онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Обзор
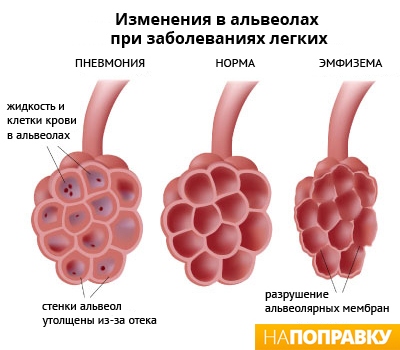
Пневмония (воспаление легких) — это воспаление ткани в одном или обоих легких, вызванное инфекцией.
На конце дыхательных трубок в легких (альвеолярных ходов) находятся крошечные мешочки, наполненные воздухом (альвеолы), собранные в пучки. При пневмонии эти мешочки воспаляются и наполняются жидкостью.
Самые распространенные симптомы пневмонии:
- кашель;
- высокая температура;
- затрудненное дыхание.
Наиболее частая причина пневмонии — пневмококковая инфекция, однако существуют много других видов бактерий и вирусов, вызывающих пневмонию.
Больных легкой формой пневмонии обычно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают покой. Люди с хорошим здоровьем обычно поправляются безо всяких последствий.
У больных другими заболеваниями пневмония может проходить в тяжелой форме, и им может потребоваться лечение в больнице. Это вызвано тем, что пневмония может дать осложнения, которые в зависимости от состояния здоровья и возраста больного могут привести даже к летальному исходу.
По разным данным в России пневмонией ежегодно заболевает 1-2 млн. человек. Люди чаще болеют пневмонией осенью и зимой. Смертность от внебольничных пневмоний в России составляет по разным данным от 1% до 5%, но среди пациентов, требующих госпитализации и у пожилых людей, этот показатель в разы больше. Пневмонией можно заболеть в любом возрасте.
Симптомы пневмонии
Симптомы пневмонии могут развиваться очень быстро (за 24 — 48 часов) или относительно медленно, в течение нескольких дней. Проявления болезни различаются и могут быть похожи на симптомы других инфекций дыхательных путей, таких как острый бронхит.
Для пневмонии характерен кашель. Он может быть сухой или сопровождаться выделением мокроты (густой слизи) желтого, зеленого, коричневатого цвета или даже кровянистой.
Прочие распространенные симптомы:
- затрудненное дыхание — вдохи частые и неглубокие, возможна одышка даже во время отдыха;
- учащенное сердцебиение;
- сильное повышение температуры тела;
- общее плохое самочувствие;
- потливость и озноб;
- отсутствие аппетита;
- боли в груди.
Среди менее распространенных симптомов выделяют следующие:
- кашель с кровью (кровохарканье);
- головные боли;
- усталость;
- тошнота;
- рвота;
- свистящее дыхание;
- боль в суставах и мышцах;
- потеря ориентации во времени и пространстве (особенно у пожилых людей).
Если вы обнаружили у себя симптомы пневмонии, обратитесь к врачу, чтобы он поставил диагноз. Если у вас обнаруживаются выраженные симптомы, в частности, учащенное дыхание, боли или дезориентация в пространстве, обратитесь к врачу немедленно.
Причины пневмонии
Самая частая причина пневмонии — инфекция, обычно бактериального происхождения.
Однако пневмонию вызывают различные виды бактерий, вирусов и (изредка) грибки, в зависимости от того, где началась пневмония. Например, микроорганизмы, вызывающие пневмонию, подхваченную в больнице, отличаются от тех, которые могут вызвать ее в обычной жизни.
Микроорганизмы, вызывающие инфекцию, обычно попадают в легкие при вдыхании. В редких случаях пневмония может вызываться инфекцией в другой части тела. Тогда возбудитель пневмонии проникает в легкие через кровь.
Ниже подробно описываются четыре типа пневмонии.
Бактериальная пневмония
Наиболее частая причина пневмонии у взрослых — бактерия Streptococcus pneumoniae. Эта форма пневмонии иногда называется пневмококковой.
Реже возбудителями пневмонии являются другие виды бактерий, в том числе:
- Haemophilus influenzae;
- Staphylococcus aureus;
- Mycoplasma pneumoniae (вспышки заболеваемости происходят в среднем каждые 4-7 лет, обычно среди детей и молодежи).
В совсем редких случаях пневмонию вызывают следующие бактерии:
- Chlamydophila psittaci: эта бактерия является возбудителем редкой формы пневмонии, которая называется орнитоз или пситтакоз, которая передается людям от зараженных птиц, таких как голуби, канарейки, длиннохвостые и волнистые попугаи (эту форму пневмонии также называют попугайной болезнью или попугайной лихорадкой);
- Chlamydophila pneumoniae;
- Legionella pneumophila: вызывает легионеллёз, или «болезнь легионеров», необычную форму пневмонии.
Вирусная пневмония
Вирусы также могут вызывать пневмонию, чаще всего это респираторно-синцитиальный вирус (РСВ) и иногда вирус гриппа типов A или B. Вирусы чаще всего становятся возбудителями пневмонии у маленьких детей.
Аспирационная пневмония
В редких случаях причиной пневмонии становится попадание в легкие
- рвоты;
- инородного тела, например, арахисового ореха;
- вредного вещества, например, дыма или химического вещества.
Вдыхаемый предмет или вещество вызывает раздражение легких или повреждает их. Этот феномен называется «аспирационная пневмония».
Грибковая пневмония
Пневмония, вызываемая грибковой инфекцией легких, редко встречается у людей с крепким здоровьем. Чаще она поражает людей с ослабленной иммунной системой (см. ниже). Хотя грибковая пневмония встречается редко, ею чаще болеют люди, путешествующие в места, где этот вид инфекции более распространен: отдельные регионы США, Мексика, Южная Америка и Африка.
Некоторые медицинские названия грибковой пневмонии: гистоплазмоз, кокцидиоидомикоз и бластомикоз.
Группы риска по развитию воспаления легких
Люди в следующих группах более подвержены риску заболевания пневмонией:
- грудные младенцы и дети раннего возраста;
- пожилые люди;
- курильщики;
- больные с иными заболеваниями;
- люди с ослабленным иммунитетом.
Заболевания, повышающие вероятность заболевания пневмонией:
- прочие заболевания легких, такие как астма или муковисцидоз (фиброзно-кистозная дегенерация или кистозный фиброз);
- болезни сердца;
- болезни почек и печени;
- ослабленный иммунитет.
Ваш иммунитет могут ослабить:
- недавно перенесенная болезнь, например грипп;
- лечение рака, например химиотерапия;
- некоторые лекарства, принимаемые после пересадки органа (их специально принимают для того, чтобы ослабить иммунную систему, снижая тем самым отторжение ею пересаженного органа);
- ВИЧ или СПИД.
Диагностика пневмонии
Врач зачастую может диагностировать пневмонию, опросив вас о симптомах и осмотрев грудную клетку. В некоторых случаях могут потребоваться дополнительные исследования. Иногда пневмония трудно поддается диагностированию, так как многие симптомы совпадают с другими заболеваниями, такими как простуда, бронхит и астма.
Чтобы поставить диагноз, врач может сначала спросить:
- дышите ли вы чаще, чем обычно;
- страдаете ли вы от одышки (чувствуете себя запыхавшимся);
- как долго у вас наблюдается кашель;
- отхаркиваете ли вы мокроту, и какого она цвета;
- усиливаются ли боли в груди на вдохе или выдохе.
Врач, скорее всего, измерит вам температуру и прослушает стетоскопом грудную клетку спереди и сзади, чтобы определить, слышны ли характерные потрескивающие или дребезжащие звуки. Он может также прослушать вашу грудную клетку, постукивая по ней. Если ваши легкие заполнены жидкостью, они издают звук, который отличается от того, который издают нормальные, здоровые легкие.
Для подтверждения диагноза врач направит вас на рентген грудной клетки и другие исследования. Рентген грудной клетки может показать, насколько сильно поражены ваши легкие. Рентген также помогает врачу отличить пневмонию от других инфекционных заболеваний легких, например, бронхита. Кроме того проводится анализ мокроты и анализ крови. Анализ образцов мокроты или крови помогает определить причину инфекции — бактерию или вирус.
Скрининг на рак легких
Хотя это и встречается редко, но пневмония может быть симптомом скрытого рака легких у курильщиков и у людей в возрасте старше 50 лет. Если вы попадаете в одну из этих групп, ваш доктор может направить вас на рентген грудной клетки. Рак легких на рентгеновском снимке обычно выглядит как масса «бело-серого цвета».
Если рентгеновское исследование не выявило рака, рекомендуется сделать повторный снимок через 6 недель. Это делается для того, чтобы точно убедиться, что с вашими легкими все в порядке.
Лечение пневмонии (воспаления легких)
Больных легкой формой пневмонии обычно успешно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают полный покой. В более тяжелых случаях может потребоваться лечение в больнице.
Лечение воспаления легких дома (амбулаторное)
Кашель может продолжаться еще 2-3 недели после окончания курса антибиотиков, а чувство усталости может сохраняться еще дольше, потому что ваше тело будет восстанавливаться после болезни. Если симптомы не начнут проходить в течение двух дней после начала лечения, сообщите об этом вашему врачу. Эффекта от лечения может не быть по следующим причинам:
- бактерии, вызывающие инфекцию, могут быть устойчивы к тем антибиотикам, которые вы принимали, — ваш доктор может прописать вам другой антибиотик взамен или в дополнение к первому;
- инфекцию может вызывать вирус, а не бактерия — антибиотики не действуют на вирусы, а иммунной системе вашего организма придется самой бороться с вирусной инфекцией, вырабатывая антитела.
Чтобы облегчить симптомы пневмонии, можно принимать болеутоляющие, такие как парацетамол или ибупрофен. Они помогут снять боль и сбить высокую температуру. Вам не следует принимать ибупрофен, если у вас:
- аллергия на аспирин или иные нестероидные противовоспалительные препараты (НПВП);
- астма, болезни почек, язва желудка или нарушение пищеварения.
Не рекомендуется принимать лекарства от кашля, тормозящие кашлевой рефлекс (кодеин, либексин и др.). Кашель помогает прочищать легкие от мокроты, поэтому если остановить кашель, инфекция может дольше оставаться в организме. Помимо этого, имеется мало доказательств того, что средства от кашля эффективны. Теплое питье с медом и лимоном поможет снять дискомфорт, вызываемый кашлем. Пейте много жидкости, чтобы не допустить обезвоживания, и много отдыхайте, чтобы ваш организм восстановился.
Если вы курите, сейчас как никогда важно бросить курить, так как это вредит вашим легким.
Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи. Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться.
После облегчения симптомов вам, возможно, потребуется ещё какое-то время для полного выздоровления. При этом кашель может сохраниться. Если вас это беспокоит, поговорите со своим лечащим врачом.
Лечение пневмонии в больнице (стационарное)
При тяжелых симптомах вам может потребоваться лечь в больницу для лечения. Лечение в больнице будет включать прием антибиотиков и жидкостей внутривенно через капельницу и/или подачу кислорода через кислородную маску для облегчения дыхания.
В очень тяжелых случаях пневмонии подача воздуха в легкие может осуществляться через аппарат искусственной вентиляции легких в отделении реанимации и интенсивной терапии.
Врач, скорее всего, попросит вас прийти повторно примерно через 6 недель после начала приема антибиотиков. В некоторых случаях он может назначать повторные исследования, например, рентген грудной клетки, если:
- симптомы не стали проявляться меньше;
- симптомы вернулись;
- вы курите;
- вы старше 50 лет.
Осложнения пневмонии
Осложнения при пневмонии чаще наблюдаются у пожилых людей, маленьких детей и людей с некоторыми хроническими заболеваниями, например, диабетом. При возникновении осложнений вас направят на лечение в больницу.
Наиболее распространенные осложнения при пневмонии — плеврит, абсцесс легкого и заражение крови (сепсис) — описаны ниже.
Плеврит — воспаление плевры, тонкой оболочки между легкими и грудной клеткой. В более редких случаях в пространстве между легкими и стенками грудной полости может накапливаться жидкость. Это явление называется «плевральный выпот». Плевральный выпот наблюдается у половины людей, лечащихся от пневмонии в больнице.
Жидкость может оказывать давление на легкие, затрудняя дыхание. Плевральный выпот обычно проходит сам по мере лечения пневмонии. Примерно в одном из 10 случаев лечения пневмонии в больнице происходит заражение жидкости в плевральной полости бактериями, что вызывает скопление гноя — так называемую эмпиему.
Обычно гнойные выделения выводятся с помощью иглы или тонкой трубки. В наиболее тяжелых случаях может потребоваться хирургическое вмешательство для удаления гноя и устранения вреда, нанесенного плевре и легким.
Абсцесс легкого — редкое осложнение пневмонии, которое чаще всего случается у людей с уже имеющимися другими серьезными заболеваниями или у лиц, злоупотребляющих алкоголем. Абсцесс легкого — это заполнение гноем полости в тканях легкого. Отхаркивание мокроты с неприятным запахом, опухание пальцев рук и ног — симптомы абсцесса легкого.
Абсцессы часто лечатся с помощью антибиотиков. Обычно прописывается курс антибиотиков внутривенно, затем — прием антибиотиков в форме таблеток на протяжении 4-6 недель. У большинства больных отмечается улучшение самочувствия в течение 3-4 дней. Важно не бросать прописанный курс антибиотиков, даже если вы чувствуете себя полностью здоровым, чтобы избежать повторного заражения легких. Примерно одному из 10 людей с абсцессом легкого требуется операция для откачивания гноя из абсцесса или удаления пораженной части легкого.
Заражение крови — еще одно редкое и тяжелое осложнение пневмонии, также известное как сепсис. Симптомы сепсиса:
- высокая температура тела (жар) — 38º C или выше;
- учащенное сердцебиение и дыхание;
- низкое кровяное давление (гипотония), при котором в вертикальном положении тела ощущается головокружение;
- изменение поведения, например, дезориентация в пространстве и времени;
- сниженное мочевыделение;
- холодная, бледная и липкая кожа;
- потеря сознания.
При заражении крови инфекция может распространиться в другие органы, такие как:
- внешние оболочки мозга (менингит);
- оболочка брюшн?
