При очаговой пневмонии картина крови следующая

Что такое очаговая пневмония?
Очаговая пневмония – это острое воспаление, которое сосредоточено на ограниченном участке легочной ткани в пределах долек легкого. Заболевание сопровождается повышением температуры тела, кашлем с отделением небольшого количества мокроты, выраженной интоксикацией организма и болью в грудной клетке.
Очаговая пневмония имеет широкое распространение. На нее приходится около 2/3 от всех случаев воспаления легких. Сначала в патологический процесс вовлекаются бронхи, после чего он распространяется на одну или несколько долек легкого. Поэтому очаговую пневмонию еще называют бронхопневмонией и лобулярной пневмонией.
Код по МКБ-10: J18.0 – бронхопневмония неуточненная, J18.1 – долевая пневмония неуточненная.
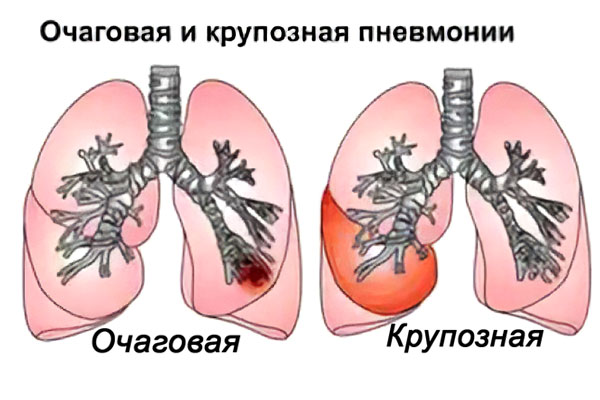
Чем отличается очаговая пневмония от крупозной?
Крупозная пневмония также относится к острому воспалению легких, но при ней клиническая картина более ярко выражена. При крупозном воспалении в патологический процесс вовлекается не долька легкого, а его целая доля и плевра, то есть поражение масштабнее.
Причины возникновения и факторы риска
Очаговая пневмония чаще всего выступает в качестве осложнения основного заболевания. Она может развиться на фоне ОРВИ, сопровождающейся воспалением трахеи и бронхов. Массовые вспышки очаговой пневмонии наблюдается на фоне подъема сезонной заболеваемости гриппом. Это связано с тем, что вирусы ослабляют иммунитет, снижают сопротивляемость органов дыхания перед микробными атаками. Причем возбудителем пневмонии в данном случае может стать даже условно-патогенная флора.
Другие заболевания, которые способны выступать в качестве первопричины очаговой пневмонии:
Всевозможные инфекции: корь, коклюш, тиф, менингит и пр.
Вирусная флора: аденовирусы, риновирусы, парагрипп, респираторно-синцитиальные вирусы.
Микробная флора. В 80% случаев причиной пневмонии становятся пневмококки. К иным бактериям-возбудителям воспаления легких относятся: кишечная палочка, менингококк, стафилококк, стрептококк и пр.
Редкими провокаторами болезни являются микоплазмы и хламидии.
Если заболевание первичное, то есть ему не предшествовала иная инфекция, патогенная флора попадает в органы дыхания бронхогенным путем. В остальных случаях имеет место гематогенный или лимфогенный механизм.
Факторы риска по развитию очаговой пневмонии у взрослых:
Снижение иммунитета, как общего, так и местного.
Курение, злоупотребление спиртными напитками.
Переохлаждение.
Стрессы.
Сахарный диабет, ВИЧ.
Попадание в бронхи и легкие токсинов.
Заболевания органов дыхания, например, пневмосклероз, ХОБЛ.
Дефицит витаминов, нерациональное питание.
Госпитальная пневмония часто развивается у лежачих больных. В этом случае главным фактором становится вынужденная иммобилизация.
Симптомы
Очаговая пневмония – опасное заболевание, так как у людей со сниженным иммунитетом она дает смазанную клиническую картину. Температура тела может оставаться в пределах нормы, либо подниматься до субфебрильных отметок. Кашель будет сухим, со скудным отделением мокроты. Поэтому таким людям нужно проявлять особую настороженность. При недомогании, которое не проходит в течение 2-3 дней, нужно обращаться к врачу.
Классические симптомы очаговой пневмонии:
Симптомы | Описание |
Повышение температуры тела | Лихорадка наблюдается не более чем у 50% пациентов. Если лечение было начато вовремя, она отступает через 3-5 дней. У оставшейся части больных температура тела остается на субфебрильных отметках, либо в пределах нормы. |
Кашель | Он может быть сухим или влажным, с отделением мокроты. Чаще всего она представлена слизью, но иногда в ней присутствуют гнойные включения. |
Дыхание | Оно учащается до 25-30 вдохов в минуту, становится жестким. Врач может аускультировать громкие влажные хрипы. Если параллельно у человека развивается бронхит, то хрипы сухие, рассеянные. Шумы трения плевры будут слышны у пациентов с сухим плевритом. |
Одышка | В большинстве случаев она выражена слабо, но при прогрессировании воспаления с захватом нескольких долек, одышка становится более выраженной. |
Боль в груди | Это один из распространенных симптомов. Боль усиливается на глубоком вдохе, при смене положения тела, при прикосновениях к спине. |
Тахикардия | Частота сердцебиения может достигать 110 ударов в минуту. |
Общие симптомы | У больного усиливается слабость, вялость и сонливость, пропадает аппетит. При тяжелом воспалении наблюдается посинение носогубного треугольника. |
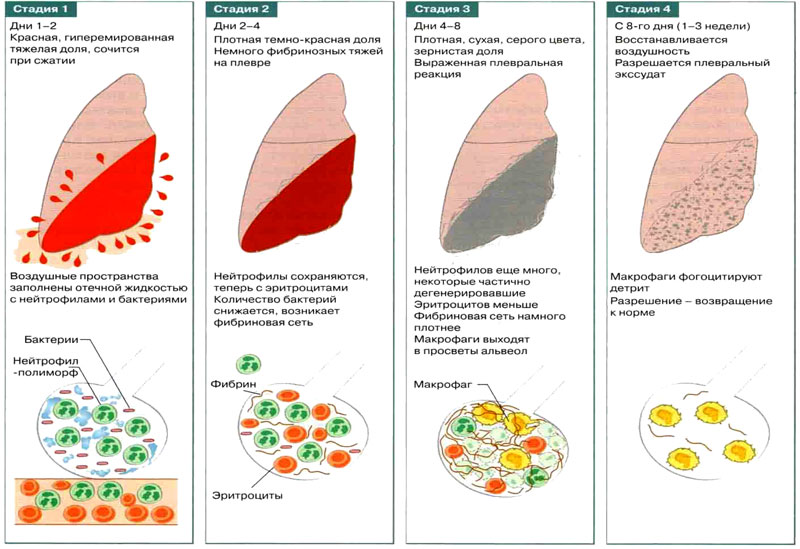
Стадии очаговой пневмонии
Очаговая пневмония проходит 4 стадии развития:
Стадия прилива. Пораженные ткани гиперемированы, микроциркуляция крови нарушена, проницаемость сосудов повышена. Стенки альвеол в очаге воспаления отекают, легочная ткань становится более эластичной, сосуды, питающие очаг воспаления, резко наполняются кровью. В этот период у больного возникает сухой кашель, появляются боли на вдохе. Продолжительность стадии 1-3 дня.
Стадия красного опеченения. Пропотевающая плазма заполняет альвеолы, они утрачивают воздушность, становятся красными и плотными. В этот период пораженный участок легкого напоминает по своей структуре печень. Боль в груди усиливается, температура тела повышается, нарастают явления интоксикации. Длится эта стадия от 1 до 3 дней.
Стадия серого опеченения. Эритроциты и гемоглобин, просочившиеся в альвеолы распадаются. Пораженный участок легкого приобретает серый оттенок. Клиническая картина характеризуется влажным кашлем, в мокроте возможно появление гноя и большого количества слизи. Температура тела начинает снижаться, может оставаться на субфебрильных отметках, боль в груди присутствует, но она становится менее интенсивной. В целом, самочувствие пациента нормализуется. Эта стадия длится от 2 до 8 дней.
Стадия разрешения. В этот период происходит восстановление нормальной структуры пораженных долек легкого.
Виды
В зависимости от эпидемиологии, очаговая пневмония может быть госпитальной, внебольничной, вызванной иммунодефицитом и атипичной.
В зависимости от возбудителя воспаления легких, различают следующие виды пневмонии:
Бактериальная.
Вирусная.
Грибковая.
Микоплазменная.
Смешанная.
По механизму развития очаговая пневмония может быть:
Первичной (не вызвана другими заболеваниями, развивается как самостоятельная болезнь).
Вторичной (спровоцирована первичным очагом инфекции в организме).
Послеоперационной.
Аспирационной (развивается при попадании инородного тела в бронхи).
Инфаркт-пневмония (спровоцирована закупоркой мелких сосудов тромбами).
Очаговая пневмония может одно- и двусторонней. В зависимости от особенностей течения болезни, различают острое, острое затяжное и хроническое очаговое воспаление легких. Отдельно выделяют неосложненную и осложненную очаговую пневмонию.
По степени тяжести очаговая пневмония может быть:
Легкой. Интоксикация выражена слабо, температура тела не превышает 38 градусов, одышка появляется только на фоне физических нагрузок.
Средней. Интоксикация выражена умеренно, температура тела повышается до 39 градусов, дыхание учащено до 30 в минуту.
Тяжелой. Интоксикация интенсивная, температура тела высокая, может наблюдаться помутнение сознания, одышка доходит до 40 в минуту.
Особенности течения заболевания у детей

У новорожденных очаговая пневмония чаще всего связана с внутриутробным или внутрибольничным инфицированием. У детей дошкольного и школьного возраста главным виновником воспаления легких становится пневмококк. Что касается вторичных инфекций, то опасность представляют бронхиты и бронхотрахеиты.
Симптомы очаговой пневмонии у детей чаще всего манифестируют на 5-7 день от развития простудного заболевания. Температура тела остается в пределах 38 градусов, выраженная лихорадка наблюдается редко.
Родители могут заметить признаки интоксикации, которые проявляются в вялости, сонливости. Кожа становится бледной, аппетит снижается. Грудные дети обильно срыгивают после еды, не исключена рвота.
Кашель может быть сухим и влажным, присоединяется одышка. Носогубный треугольник бледный или синий. У детей особенно заметно втяжение межреберных промежутков со стороны поражения. В дыхании принимает участие вспомогательная мускулатура. Особенно тяжело у детей протекает очагово-сливная пневмония. Она осложняется дыхательной недостаточностью, интенсивной интоксикацией. Не исключена деструкция тканей легких.
При появлении необычных симптомов, родители должны проявить бдительность и обратиться к специалисту.
Диагностика
Диагностика пневмонии начинается со сбора анамнеза и осмотра пациента. Полный цикл исследований:
Перкуссия грудной клетки. Врач определяет притупленный перкуторный звук.
Аускультация. В начале развития болезни со стороны поражения дыхание жесткое (в ограниченном участке легких). По мере ее прогрессирования присоединяются звучные влажные мелкопузырчатые хрипы, воспалительная крепитация слышна реже. За счет очаговости процесса аускультативная картина мозаичная.
Сдача крови на общий анализ. Будет выявлен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40 мм/час, повышение уровня фибриногена, сиаловых кислот, положительная реакция на С-реактивный белок.
Общий анализ мокроты. Она слизисто-гнойная, в ней повышено количество лейкоцитов и клеток цилиндрического эпителия.
Бактериальный посев мокроты направлен на выявление типа возбудителя болезни и на определение его чувствительности к антибиотикам.
Рентгенография легких. Выявляют очаговые затемненные участки. Чаще всего они расположены в нижних отделах органов дыхания.
Дифференциальная диагностика
Очаговую пневмонию нужно дифференцировать от туберкулеза, альвеолярного рака легких, абсцесса и инфаркта легкого. Чтобы выставить верный диагноз, потребуются данные комплексного обследования, в том числе, рентгенологического и клинико-лабораторного.
В сомнительных случаях данные рентгенографии уточняют с помощью КТ или МРТ легких, бронхоскопии. Чтобы исключить септицемию проводят анализ крови на гемокультуру.
Лечение

Лечение очаговой пневмонии возможно в амбулаторных условиях. В госпитализации нуждаются те пациенты, у которых развивается выраженная интоксикация организма, имеются признаки дыхательной недостаточности.
Основу лекарственной терапии составляют антибиотики. Чем раньше она будет начата, тем выше ее эффективность. Результатов бактериального посева не ждут, препараты врач подбирает на свое усмотрение. Если спустя 3 дня не наблюдается улучшения, антибиотик меняют.
Антибиотики. Чаще всего удается обойтись однокомпонентной схемой. При необходимости использования 2 антибиотиков, нежелательно одновременное применение препаратов бактерицидного и бактериостатического ряда, либо препаратов с однотипным токсическим эффектом.
Традиционные антибактериальные средства для лечения очаговой пневмонии:
Пенициллины: Амоксициллин, Азитромицин, Супракс и пр.
Цефалоспорины: Цефазолин, Цефуроксим, Цефотаксим.
Фторхинолоны: Ципрофлоксацин, Левофлоксацин
Курс длится не менее 10-14 дней. Препараты вводят внутримышечно, а в тяжелых случаях внутриплеврально или эндоброхиально.
Снятие симптомов. Для снятия интоксикации назначают дезинтоксикационные растворы, противовоспалительные препараты. Температуру тела снижают с помощью Ибупрофена или Парацетамола. В качестве десенсибилизирующих средств используют Супрастин, Тавегил, Лоратадин.
Разжижение мокроты. Муколитики и бронхолитики направлены на разжижение мокроты и ее выведение из органов дыхания. Это могут быть такие препараты, как: Теофиллин, Бромгексин, Амброксол, АЦЦ Лонг, Ацетилцистеин.
Ингаляции. Людям с выраженной одышкой необходимы продолжительные ингаляции с увлажненным кислородом.
Рекомендации. В течение всего периода лихорадки пациент должен придерживаться постельного режима. В сутки нужно потреблять не менее 1,5-2 л воды. Меню должно быть щадящим, сбалансированным, с ограничением поваренной соли. Выбирают продукты, богатые витамином А и С. Делают выбор в пользу легкоусвояемых продуктов.
После того, как острые симптомы болезни стихнут, и температура тела придет в норму, больному назначают физиотерапевтические процедуры, среди которых:
Электрофорез с лекарственными препаратами.
УВЧ.
ДМВ-терапия.
Массаж.
ЛФК.
При правильном подборе лекарственных средств выздоровление наступает спустя 2 недели.
Интервью с Базаровым Дмитрием Владимировичем, кондидатом медицинских наук, врачом-хирургом, онкологом, пульмонологом:
Базаров Дмитрий Владимирович – член московского общества хирургов, Европейского респираторного общества, Европейского общества торакальных хирургов, Европейского общества хирургической онкологии. Является соавтором 103 публикаций по проблемам торакальной хирургии, пульмонологии и онкологии, некоторые из них опубликованы в зарубежных научных изданиях.
Осложнение и прогноз
На выздоровление будет указывать отсутствие симптомов, нормализация рентгенологической картины и всех показателей крови. Благодаря своевременно начатой терапии удастся избежать развития осложнений и рецидива болезни. Пациенты, перенесшие пневмонию, должны находиться на контроле у терапевта или пульмонолога в течение полугода.
Наименее благоприятный прогноз у больных с воспалением, вызванным стафилококками, либо осложненным абсцессом или деструкцией легких. Не менее опасны вирусные пневмонии, характеризующиеся молниеносным течением.
Главными осложнениями пневмонии являются:
Обструктивный синдром.
Абсцесс или гангрена легкого.
Плеврит.
Сердечная и дыхательная недостаточность.
Эндокардит или миокардит.
Воспаление почек.
Во многом прогноз обусловлен состоянием иммунной системы больного, а также вирулентностью возбудителя инфекции.
Клинические рекомендации

Клинические рекомендации по ведению пациентов с очаговой пневмонией:
Качественная оценка состояния больного, анализ жалоб, сбор анамнеза.
Обязательное уточнение сопутствующих патологий.
Проведение комплексной диагностики с забором крови и мокроты на анализ, выполнение рентгенографии легких в день обращения пациента к врачу.
Определение места лечения.
Подбор первоначального антибиотика, оценка его эффективности спустя 48-72 часа, принятие решения о дальнейшей терапевтической тактике.
Применение препаратов выбора: Амоксициллин с клавулановой кислотой. При отсутствии эффекта назначение макролидов (Эритромицин или Спирамицин), цефалоспоринов I-III поколения, фторхинолонов или линкозаминов.
На протяжении всего периода лечения за пациентом должен быть установлен тщательный мониторинг, независимо от того, находится он в стационаре или дома.
Профилактика очаговой пневмонии
Профилактика очаговой пневмонии:
Закаливание организма.
Вакцинация от гриппа.
Укрепление иммунитета.
Исключение возможности переохлаждения.
Санация хронических очагов инфекции.
Отказ от вредных привычек. В первую очередь это касается курения.
Лежачие больные нуждаются в особом уходе. С ними необходимо проводить дыхательную гимнастику, выполнять им массаж, возможно применение антиагрегантов. Люди из группы риска должны быть привиты от пневмококковой инфекции.
Источник

Очаговой пневмонией называют острое инфекционное заболевание, вызываемое чаще всего бактериальной флорой и сопровождающееся скоплением в просветах альвеол легких воспалительного экссудата. Объем поражения при очаговой пневмонии — обычно сегмент или несколько сегментов легкого, реже — целая доля. Очаговая пневмония всегда происходит из локального бронхита или бронхиолита и не сопровождается первичным поражением плевры.

В старых источниках знаний можно встретить описание хронической пневмонии, однако в настоящее время принято считать, что воспаление в легком — это всегда острый процесс, который, тем не менее, может иметь и подострое, и затяжное течение, поэтому термин «хроническая пневмония» исключен из обращения.
От пневмонии никто ни застрахован — ни взрослые, ни дети, но у отдельных групп лиц риск заболеть намного выше. Так, недоношенные дети и малыши с иммунными проблемами, взрослые курильщики, астматики, ВИЧ-инфицированные, старики — в группе повышенного риска.
Воспаление в легком чаще вызывают бактерии, однако и простейшие, и грибы, и вирусы тоже встречаются среди этиологических агентов пневмонии. Респираторные вирусные инфекции могут проявляться тяжелым двусторонним воспалением с серьезной дыхательной недостаточностью. Яркий пример вирусной современной пневмонии — COVID-19. Простейшие и грибы — частые возбудители иммунодефицитных очаговых пневмоний.

Разновидности очаговой пневмонии и ее причины
Оптимальной классификацией пневмонии была бы та, которая основывалась бы на этиологии, поскольку знание основной причины заболевания дает возможность назначить наиболее эффективную терапию. Однако на практике почти во всех случаях воспаления легких врач приступает к лечению без точного диагноза, назначая те препараты, которые предположительно должны помочь.
Кроме того, даже всестороннее обследование примерно в трети всех случаев заболевания не позволяет выявить патоген, поскольку у пациентов нет мокроты либо в ней невозможно отличить истинный возбудитель от микробов, которые попали туда из глотки или полости рта. Длительность получения роста микрофлоры в микробиологической лаборатории, отсутствие возможности проведения вирусологических исследований тоже не предрасполагают к получению ответа о причине пневмонии.
Перечисленные выше факторы приводят к тому, что большинство больных, которые лечатся от пневмонии как на дому, так и в стационаре, получают эмпирическую терапию исходя из имеющегося мирового опыта лечения данного заболевания, а специалисты в практической работе используют деление пневмоний на две большие группы:
- Внебольничные;
- Внутрибольничные (нозокомиальные).

Внебольничные пневмонии возникают вне стен лечебного учреждения у людей, которые могут иметь те или иные факторы риска либо без оных. Они бывают:
- Иммунодефицитными;
- Не связанными с патологией иммунной системы;
- Аспирационными.
Первые выявляют у ВИЧ-инфицированных либо при других иммунодефицитных синдромах (на фоне облучения, врожденные и т. д.). Одна из самых частых причин нарушения иммунитета, ведущего к пневмонии, – прием иммунодепрессантов, цитостатиков и гормонов, которые назначаются онкобольным. Кроме того, такой иммунодефицитной пневмонии подвержены те, кто постоянно вынужден принимать кортикостероиды (при ревматоидном артрите, системной красной волчанке и других аутоиммунных заболеваниях).
Аспирационная очаговая пневмония возникает при попадании в дыхательные пути и альвеолы инородных тел, крови, кусочков пищи. Ее еще могут называть макроаспирационной, указывая на относительно крупный размер вдыхаемых частиц (микроаспирация содержимого полости рта и глотки присуща любому виду пневмонии).
Выделение вне- и госпитальных пневмоний позволяет предположить наиболее вероятного возбудителя инфекции, который определит характер лечения. Тяжесть течения патологии при этом не учитывается.
Диагноз внебольничной очаговой пневмонии будет правомерен в том случае, если заболевание возникло у человека, не находящегося в стенах стационара, выписанного из больницы более месяца назад либо поступившего в клинику в ближайшие 2 суток. В случае, когда пневмония диагностирована у пациента, находящегося в клинике более 2-х суток либо выписанного из нее менее, чем месяц назад, говорят о госпитальной (нозокомиальной) пневмонии.
Выделяют несколько возможных путей попадания инфекции в альвеолы легких:
-
 Занос содержимого полости рта и глотки на вдохе (самый частый);
Занос содержимого полости рта и глотки на вдохе (самый частый); - Вдыхание аэрозоля, содержащего возбудителей инфекции (редкий) — характерен для вирусов (и, кстати, активно обсуждается как возможный при COVID-19);
- С током крови из очагов инфекции в других органах;
- Распространение контактным путем при травмах, очагах нагноения в соседних с легкими органах.
Первый путь реализуется посредством микроаспирации, которая является физиологической и особенно активно происходит во время сна. При приеме снотворных препаратов, алкогольном опьянении микроаспирация усиливается. Защитные механизмы в дыхательных путях и легких, кашель, иммунная система позволяют вовремя устранить инфекцию, и пневмония не развивается. На фоне ОРВИ защитные механизмы ослабевают, в легкие попадает сразу большое число возбудителей, что и становится началом воспаления.
Считается, что для развития очаговой пневмонии должны присутствовать один или несколько из ниже перечисленных факторов:
- Снижение местного легочного иммунитета;
- Большая вирусная или микробная нагрузка;
- Высокая способность попавшей в легкие микрофлоры вызывать воспалительный процесс.
Предрасполагающими к пневмонии являются:
- Детский или пожилой возраст;
- Курение, алкоголизм;
- Переохлаждение;
- Хроническая бронхолегочная патология, врожденные пороки развития легких и бронхов;
- Патология иммунитета;
- Затянувшиеся ОРВИ.
У детей на первый план среди факторов риска выходят иммунодефициты (врожденные синдромы в особенности), частые рецидивирующие респираторные инфекции, врожденные пороки развития сердца или легких, муковисцидоз, сахарный диабет, у новорожденных – недоношенность. Груднички могут заболеть очаговой пневмонией из-за переохлаждения, срыгивания с попаданием молока или смеси в дыхательные пути, тяжелого легочного муковисцидоза, наличия врожденных бронхоэктазов.
Среди микроорганизмов, вызывающих очаговую пневмонию легкой степени тяжести, наиболее распространены стрептококк пневмонии (пневмококк), микоплазма и хламидия, а также гемофильная палочка. Легкая очаговая пневмония может лечиться амбулаторно.
Воспаление средней степени тяжести провоцируют пневмококк, гемофильная палочка, легионеллы, моракселла, золотистый стафилококк, энтеробактерии. Относительно редки вирусы, микобактерия и хламидия пневмонии. Тяжелую очаговую пневмонию вызывают пневмококк, легионелла, гемофильная палочка, золотистый стафилококк, грамотрицательные энтеробактерии. У больных бронхоэктатической болезнью высока вероятность воспаления, вызванного синегнойной палочкой. Такие пациенты обязательно госпитализируются.
Проявления и методы диагностики очаговой пневмонии
Очаговая пневмония может начинаться всем знакомыми симптомами трахеита или бронхита: повышается температура тела, появляется сухой мучительный кашель, беспокоит слабость. Спустя 1-2 недели эти симптомы не исчезают, а только усиливаются, кашель становится влажным, появляются боли в грудной клетке. Стремительно развивающаяся очаговая пневмония, особенно — вирусная, сразу дает выраженную клинику, которая не предполагает ожидания и заставляет обращаться к врачу довольно быстро.

Симптомы очаговой пневмонии не сильно зависят от вида возбудителя и механизма его проникновения. Они отражают нарастающую интоксикацию вследствие воспаления, включают легочные и общие проявления инфекции:
- Повышение температуры тела, в части случаев — до значительных цифр (39-40ºС);
- Сильная потливость;
- Выраженная общая слабость, утомляемость, сонливость;
- Тошнота, отсутствие аппетита, диспепсические расстройства;
- Нарушение сознания вплоть до бреда, галлюцинаций, потери сознания;
- Боли в грудной клетке, ощущение заложенности в груди, тяжесть;
- Кашель с отделением мокроты, но при вирусных пневмониях ее может не быть;
- Нарастающая дыхательная недостаточность с одышкой до 30-35 дыханий в минуту, цианозом (при очагово-сливной, полисегментарной, долевой пневмонии).
У детей, людей пожилого возраста, ослабленных больных легочные проявления в виде кашля и боли в груди могут отсутствовать, тогда как интоксикация, слабость, лихорадка указывают на наличие воспаления. У каждого десятого пациента с внегоспитальной очаговой пневмонией можно обнаружить воспалительный выпот в плевральной полости, который проявляется тяжестью и болью в груди.
Деструктивные некротические изменения в пораженных отделах легких характерны для очаговой пневмонии, вызванной стафилококком. Распад пневмонического очага будет давать сильнейшую интоксикацию, высокую лихорадку, нарушение сознания. Вирусная пневмония почти всегда протекает тяжело, захватывая все больше долек и сегментов, становясь очагово-сливной пневмонией и даже достигая объема долевой. Вирусная пневмония проявляется кашлем, одышкой, нарастающей дыхательной недостаточностью.
Очаговая пневмония, даже затрагивающая совсем маленький участок легкого, чревата осложнениями:
- Воспаление плевры (плеврит);
- Образование абсцессов легкого и очагов некроза (особенно – стафилококковая и стрептококковая пневмония);
- Сепсис;
- Поражение сердца (перикардит, миокардит, аритмии, бактериальный эндокардит);
- Острая респираторная недостаточность;
- Постпневмонический фиброз легкого с нарастающей хронической дыхательной недостаточностью.
Обследование пациентов с подозрением на пневмонию включает:
- Осмотр, перкуссию легких, выслушивание дыхания, термометрию;
- Общий и биохимический анализы крови (показывают наличие воспалительного процесса);
- Рентгенографию в 2-х проекциях, прицельные снимки, компьютерную томографию;
- Бактериоскопию, посев мокроты, проведение ПЦР диагностики на вирусы.
Основным методом диагностики очаговой пневмонии является рентгенография. Без нее диагноз пневмонии не может быть точным даже тогда, когда симптомы безопеляционно указывают на воспаление легких. Рентген назначают в том числе детям и беременным женщинам. Точная диагностика с установлением локализации и объема поражения легочной паренхимы предполагает проведение рентгенографии и 2-х проекциях — заднепередней и боковой. Повторный снимок делают спустя минимум 2 недели, так как рентгенологические изменения несколько запаздывают за симптомами.

левосторонняя очаговая пневмония
Диагноз пневмонии правомочен только в том случае, когда при рентгенографии обнаружен очаг или несколько очагов уплотнения паренхимы легкого. В этой связи нужно помнить, что в первые часы от возникновения характерных симптомов уплотнение в легком еще может не сформироваться, что даст повод для ошибочного заключения об отсутствии патологии. Кроме того, при обезвоживании, низком числе лейкоцитов в крови воспалительный инфильтрат тоже может быть не виден на обычных снимках. При восполнении недостающей жидкости или лейкоцитов уплотнение возникнет довольно быстро. В целях более точной диагностики в сомнительных и спорных случаях пациента направляют на КТ, которая может показать небольшие пневмонические очаги, невидимые на прицельном снимке.
Помимо рентгенологического обследования, важно постараться определить вид возбудителя очаговой пневмонии. Для этого берут мокроту, а условия получения достоверного результата — забор материала до приема антибиотика и доставка его в лабораторию не позднее первых двух часов от момента взятия.
Если нет возможности так быстро провести микробиологическое исследование, антибиотики назначаются все равно при наличии пневмонии на снимках. Для пациента с вероятным воспалением легких важнее раньше начать лечение, нежели получить результат посева. Задержка в лечении недопустима, так как при пневмонии она может предопределить неблагоприятный прогноз, а если диагноз чуть позже будет снят, то пациент просто перестанет принимать антибиотики.
При выслушивании легких врач определяет жесткое дыхание, над пораженными отделами оно может быть ослабленным или отсутствовать вовсе, характерно наличие мелкопузырчатых хрипов. Перкуссия грудной клетки помогает определить очаги уплотнения легких.
В общем анализе крови заметен лейкоцитоз свыше 10х109/л, появляются молодые формы лейкоцитов, СОЭ возрастает до 40-50 мм/час. При вирусной природе воспаления характерно увеличение числа лимфоцитов, тогда как общее число лейкоцитов может упасть из-за недостатка нейтрофилов. Биохимический анализ крови покажет повышение показателей острой фазы воспаления, увеличение содержания белка, изменение соотношения его фракций.
Лечение очаговой пневмонии
Лечение внегоспитальной очаговой пневмонии может происходить как амбулаторно, так и в стационаре в зависимости от тяжести течения заболевания, возраста пациента, сопутствующей патологии. При амбулаторном лечении контроль за пациентом осуществляет терапевт поликлиники. Считается, что большинство пневмоний, не требующих интенсивной терапии, могут быть пролечены амбулаторно.
Поводом к помещению заболевшего в стационар может стать:
- Нарастающая дыхательная недостаточность с одышкой более 30 в минуту;
- Расстройство сознания, бред на фоне высочайшей лихорадки;
- Нарушение гемодинамики (артериальное давление ниже 90/60 мм рт ст).
Эти признаки указывают на необходимость постоянного наблюдения или даже реанимационных мероприятий. Еще один важный фактор в пользу госпитализации — возраст старше 65 лет.

Общие подходы к лечению пневмонии независимо от степени тяжести и причины включают:
- Контроль за температурой тела путем назначения жаропонижающих средств;
- Обильное щелочное питье для ускорения выведения токсинов;
- Полный покой и постельный режим.
У детей и у взрослых очаговая пневмония лечится принципиально одинаково, за исключением дозировки препаратов и их наименований. Детям лекарства назначаются исходя из веса ребенка и с наименьшей токсичностью. Маленьких пациентов с пневмонией даже легкой степени тяжести педиатры предпочитают госпитализировать, дабы обеспечить постоянное наблюдение и предупредить осложнения, которые могут стремительно развиться при ненадлежащем домашнем уходе.
Основа терапии воспаления легких вне зависимости от степени тяжести — назначение антибактериальных препаратов. Чем раньше это будет сделано, тем выше шансы на благоприятный прогноз. Ввиду отсутствия данных о виде возбудителя на момент установки диагноза, антибиотики выбираются исходя из наиболее вероятной причины воспаления, эмпирически.
На сегодняшний день основными группами антибактериальных препаратов для лечения очаговой пневмонии признаны:
-
 Защищенные пенициллины (амоклав, амоксициллин/клавулонат);
Защищенные пенициллины (амоклав, амоксициллин/клавулонат); - Фторхинолоны (левофлоксацин);
- Макролиды (азитромицин, кларитромицин).
Пациенты, проходящие лечение на дому, могут принимать один антибиотик, которым может стать препарат из группы макролидов (азитромицин, например) или пенициллин (амоксициллин). Азитромицин довольно часто назначается при очаговой пневмонии ввиду высокой к нему чувствительности большинства возбудителей воспаления, способности накапливаться в очаге поражения, а также иммуномодулирующему действию. Альтернатива указанным выше антибиотикам — левофлоксацин, доксициклин, цефуроксим аксетил, амоклав.
Эффективность стартовой терапии оценивается спустя 2-3 суток. Если нет осложнений, состояние пациента не ухудшилось, выбранные схема и наименование препарата оставляется. В противном случае препарат меняют на другой. Длительность лечения антибиотиками при очаг?
