При каких формах отита чаще возникают внутричерепные осложнения
Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
Общие сведения
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.

Отогенные внутричерепные осложнения
Причины
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
Патогенез
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Классификация
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
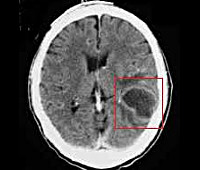
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Клиническая картина всех форм ОВО представлена интоксикационным синдромом, общемозговой и очаговой симптоматикой. Исключение составляют абсцессы мозжечка и головного мозга, которые довольно часто протекают бессимптомно. Поражения интракраниальных структур развиваются при уже имеющихся заболеваниях органа слуха, из-за чего их начало «смазано». Зачастую на их возникновение указывает отсутствие позитивной динамики и ухудшение общего состояния на фоне проводимого лечения. При формировании внутричерепных поражений отмечается дальнейшее усугубление синдрома интоксикации, проявляющееся повышением температуры тела до 39,5-41,0 °С, ярко выраженной общей слабостью и недомоганием, утратой аппетита, бессонницей.
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Диагностика
Из-за большого количества проявлений и частой «стертости» симптоматики постановка диагноза затруднительна. На первый план выходят дополнительные методы исследования, помогающие оценить состояние внутричерепных структур, а анамнестические данные и физикальный осмотр играют вспомогательную роль. При опросе больного или его родственников отоларинголог уточняет ранее установленный диагноз, динамику развития заболевания, наличие сопутствующих патологий. Используются результаты следующих исследований:
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм3.
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз и профилактика
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
Источник
Внутричерепные
осложнения могут возникать как при
острых, так и при хронических гнойных
воспалениях среднего уха. При последних
они возникают чаще.
Различают:
1) контактный путь распространения
инфекции, когда в результате постепенного
разрушения костных стенок барабанной
полости и сосцевидного отростка или
лабиринта устанавливается непосредственное
соприкосновение воспалительного очага
с оболочками мозга; 2) сосудистый путь,
когда инфекция проникает в полость
черепа по кровеносным сосудам.
.1
Экстрадуральный абсцесс
Экстрадуральный
абсцесс, представляющий собой скопление
гноя между костью и прилегающей твердой
мозговой оболочкой, встречается чаще
других внутричерепных осложнений. В
тех случаях, когда он располагается на
наружной поверхности сигмовидной
пазухи, его называют перисинуозным
абсцессом.
Распространяясь
между твердой мозговой оболочкой и
костями черепа, Экстрадуральный абсцесс
может достигать очень больших размеров.
Под
влиянием воспаления твердая мозговая
оболочка утолщается, покрывается
грануляциями и при наличии оттока гноя
через среднее ухо может долго противостоять
прорыву.
Экстрадуральный
абсцесс не имеет характерной симптоматики,
и чаще всего диагноз ставится на операции,
которая в этих случаях предпринимается
по поводу осложнений острого или
хронического отита. Во время операции
широко обнажается вся измененная твердая
мозговая оболочка. Исходы операции при
экстрадуральном абсцессе благоприятны.
3.2 Тромбофлебит и септикопиемия
На
втором месте по частоте внутричерепных
осложнений стоит тромбофлебит сигмовидной
пазухи. Нередко разрушение клеток
сосцевидного отростка при мастоидите
и накопление гноя на стенках синуса
непосредственно ведут к воспалению
стенок сигмовидной пазухи (флебит), а
затем к образованию в ней тромба
(тромбофлебит). Тромб с течением времени
подвергается гнойному расплавлению и
его инфицированные частицы через
внутреннюю яремную вену заносятся в
правое сердце. При метастазировании по
малому кругу кровообращения наступает
абсцедирующая пневмония, а при
распространении инфекции по большому
кругу кровообращения возникают метастазы
в мышцах, суставах и во внутренних
органах.
По
клинической картине различают два типа
течения болезни: отогенную пиемию и
отогенный сепсис. Нередко клиническая
картина носит смешанный характер.
Для
отогенной пиемии характерно внезапное
начало заболевания, которое обычно
связывают с острым отитом и мастоидитом
или с обострением хронического гнойного
отита, нередко наступающим после
попадания загрязненной воды в ухо,
перенесенного гриппа и т. д. Температура,
сопровождающаяся резким потрясающим
ознобом, вскоре достигает высоких цифр
(до 41°) и через короткое время падает
часто ниже нормы. Падение температуры
сопровождается профузным потом. Такие
приступы могут повторяться через день
или ежедневно, иногда даже по 2-3 раза в
день, иногда с правильными промежутками,
напоминая малярийные приступы. Начало
заболевания нередко сопровождается
рвотой и головной болью. В результате
повторяющихся приступов пиемической
лихорадки больной слабеет, появляется
землистый цвет лица, пульс становится
слабым, учащенным, нарушается деятельность
кишечника, язык обложен, отмечается
запах изо рта.
Метастазирование
ведет к образованию инфарктов и абсцессов
в легких и других органах, что еще больше
ухудшает состояние больного.
При
септическом характере течения заболевания
температура, оставаясь высокой, дает
небольшие колебания без резко выраженного
озноба. Состояние тяжелой общей
интоксикации проявляется прежде всего
в нарушении функций центральной нервной
системы. На первый план выступает также
септическое поражение внутренних
органов – сердца, почек, печени, кишечника
и т. д. Общее состояние больных тяжелое:
пульс резко учащенный, нитевидный,
происходят кровоизлияния во внутренние
органы, под кожу и слизистые оболочки.
Кожа нередко принимает желтушную
окраску.
Лечение.
При сепсисе с невыясненной этиологией
необходим тщательный осмотр ЛОРорганов.
При установлении диагноза требуется
немедленная операция, при остром гнойном
отите производят простую трепанацию,
при хроническом – радикальную операцию;
затем широко обнажают пазуху, вскрывают
ее стенку и удаляют тромб. Пораженную
кость удаляют до здоровых участков.
Послеоперационное лечение состоит в
тщательном уходе за больным; необходим
уход за кожей, полостью рта; большое
внимание уделяется деятельности
сердечно-сосудистой системы. Больному
должно быть обеспечено полноценное и
достаточно витаминизированное питание.
Своевременно предпринятая операция и
применение переливания крови и
антибиотиков значительно улучшили
прогноз этого тяжелого заболевания. В
настоящее время выздоровление наступает
почти в 100%, если операция произведена
своевременно.
.3
Абсцесс мозга
Абсцесс
мозга ушного происхождения обычно
располагается по соседству с первичным
очагом инфекции в среднем ухе. При
поражении крыши барабанной полости и
пещеры чаще всего образуется абсцесс
височной доли мозга.
Обычно
абсцесс мозжечка бывает обусловлен
проникновением инфекции через внутренний
слуховой проход после нагноения лабиринта
или в результате одновременно существующего
тромбофлебита сигмовидной венозной
пазухи.
Симптомы.
Признаки абсцесса мозга в начале
заболевания могут быть мало выражены
и нередко их относят за счет других
заболеваний. Характерными симптомами
являются упорные головные боли при
нормальной температуре, повторная рвота
и замедленный пульс. Часто отмечается
повышенная сонливость, вялость и
заторможенность. Больные не сразу и
неохотно отвечают на вопросы, проявляя
безучастное отношение ко всему
окружающему. При абсцессах в левой
височной области нередко наступает
амнестическая афазия: больной не помнит
названия предмета, хотя хорошо знает
его назначение. В половине случаев
отмечаются изменения со стороны глазного
дна – застойный сосок.
Диагноз.
Диагноз абсцесса мозга во многих случаях
довольно труден. Наиболее характерные
общемозговые симптомы – головные боли,
рвота и замедленный пульс – вначале
могут отсутствовать и быть ясно
выраженными только к концу заболевания,
что ухудшает прогноз заболевания. При
абсцессах мозжечка наблюдаются
мозжечковая атаксия и нистагм,
усиливающийся при взгляде в больную
сторону.
Лечение.
При абсцессах мозга лечение хирургическое.
После простой или радикальной операции
среднего, уха и удаления первичного
очага инфекции широко обнажают твердую
мозговую оболочку. Поиски абсцесса
путем пробных проколов мозга производятся
прежде всего в местах патологически
измененной твердой мозговой оболочки.
При нахождении нарыва его вскрывают,
предварительно разрезав твердую мозговую
оболочку. Последующее лечение заключается
в дренировании полости абсцесса,
ежедневных перевязках и в применении
пенициллина или стрептомицина или
комбинации их. Существует также способ
лечения абсцессов мозга повторными
пункциями с последующими отсасываниями
гноя и промываниями полости абсцесса
антибиотиками.
Больному
необходимо создать полный покой и
организовать тщательный уход за ним.
Выздоровление наступает в 60-80% случаев;
при нарывах мозжечка процент выздоровлений
меньше.
.4
Гнойный менингит
Гнойное
воспаление мягких оболочек мозга еще
до недавнего времени было смертельным
заболеванием.
Симптомы.
Гнойный менингит обычно начинается
сильной головной болью и высокой
температурой. Нередко в первые дни
наблюдаются продромальные явления:
нерезкие односторонние головные боли,
головокружения, незначительные подъемы
температуры. Тошнота и рвота часто
сопутствуют началу заболевания, особенно
в детском возрасте. Пульс частый,
неправильный. Наиболее характерны для
менингита симптомы раздражения мозговых
оболочек: ригидность затылочных мышц
(нельзя согнуть голову больного до
соприкосновения подборока с грудиной)
и симптом Кернига (ногу, согнутую в
тазобедренном и коленном суставах до
прямого угла, нельзя разогнуть в коленном
суставе). Решающим в диагностике менингита
является спинномозговая пункция, которую
делает врач. При менингите спинномозговая
жидкость может быть мутной, вытекает
под повышенным давлением и содержит
много клеточных элементов, иногда
бактерий. В течении менингита отмечается
постепенное затемнение сознания и
быстро нарастающее ухудшение общего
состояния. Наблюдаются расстройства
дыхания, недержание мочи и кала.
Длительность заболевания весьма
различна: при так называемых молниеносных
формах менингита-1-2 дня, в большинстве
случаев – около 7- 10 дней.
Лечение.
Лечение заключается в немедленном
хирургическом удалении первичного
очага инфекции в среднем ухе (простая
или радикальная операция) с последующим
применением массивных доз сульфаниламидных
препаратов и антибиотиков.
Еще
лучшие результаты дает комбинированное
лечение сульфаниламидами и пенициллином,
а также комбинация пенициллина со
стрептомицином. Дозы сульфаниламидов
необходимо назначать довольно большие-до
8-10 г в сутки. Для понижения внутричерепного
давления по мере надобности делают
спинномозговые пункции и выпускают
часть спинномозговой жидкости. Этим же
путем в тяжелых случаях можно вводить
пенициллин (50000 ЕД) в спинномозговой
канал.
Уход
за больными с внутричерепными осложнениями
имеет особенно важное значение. Состояние
этих больных часто бывает крайне тяжелым
и требует особого внимания медицинского
персонала.
Соседние файлы в папке реферат
- #
- #
Источник
