Подагра этиология патогенез клиника лечение
Подагра – ревматическая патология, вызванная отложением кристаллов солей мочевой кислоты – уратов в суставах, затем в почках. Клиника подагры характеризуется рецидивирующими и прогрессирующими приступами артрита с интенсивными болями и формированием тофусов – подагрических узелков, приводящих к деформации суставов. В дальнейшем поражаются почки, может развиться мочекаменная болезнь и почечная недостаточность. Для диагностики подагры производят исследование синовиальной жидкости на наличие уратов, рентгенисследование пораженных суставов. Лечение подагры направлено на купирование воспаления (НПВС, глюкокортикоиды), снижение уровня мочевой кислоты в крови, нормализацию питания.
Общие сведения
В основе патогенеза подагры лежат метаболические расстройства, вызванные нарушением регуляции обмена пуринов в организме и ведущие к накоплению мочевой кислоты и ее производных – кислых уратных солей. Увеличенная концентрация мочевой кислоты (гиперурикемия) в плазме крови и отложение уратов является следствием их повышенного синтеза и уменьшения выделения с мочой. Уратные микрокристаллы накапливаются в суставных полостях с развитием подагрического воспаления, а также в почках, вызывая подагрическую нефропатию. Подагра обычно поражает пациентов после 40 лет, при этом у мужчин она выявляется в 20 раз чаще, чем у женщин.
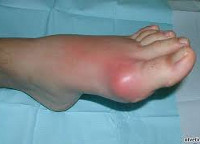
Подагра
Классификация подагры
В клинике подагры различаются почечная, метаболическая и смешанная формы. Почечная форма подагры характеризуется снижением экскреции мочевой кислоты, метаболическая – излишками ее образования; смешанная форма сочетает умеренные нарушения синтеза и удаления из организма мочевой кислоты.
В зависимости от причин, ведущих к развитию заболевания, подагра может быть первичной либо вторичной. Первичная подагра нередко бывает обусловлена генетическими дефектами и гипофункцией ферментов, участвующих в обмене пуринов и выведении мочевых солей. К факторам развития подагры относится избыточный и однообразный характер питания, повышенное потребление мясной пищи и алкоголя, малоактивный образ жизни. Вторичная подагра является следствием других заболеваний – патологии почек с нарушением их функций, заболеваний крови (лейкозов, лимфомы, полицитемии), псориаза, лекарственной терапии цитостатиками, салуретиками и др. препаратами.
Клиническая классификация выделяет семь форм течения подагры: типичный (классический) приступ острого подагрического артрита, полиартрит по инфекционно-аллергическому типу, подострый, ревматоидоподобный, псевдофлегмонозный, периартритический и малосимптомный варианты.
Симптомы подагры
В клинике подагры различают 3 фазы: преморбидную, интермиттирующую и хроническую.
Преморбидная фаза характеризуется бессимптомной урикемией и еще не является подагрой. На лабораторном уровне гиперурикемия выявляется у 8-14% взрослых. Интермиттирующая фаза подагры характеризуется эпизодами приступов острого артрита, чередующимися с бессимптомными периодами. К проявлениям хронической формы подагры относится образование подагрических узелков (тофусов), хроническое течение подагрического артрита, внесуставные проявления в виде поражения почек (в 50-70% клинических случаев).
Классический приступ острого подагрического артрита развивается у 50-80% пациентов. Типично внезапное начало, чаще в ночные часы. Первичный приступ подагры нередко бывает спровоцирован алкоголем, жирной пищей, травмой, переохлаждением. Приступ подагры характеризуется резчайшими болями в области плюснефалангового сустава 1-го пальца стопы, фебрильным синдромом, опуханием сустава, блеском и гиперемией кожи над ним, нарушением функции сустава. Через 3-10 суток приступ подагры стихает с исчезновением всех признаков и нормализацией функций. Повторная подагрическая атака может развиться спустя несколько месяцев и даже лет, однако с каждым разом промежутки между приступами укорачиваются. У мужчин первичный приступ подагры чаще протекает по типу моноартрита с поражением суставов стопы, у женщин – олиго- и полиартрита с вовлечением суставов кисти.
Полиартрит по инфекционно-аллергическому типу при подагре развивается у 5% пациентов. Такая форма течения подагры характеризуется мигрирующими болями во множественных суставах, быстрым регрессом признаков воспаления, как и в случае клиники инфекционно-аллергического полиартрита. Для подострого варианта течения подагры характерны типичная локализация боли в первом плюснефаланговом суставе и умеренно выраженные признаки поражения. При подострой подагре у молодых пациентов возможно развитие моно- или олигоартрита средних и крупных суставов.
Ревматоидноподобная форма подагры отличается первичной заинтересованностью суставов рук в виде моно- или олигоартрита. При псевдофлегмонозном типе подагры наблюдаются моноартриты различной локализации с воспалением сустава и парасуставных тканей, лихорадка. По клинике данный вариант напоминает течение флегмоны либо острого артрита. Малосимптомный вариант течения подагры характеризуется слабо выраженной, стертой симптоматикой – небольшой болью, слабой гиперемией кожи в зоне поражения.
Для периартритической формы подагры свойственно поражение бурс и сухожилий (чаще пяточных) при сохранных суставах. В дальнейшем присоединяются явления хронического подагрического полиартрита с поражением суставов ног, их дефигурацией и скованностью; деформации суставных тканей, костные разрастания; контрактуры, хруст в коленных и голеностопных суставах, неполные вывихи пальцев. На этом фоне продолжаются атаки подагры с возможным развитием подагрического статуса – не стихающего обострения артрита с хроническим воспалением парасуставных тканей за счет их инфильтрации солями. В результате тяжелых приступов подагры пациенты теряют трудоспособность и двигательную активность.
При длительном анамнезе подагры (дольше 5-6 лет) и гиперурикемии высокой степени появляются специфические признаки – тофусы или подагрические узелки, представляющие собой скопление кристаллов уратов в мягких тканей. Излюбленными участками локализации тофусов служат ушные раковины, подкожная клетчатка предплечий, локтей, пальцев рук, стоп, голеней, бедер. Во время приступов подагры тофусы могут вскрываться с выходом наружу беловатого отделяемого.
Осложнения подагры
Диагностика подагры
Пациентам с подозрением на подагру рекомендована консультация ревматолога и уролога. Общий анализ крови вне подагрической атаки не изменен; в период приступа отмечается нейтрофильный сдвиг лейкоцитарной формулы влево, нарастание СОЭ. Биохимическое исследование крови при обострении подагры выявляет увеличение мочевой кислоты, фибрина, серомукоида, сиаловых кислот, гаптоглобина, γ- и α2- глобулинов.
По рентгенографии суставов характерные изменения выявляются при хроническом подагрическом полиартрите. Рентгенологическая картина обнаруживает наличие остеопороза, на фоне которого определяются очаги просветления в области эпифизов и суставов размером до 2-3 см; при глубокой запущенности процесса – разрушение костных эпифизов с их замещением скоплением уратных масс. Специфические признаки подагры на рентгенограммах определяются по истечении 5 лет от манифестации заболевания.
Для взятия суставной жидкости проводят пункцию сустава. Микроскопический анализ синовиальной жидкости при подагре показывает наличие в ней микрокристаллов урата натрия. При исследовании материала, полученного при биопсии тофусов, обнаруживаются кристаллы мочевой кислоты. Во время УЗИ почек определяются уратные конкременты.
Диагностическими маркерами подагры являются:
- микрокристаллические ураты в синовиальной жидкости;
- лабораторно подтвержденные тофусы с отложением кристаллических уратов;
- наличие не менее шести из перечисленных далее признаков: присутствие в анамнезе более одной острой атаки артрита; максимальные признаки воспаления сустава в острой фазе; покраснение кожи над воспаленным суставом; моноартикулярный тип поражения; боль и припухлость I плюсне-фалангового сустава с одной стороны; односторонний характер поражения свода стопы; тофусоподобные узелки; асимметричная припухлость сустава; гиперурикемия; рентгенологически определяемые субкортикальные кисты без эрозии; отсутствие роста микрофлоры при бакпосеве суставной жидкости.
Лечение подагры
Основным принципом терапии подагры является контроль содержания мочевой кислоты путем подавления ее продукции и ускорения выведения из организма. Назначается диета, исключающая потребление рыбных и мясных бульонов, мяса животных, почек, печени, легких, алкоголя. В рационе питания вводится ограничение на бобовые и овощные культуры (фасоль, горох, бобы, шпинат, щавель, редис, баклажаны, спаржу, цветную капусту), грибы, икру, некоторые виды рыбы (сардины, балтийскую сельдь и др.). При подагре потребность в калориях удовлетворяется за счет углеводистой пищи, поэтому пациентам следует контролировать свой вес. В умеренных количествах разрешается употреблять в пищу яйца, крупы, нежирную рыбу, баранину, говядину. При подагре требуется ограничение солевой нагрузки и прием достаточного объема жидкости (до 3-х литров в сутки).
Медикаментозный подход к терапии подагры направлен на купирование острых подагрических атак, их предотвращение в дальнейшем, предупреждение отложения уратов в суставах и почках. Для купирования приступов подагры используются НПВП (индометацин), растительные алкалоиды (колхицин), местные мази и гели. В качестве антирецидивной терапии при подагре назначается колхицин в малых дозах или антигиперурикемические препараты. Целью лечения подагры является понижение концентрации мочевой кислоты в крови в 2 раза ниже нормы, требуемое для растворения уратных кристаллов. Для активизации выведения мочевой кислоты производится назначение урикозурических препаратов – пробенецида, сульфинпиразона, азапропазона, бензбромарона. К средствам, ингибирующим продукцию мочевой кислоты, относятся аллопуринол.
При атипичной форме подагры, протекающей со скоплением внутрисуставного выпота, производится его пункционная эвакуация. Проведение сеансов экстракорпоральной гемокоррекции направлено на снижение концентрации мочевой кислоты и уратных солей, подавление воспаления и снижение дозировки принимаемых препаратов. Физиотерапевтическое и курортное лечение при подагре проводится в ремиссионной стадии. Проведение УФО области заинтересованного сустава в острую фазу в ряде случаев помогает прекратить начавшийся приступ подагры.
Прогноз и профилактика подагры
Своевременное распознавание и начало рационального лечения дает прогностически благоприятные результаты. Факторами, усугубляющими прогноз подагры, являются молодой (до 30 лет) возраст, сочетание мочекаменной болезни и инфекций мочевыделительного тракта, отягощенный соматический анамнез (сахарный диабет, артериальная гипертензия), прогрессирование нефропатии.
Необходимость профилактики подагры следует учитывать при проведении химиотерапии, а также у пациентов с угрозой распада и некроза опухоли. С первого дня курса химиотерапевтического лечения необходимо назначение гипоурикемических препаратов (аллопуринола). Профилактика новых обострений подагры зависит от соблюдения водно-солевого режима, диеты, контроля массы тела. При наличии родственников, страдающих подагрой, другим членам семьи рекомендуется следить за уровнем мочевой кислоты.
Источник
Подагра
(дословно с латыни “капкан на стопе”)-
системное тофусное заболевание,
развивающееся в связи с воспалением в
месте отложения кристаллов моноурата
натрия (МУН) у лиц с гиперурикемией (ГУ),
обусловленной внешнесредовыми и/или
генетическими факторами.
Этиология.
Генетические
факторы.
Внешнесредовые
факторы: нарушение диеты (избыточное
потребление пуринов, алкоголя), прием
ряда лекарственных препаратов, токсические
воздействия (например, свинца) и др.
Патогенез.
При
подагре наблюдается нарушение соотношения
синтеза и выделения мочевой кислоты из
организма. Гиперурикемия приводит к
проникновению уратов в синовиальную
жидкость и выпадению их в виде кристаллов
(проникают в хрящ и синовиальную оболочку,
где откладываются в виде игольчатых
образований), через дефекты хряща мочевая
кислота проникает до субхондральной
кости, где образуются тофусы. С другой
стороны, экскреция почками уратов
снижается.
Клиника.
Выделяется
острая и хроническая подагра.
Острый
подагрический артрит.
Жалобы:
характерна внезапно появляющаяся и
быстро нарастающая боль в пораженном
суставе (I
плюснефаланговый), чаще ночью или под
утро, быстро доходящая до нестерпимой,
припухлость сустава, покраснение кожных
покровов над ним и нарушение подвижности,
даже малейшей. Характерно быстрое
обратное развитие всех симптомов в
течение нескольких часов или ближайших
дней.
Хроническая
подагра.
При
длительном течении заболевания
клиническая картина складывается из 3
синдромов:
1.
Поражение суставов.
2.
Образование тофусов.
3.
Поражение внутренних органов (висцеральная
подагра: 75% – мочекаменная болезнь).
Тофусы
– характерное
проявление подагры – подагрические
узлы. Излюбленная локализация: ушные
раковины, область суставов, суставы и
мякоть пальцев, область ахиллова
сухожилия.
Висцеральная
подагра –наиболее
тяжелое поражение – подагрическая
почка (подагрическая нефропатия). Причина
смерти 25-41% больных подагрой.
Диагностика.
Определенное
диагностическое значение имеют
провоцирующие острый приступ факторы.
Среди них – нарушение диеты (переедание
и прием алкоголя).
Лабораторная
диагностика.
Содержание
мочевой кислоты в сыворотке, суточной
моче, определение ее клиренса.ОАК
– увеличение СОЭ в период приступа до
25-40 мм/ч, умеренный лейкоцитоз.Биохимия
– СРБ +, другие острофазовые показатели
при приступе. Вне приступа – отрицательно.ОАМ
– снижение плотности, альбуминурия,
лейкоцитурия, микрогематиурия.Изменения
со стороны синовиальной жидкости – в
виде обнаружения при поляризационной
микроскопии характерных кристаллов
уратов, высокого лейкоцитоза (50 000 в мм3
и более) и нейтрофилеза при отсутствии
инфекционных факторов
Инструментальная
диагностика.
-Рентгенография
пораженных суставов – признаки
костно-хрящевой деструкции – сужение
суставной щели, наиболее специфичный
симптом – «пробойника» – округлые, четко
очерченые дефекты костной ткани в
эпифизах (чаще в области 1 плюстнефалангового
сустава и мелких суставах кисти).
-УЗИ
почек
-Внутривенная
экскреторная урография
-Консультация
уролога
Классификационные
критерии диагноза подагры (Wallace
и соавт., 1997 г.)
А.
Наличие характерных мононатриевых
уратных кристаллов в синовиальной
жидкости.
В.
Подтвержденный тофус (химическим
анализом или поляризационной микроскопией).
С.
Наличие 6 из 12 клинических, лабораторных
и рентгенологических признаков:
1.
Максимальное воспаление сустава в 1
день.
2.
Наличие более чем 1 атаки артрита.
3.
Моноартрит.
4.
Покраснение суставов.
5.
Боль и воспаление плюснефалангового
сустава (ПФС)
1
пальца.
6.
Асимметричное воспаление ПФС.
7.
Одностороннее поражение тарзальных
суставов.
8.
Подозрение на тофусы.
9.
Гиперурикемия.
10.
Асимметричное воспаление суставов.
11.
Субкортикальные кисты без эрозий при
рентгенологическом исследовании.
12.
Отсутствие микроорганизмов в культуре
синовиальной жидкости.
Лечение.
1.Купирование
острого приступа подагры
2.Длительное
перманентное лечение
–
Режим
–
Нормализация массы тела
–
Исключение алкоголя
–
Лечебное питание
–
Лечение средствами, уменьшающими
гиперурикемию (урикодепрессантами и
урикоэлиминаторами)
–
ФТЛ
–
Фитотерапия
–
Хирургическое лечение
3.
Диспансеризация.
ФТЛ
Бальнеотерапия
Фитотерапия
Хирургическое
лечение
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Над статьей доктора
Шестернина А. С.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 6 декабря 2017Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Подагра — системное заболевание, которое развивается в связи с воспалительным процессом, возникшим в месте отложения кристаллов моноурата натрия у людей с повышенным уровнем мочевой кислоты в сыворотке крови (более 360 мкмоль/л). Гиперурикемия возникает под воздействием как внешнесредовых, так и генетических факторов.
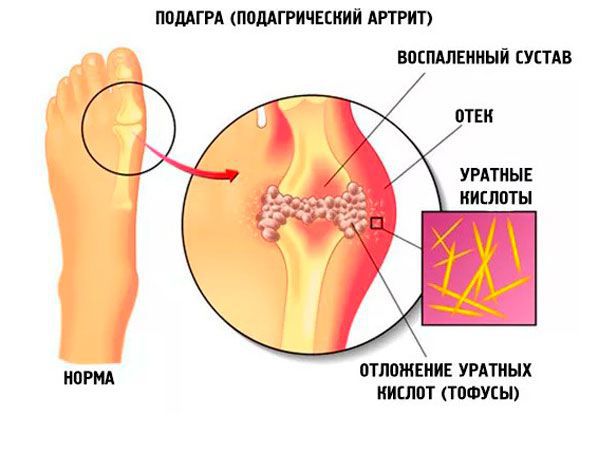
Заболеванию, как правило, подвержены мужчины, однако в последнее время оно выявляется и у слабого пола. Распространенность подагры растет, и это можно связать с ростом уровня жизни населения. Бессимптомная гиперурикемия встречается часто, однако далеко не всегда при этом развивается подагра.
На развитие подагры влияет:
- наследственность (предрасположенность к нарушению обмена пуринов);
- избыток в пище пуринов;
- нарушение функции почек, когда теряется их способность выводить мочевую кислоту (хроническая почечная недостаточность, поликистоз почек, гидронефроз, нефропатия в связи со злоупотреблением нестероидными противовоспалительными препаратами, при голодании);
- увеличение распада пуриновых нуклеотидов (цитостатическая терапия, лучевая и химиотерапия, хирургические вмешательства, гемолиз).[1][19]
Особенности современного течения подагры:
- значительный рост заболеваемости;
- увеличение частоты встречаемости у женщин;
- увеличение коморбидных состояний;
- начало заболевания в молодом возрасте.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы подагры
Подагра поражает опорно-двигательный аппарат и мочевыделительную систему. Возникает острый моноартрит, сопровождающийся нестерпимой, быстронарастающей и быстропроходящей за несколько часов или суток суставной болью, кожа над суставом краснеет, сам он увеличивается в объеме.
Из других симптомов — повышенная температура тела, слабость, потливость. При переходе в хроническую форму заболевания вокруг пораженных суставов образуются тофусы, суставы деформируются.
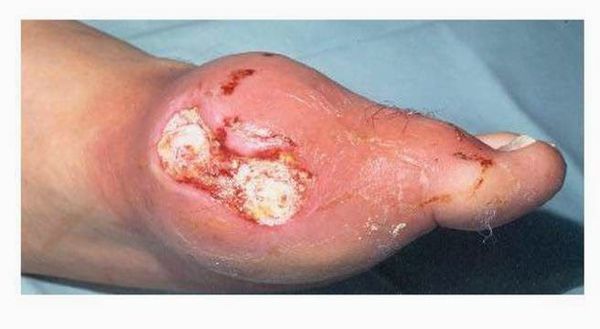
В почках образуются уратные камни, провоцируя тянущие боли в пояснице и периодическое появление крови в моче, никтурию (больше мочи выделяется ночью).[2][3]
Патогенез подагры
Поскольку образование уратов растет и нарушается выведение их почками, образуется избыток мочевой кислоты в крови, и происходит накопление уратов в тканях организма. Когда происходит отложение кристаллов моноурата в полости сустава, возникает воспалительный процесс из-за активации различных провоспалительных цитокинов. Кроме того, эти кристаллы откладываются в почечной ткани, приводя к развитию нефропатии и уратного нефролитиаза.[7]
Классификация и стадии развития подагры
3 стадии развития подагры:
- острый приступ подагрического артрита;
- межприступные периоды;
- хроническая тофусная подагра.[8]
Впервые подагрический приступ настигает пациента без предвестников, как правило, в возрасте от 40 до 50 лет, хотя известны случаи заболевания и в гораздо более молодом возрасте. Острая суставная боль, чаще в плюснефаланговом суставе большого пальца стопы (классический вариант начала), застает человека во второй половине ночи или в ранние утренние часы. Любое движение в суставе или прикосновение вызывает сильнейшую боль. Нарушение диеты, застолья с алкогольными напитками (алкоголь блокирует почку к выделению мочевой кислоты), хирургические вмешательства, инфекционные заболевания, повышенные нагрузки и травматизация сустава предшествуют возникновению приступа. Пациенты жалуются на покраснение пораженной области, ее припухание, сильную боль, общую слабость и недомогание, повышение температуры тела, потливость, разбитость, подавленность. Также характерными являются острые бурситы (препателлярный или локтевой сумки).[6]
В течение нескольких дней (около недели) приступ самостоятельно проходит. Именно из-за этого подагра часто создаёт видимость доброкачественности: всё проходит (особенно в начале) самостоятельно, и проблема забывается до следующего обострения. На самом деле подагра при таком подходе может привести к разрушению и деформации суставов, хронической болезни почек. Далее при отсутствии адекватного контроля над заболеванием приступы учащаются, перестают проходить самостоятельно, проходят за больший промежуток времени. Позже человек вообще перестает чувствовать себя здоровым, а находится в состоянии затянувшегося приступа. В результате этого над областью пораженных суставов образуются безболезненные подкожные узелки с крошковидным, творожистым содержимым – тофусы (соли мочевой кислоты беловатого или желтоватого цвета). Излюбленное место расположения тофусов – область суставов кистей и стоп, ахиллово сухожилие, ушные раковины, голеностопные и локтевые суставы. При хронической тофусной подагре происходит разрушение хряща, что грозит деформацией, полным разрушением сустава и его анкилозом (полное заращение и отсутствие движений). Иногда тофусы могут самостоятельно вскрываться, а из них выделяется густое содержимое.[9][17]
Осложнения подагры
- образование тофусов;
- формирование деформаций и анкилозов суставов;
- нефролитиаз (камни в почках);
- депрессия как следствие постоянного болевого синдрома;
- повышение артериального давления, ишемическая болезнь сердца. Гиперурикемия связана с повышенным риском смерти от болезней сердечно-сосудистой системы;
- статистически значимо при подагре гораздо более часто встречаются сопутствующие заболевания (артериальная гипертензия, сахарный диабет, атеросклероз, гипертриглицеридемия — метаболический синдром).[10]
Диагностика подагры
Диагностические критерии подагры Wallace (предложены ААР в 1975 году, одобрены ВОЗ в 2002 году):
- наличие кристаллов мочевой кислоты в суставной жидкости;
- наличие тофусов, содержание кристаллов мочевой кислоты в которых подтверждено химически или поляризационной микроскопией;
- наличие 6 из 12 следующих признаков:
- типичная картина острой суставной атаки (один и более раз) в анамнезе;
- признаки воспаления наиболее выражены в первые сутки;
- воспаление одного сустава (моноартрит);
- покраснение кожи над пораженным суставом;
- припухание и боль в первом плюснефаланговом суставе;
- поражение первого плюснефалангового сустава с одной стороны;
- поражение суставов стопы с одной стороны;
- тофусы и образования, напоминающие их;
- лабораторные изменения (повышение уровня мочевой кислоты в крови);
- несимметричный отек суставов;
- кисты под кортикальным слоем кости без эрозий на рентгенографии;
- стерильная синовиальная жидкость.[13]
При пункции врач получает синовиальную жидкость, в которой под микроскопом обнаруживаются кристаллы моноурата натрия. Они могут обнаруживаться и в тофусе. Диагноз при этом можно установить со стопроцентной вероятностью. Ураты выглядят как иглообразные кристаллы с одним утонченным концом. В отсутствие поляризационного микроскопа диагноз основывается в основном на типичных клинических проявлениях подагры. Острый артрит, болевые ощущения при котором нарастают лавинообразно, появляется отек и покраснение пораженного сустава, является веским поводом подумать о подагре. Рентгенологическое исследование суставов на ранней стадии болезни малоинформативно. Изменения выявляются на поздней стадии. В частности, симптом «пробойника» (субкортикальные кисты) — типичный рентгенологический признак подагры — полезен для диагностики ее тофусных форм. Также при рентгенографии при подагре отсутствует околосуставной остеопороз, редко видим сужение суставной щели, часто выявляется остеолиз.[11]
Дифференциальная диагностика:
- гнойный артрит;
- болезнь отложения кристаллов пирофосфата кальция дигидрата;
- ревматоидный артрит;
- реактивный артрит;
- псориатический артрит;
- остеоартроз.
Стоит обратить внимание на то, что во время приступа уровень содержания мочевой кислоты в крови может быть нормальным, так как она в этот момент усиленно выводится почками. На ее уровень в крови не следует ориентироваться при постановке диагноза.
Лечение подагры
Нелекарственные методы:
- соблюдение диеты;
- ограничение употребления алкоголя;
- уменьшение избыточного веса.
Диета при подагре является довольно строгой, но выполнение диетических рекомендаций является залогом успешного лечения. Продукты, которые богаты пуринами, подлежат исключению или минимизации. Обильное щелочное питье помогает почкам избавиться от избытка мочевой кислоты в крови (почки — единственный орган, выводящий мочевую кислоту).
Начнем с главного источника пуринов — птицы и мяса. Курица — один из самых вредных видов птицы. Курице немного уступают (содержат меньше пуринов) утка и гусь. Индейка замыкает список, обладая самым низким содержанием пуринов среди птицы. Говядина — лидер среди мясных продуктов по содержанию пуринов, далее идут телятина и свинина, баранина.
Что касается рыбы, то самые вредные — лососевые виды, далее шпроты, килька, сардины, треска. Морские обитатели, живущие в раковинах (устрицы), являются самыми богатыми на пурины. Субпродукты также очень вредны (мозги, печень, легкие, почки), так же, как и холодец, мясные бульоны и соусы. Колбасу (любую) стоит полностью исключить из рациона. Не рекомендуются также: грибы и грибные бульоны, бобовые, щавель, яйца, шоколад, дрожжи, рис полированный, инжир, геркулес, капуста цветная, дрожжи. Алкогольные напитки запрещены (особое внимание пиву, вину, шампанскому).
Объем употребляемой за сутки жидкости — 2-2,5 литра. Рекомендовано щелочное питье: щелочная минеральная вода, вода с добавлением лимона, соки.
Теперь о бедных пуринами продуктах — как раз о тех, которые необходимо есть. Ими являются: молоко и молочные, молочнокислые продукты, многие овощи (капуста белокочанная, картофель, огурцы, помидоры, морковь, лук), орехи, фрукты, мучные изделия, крупы, мед, масло сливочное. Отварное мясо и рыбу рекомендуется есть 2-3 раза в неделю. Можно есть сало, так как жир почти не содержит пуринов. Некоторые исследования свидетельствуют, что 1,5 литра кофе в день приравнивается к 100 мг аллопуринола, а таккже известно, что вишня и черешня обладают гипоурикемическим действием.[4][15]
Лекарственные методы
Лечение приступа подагры:
- колхицин и нестероидные противовоспалительные препараты — это первое, чем стоит лечить приступ подагры. Колхицин является растительным препаратом (производное безвременника). При приеме колхицина довольно часто возникают побочные эффекты (рвота, жидкий стул, сильный дискомфорт в животе, синдром мальабсорбции, геморрагический энтероколит, редко возникает миелосупрессия и гиперкоагуляция), поэтому стоит строго придерживаться рекомендуемых дозировок. Нестероидные противовоспалительные препараты (ацеклофенак, нимесулид, диклофенак, эторикоксиб) стоит принимать в максимальных терапевтических дозировках — меньшие могут быть неэффективны. Анальгетики при подагре неэффективны;
- глюкокортикоиды внутрисуставно, внутрь или парентерально, когда противопоказан колхицин, нестероидные противовоспалительные препараты или же лечение ими неэффективно. Эти препараты дают выраженный эффект, но должны быть назначены только врачом, злоупотребление глюкокортикоидами имеет необратимые последствия (развитие сахарного диабета, неконтролируемая артериальная гипертензия и т. д.);
- канакинумаб (Иларис) — моноклональные антитела к интерлейкину-1, используются у пациентов с частыми приступами (более трех приступов за последний год), которые не могут принимать колхицин и НПВП.[12][20]
Лечение хроничекого подагрического артрита
Чтобы успешно лечить хроническую подагру, нужно предупредить образование и растворить уже имеющиеся кристаллы моноурата натрия, а для этого необходимо поддерживать уровень мочевой кислоты ниже 360 мкмоль/л.
- аллопуринол — урикодепрессор, доза подбирается индивидуально с врачом. При почечной недостаточности доза подбирается под особым контролем. Аллопуринол подлежит отмене во время приступа;[18]
- фебуксостат (аденурик) — используется при неэффективности аллопуринола, выводится печенью, является альтернативой для лечения пациентов с патологией почек;
- бензбромарон — блокирует обратное всасывание мочевой кислоты в канальцах почек и способствует ее выведению через почки и кишечник;
- пеглотиказа — раствор ферментов, который расщепляет подагрические соли, в РФ не зарегистрирован, применятся только при тяжелом течении подагры;
- первое время, для исключения повторных приступов, можно использовать колхицин (0,5-1,0 грамм в сутки).[5][16]
Пациенты подлежат диспансерному наблюдению у врача-ревматолога. Врач определяет периодичность контроля анализов, меняет (увеличивает или уменьшает) дозы получаемых препаратов, занимается лечением приступа. Противоподагрические средства принимаются длительное время. Также к лечению сопутствующей патологии могут быть подключены смежные специалисты (кардиолог, эндокринолог, уролог, нефролог). Пациент может быть госпитализирован в ревматологическое отделение при длительном по времени приступе, неэффективном лечении на амбулаторном этапе, а также для подбора постоянной терапии.
Прогноз. Профилактика
Прогноз зависит от своевременности и успешности начатого лечения, приверженности пациента к лечению, соблюдения диетических рекомендаций. По большей части прогноз благоприятный, но он ухудшается при развитии поражения почек, которое может стать даже причиной смерти пациента.
Строгое соблюдение диеты является основным моментом в профилактике приступов подагры. Необходимо ограничить употребление алкоголя, не принимать некоторые лекарства (мочегонные препараты из группы тиазидов и петлевые мочегонные, неселективные бета-блокаторы, аспирин, никотиновую кислоту, леводопу). Если пациент худеет, то следует опасаться быстрой потери веса. Нужно стараться избегать обезвоживания и тяжелых физических нагрузок, воздействия низких температур. В профилактических целях аллопуринол может быть назначен только пациентам, страдающим онкологическими заболеваниями и получающим химиотерапию.[14]
Источник
