Почему после пневмонии жесткое дыхание

195 просмотров
12 августа 2020
Болею двухсторонней вирусной пневмонией и 15 дней принимала азитромицин 500 мг, вчера врач отменил но сказал что слышит жесткое дыхание справа внизу. Врач ничего больше не назначил, только продлил больничный еще на неделю. Подскажите пожалуйста как лечиться дальше
Возраст: 61
Хронические болезни: Гипертония
На сервисе СпросиВрача доступна консультация пульмонолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Педиатр
Здравствуйте, а как сейчас самочувствие? Мазок сдавали на ковид?
Анализы?

Пульмонолог, Терапевт
Здравствуйте! Когда вам выполняли КТ легких, было ли контрольное исследование? Есть ли у вас анализы ( общий анализ крови, антитела к ковид, анализ на с-реактивный белок? Какие у вас сохраняются жалобы?
Дмитрий, 12 августа
Клиент
Ирина, здравствуйте. На КТ 27 июля 2-х сторонняя пневмония по типу матового стекла, поражение 20%. Лечили азитромицин 250 2 раза в день 15 дней, ингавирин и АЦЦ и вит С. Уже неделю чувствую себя нормально, температуры и кашля нет. Анализы от 6.08 20 Общий анализ крови в пределах нормы. С – реактивный белок 7,4. КТ больше не делали

Невролог, Терапевт
ЗДравствуйте! после перенесенной пневмонии еще длительное время может сохраняться кашель, слабость, субфебрильная температура тела. Жесткое дфхание может сохраняться после пневмонии. Делайте дыхательную гимнатику, пейте грудной сбор, поливитамины.

Пульмонолог, Терапевт
Спасибо за ответ, вам нужно уже повторять КТ легких, так как СРБ у вас высокий показатель, после контрольного исследования нужно решить вопрос нужна ли еще антибактериальная терапия.

Педиатр, Эндокринолог
Здравствуйте. Надо сдать полный анализ крови с формулой и с-реактивный белок для оценки остроты воспаления. Кашель есть? Что еще пили кроме антибиотика?

Педиатр, Терапевт, Массажист
Жёсткое дыхание в норме После бронхита и пневмонии может наблюдаться до месяца. Это нормально и объяснимо. Вам нужно только время на восстановление

Терапевт
Дальше проводить дыхательную гимнастику, принимать мексидол 125 мг*2р/сут, вит Д 2000 ЕД/сут и Магнелис Вб 2т*3р/сут. Если беспокоит кашель, то пр+ АЦЦ 600 мг*1р/сут.
Дмитрий, 12 августа
Клиент
Лариса, здравствуйте. А как же жесткое дыхание, может нужны ингаляции?

Терапевт
Для полного восстановления легочной ткани после воспаления потребуется время. Жесткое дыхание это признак изменения бронхиальной стенки. Судя по сатурации и отсутствию кашля, нарушения дыхания нет. Можно дополнить терапию ингаляциями с беродуалом на 5-7 дней.Через 14 дней должны были направить на КТ легких для динамической оценки.

Пульмонолог
Дмитрий ,добрый день! Дальнейшая тактика лечения зависит от результатов анализов. Вам ,правильно пишут мои коллеги ,что необходимо сдать общий анализ крови ,кровь на С-реактивный белок, кровь на свертываемость . Кроме этого пройти Спирометрию для исключения скрытого бронхоспазма на фоне жёсткого дыхания( явный бронхоспазм ,врач выслушала бы в виде свистящих хрипов на выдохе). С уважением,Ольга.
Дмитрий, 12 августа
Клиент
Ольга, здравствуйте, спасибо за ответ. Спирометрию (если только это она) вчера показатель 99, С-реактивный белок 7,4 от 6.08.2020. Кашля нет.

Пульмонолог
Дмитрий ,нет 99 – это Сатурация- процент насыщения крови кислородом. А ,Спирометрия – это определение бронхиальной проводимости или исследование функции внешнего дыхания. С- реактивный белок в норме. Но ,тогда надо ещё сдать на аллергизацию- кровь на иммоноглобилин Е и Эозинофильный катионный протеин. С уважением,Ольга.
Дмитрий, 12 августа
Клиент
Ольга, скажите пожалуйста нужно ли и можно ли сейчас делать повторное КТ?

Пульмонолог
Дмитрий , извините , пожалуйста ,что отвечаю вопросом на вопрос ,но ,уточнение ,когда было первое КТ и его описание? С уважением,Ольга.
Дмитрий, 12 августа
Клиент
Ольга, первое КТ было 27 июля: приблизительно в описании 2-х сторонняя пневмония каких то сегментов по типу матового стекла, поражение 20%. Извините, нет возможности сейчас посмотреть описание.
Дмитрий, 12 августа
Клиент
Ольга, извините пожалуйста за не точное описание, но все таки можно ли делать повторное КТ сейчас?

Пульмонолог
Дмитрий ,добрый день! КТ контроль- делается через 14 дней при поражении лёгких до 20 процентов. У Вас уже прошло более 14 дней ,так что можно делать КТ контроль. Единственно,направление на КТ должен давать Ваш лечащий врач потому что только он видел Вас очно, и только он может определить точные сроки повторного КТ. С уважением,Ольга.
Дмитрий, 12 августа
Клиент
Ольга, спасибо Вам большое!

Пульмонолог
Дмитрий, Вам , спасибо за обращение! Скорейшего выздоровления! С уважением,Ольга.

Диетолог, Терапевт, Пульмонолог
Здравствуйте. Желательно сделать контроль КТ, коагулограмму. Пропейте Вобэнзим 1 месяц, Супрадин 1 месяц. Для выздоровления этого достаточно.

Гастроэнтеролог, Терапевт
Здравствуйте! Необходимо добавить витамин С каждые 6часов, Магне В6 по 1*3раза в день и витамин Д по 5.000ед в сутки.Лечение 1месяц. От жёсткого дыхания помогает АЦЦпо 200мг 3раза в день строго после еды, 10дней. Также делайте дыхательную гимнастику по Стрельниковой, занятия с пациентами, сразу по 3занятмя 2раза в день. Она насыщает органы кислородом, хороша в периоде выздоровления после пневмонии. Также сдайте кровь на Д-димер, если повышен, принимать Курантил по 25мг 3раза в день, 1месяц, для устранения сосудистых нарушений.

Педиатр
Здравствуйте курсы бронхомунала витамины
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 5
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою медицинскую консультацию онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
 Каждый человек, дыша, издаёт определённые звуки. При вдохе лёгкие активизируются, а при выдохе они находятся в расслабленном положении. Вдох можно легко услышать без использования специального аппарата, а вот выдох совершенно не слышен, только если нет заболеваний дыхательной системы.
Каждый человек, дыша, издаёт определённые звуки. При вдохе лёгкие активизируются, а при выдохе они находятся в расслабленном положении. Вдох можно легко услышать без использования специального аппарата, а вот выдох совершенно не слышен, только если нет заболеваний дыхательной системы.
При воспалении лёгких дыхание становится жёстким, при этом исходящий звук значительно меняется. Жёсткое дыхание у взрослого свидетельствует о нарушении функционирования дыхательных органов или наличии воспаления.
Жёсткое дыхание — что это такое
 Когда в бронхах начинает развиваться воспалительный процесс, то выдох становится слышно так же хорошо, как и вдох. Дыхание, имеющее одинаковую громкость вдоха и выдоха, называют жёстким.
Когда в бронхах начинает развиваться воспалительный процесс, то выдох становится слышно так же хорошо, как и вдох. Дыхание, имеющее одинаковую громкость вдоха и выдоха, называют жёстким.
Врач делает серьёзные выводы только после осмотра. Звук при нормальном дыхании внезапно не прекращается. Затихает оно постепенно, не имея чётких границ. Его основные характеристики — мягкость и не громкость.
Доктор может сделать вывод о том, что дыхание жёсткое, в том случае, если при прослушивании дыхательный процесс отличается от нормального. Фактически такое заключение означает, что врач не обнаружил каких-либо патологических состояний, но шум во время прослушивания, согласно его субъективному восприятию, отличается от нормального.
Необходимо заметить, что прослушивание – это довольно ненадёжный способ диагностирования заболеваний в лёгких. Врачи обычно практикуют другие способы диагностики.
Причины жёсткого дыхания
 Жёсткое дыхание в лёгких может возникать по различным причинам. Чаще всего оно возникает после перенесённого ОРЗ. Если больной чувствует себя нормально, у него отсутствует температура, при дыхании не слышны хрипы, то такое состояние не должно вызывать беспокойства.
Жёсткое дыхание в лёгких может возникать по различным причинам. Чаще всего оно возникает после перенесённого ОРЗ. Если больной чувствует себя нормально, у него отсутствует температура, при дыхании не слышны хрипы, то такое состояние не должно вызывать беспокойства.
Но могут быть и другие причины жёсткого дыхания. Например, такой симптом может свидетельствовать о скоплении в лёгких и бронхах слизи. Её нужно обязательно выводить, чтобы не возник воспалительный процесс.
Слизь обычно скапливается из-за сухого воздуха в помещении, недостатка принимаемого питья или свежего воздуха. Постоянное проветривание помещения, а также регулярное тёплое питье в сочетании с постоянными прогулками на свежем воздухе показывает хороший результат.
Если жёсткое дыхание сопровождается высокой температурой, кашлем и выделением густой гнойной мокроты, то это свидетельствует о пневмонии. Возбудителями этого заболевания являются бактерии, чаще всего стрептококки.
Кроме того, жёсткое дыхание в лёгких у взрослых возникает при фиброзе лёгких. При такой патологии нормальная ткань замещается соединительными клетками. Этот недуг характерен для людей, которые страдают от аллергических воспалений лёгких и бронхиальной астмы.
Кроме этого, фиброз лёгких часто возникает на фоне приёма некоторых лекарственных средств и химиотерапии. Основные признаки заболевания:
- сухой кашель и одышка;
- лёгкое посинение и бледность кожных покровов.
Причинами жёсткого дыхания могут быть аденоиды и травмы носа. Если это доставляет неудобства, необходимо обратиться за консультацией к отоларингологу.
А также жёсткое дыхание, сопровождаемое сухим кашлем, хрипами и повышением температуры, может указывать на развивающийся бронхит. Чтобы подтвердить диагноз, врач проводит исследования больного и изучает результаты анализов.
Бронхиальную астму заподозрить можно только в том случае, если жёсткое дыхание протекает с приступами удушья, одышкой или начинает ухудшаться состояние здоровья из-за физических нагрузок.
Методы лечения
 Нельзя медикаментозно лечить жёсткое дыхание в том случае, если отсутствуют симптомы какого-либо заболевания. Такое явление представляет собой только симптом, а не самостоятельную болезнь.
Нельзя медикаментозно лечить жёсткое дыхание в том случае, если отсутствуют симптомы какого-либо заболевания. Такое явление представляет собой только симптом, а не самостоятельную болезнь.
Необходимо больше времени проводить на свежем воздухе, употреблять побольше жидкости, следить за рационом, чтобы в нём обязательно присутствовали витамины и полезные вещества.
Если человек целый день проводит в помещении, то там обязательно нужно проводить влажную уборку через каждые 2–3 часа, проветривать комнату, следить за тем, чтобы температура в ней была средней. При появлении симптомов заболевания не стоит самостоятельно ставить диагноз.
Причину могут выяснить только специалисты, которые на основании поставленного диагноза назначают грамотное лечение, позволяющее избежать различных осложнений. Больной должен обращаться как к терапевту, так и к отоларингологу. При возникновении аллергических реакций необходима консультация аллерголога.
Когда во время обследования врач прослушивает на вдохе и выдохе бронхиальные шумы, а все симптомы указывают на развитие пневмонии, то необходимо принимать противомикробные препараты. Назначение антибиотиков при жёстком дыхании производится только после исследования мокроты.
При помощи результатов анализа выявляют возбудителя недуга. Кроме этого, параллельно проводят тестирование на чувствительность к лекарственным препаратам. При не определённом виде микробов или смешанной бактериальной инфекции лечение проводится антибиотиками из группы макролидов, пенициллинов или цефалоспоринов.
Фиброз лёгких следует лечить антифиброзными медикаментами, цитостатиками и глюкокортикостероидами, а также при помощи кислородной терапии.
Средства для лечения
 Легче дышать станет при употреблении инжира, который предварительно отваривают в молоке. Можно вместо чая употреблять грудной сбор. Но в любом случае прибегая к методам народной медицины, нужно быть очень осторожным и обязательно проконсультироваться у врача.
Легче дышать станет при употреблении инжира, который предварительно отваривают в молоке. Можно вместо чая употреблять грудной сбор. Но в любом случае прибегая к методам народной медицины, нужно быть очень осторожным и обязательно проконсультироваться у врача.
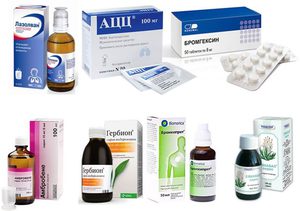
Лечение жёсткого дыхания и сухого кашля проводится с использованием следующих отхаркивающих препаратов:
- Бронхолитики – Атровента, Беротека, Сальбутамола, Беродуала.
- Муколитики – Ацетилцистеин, Тилоксанол, Бромгексин, Амброксол.
Кроме этого, смягчить сильный кашель и жёсткое дыхание помогают народные методы, например, кашица из яичных белков, сливочного масла, мёда и муки. А также можно использовать настой из таких целебных растений, как листья календулы, подорожника, цветки ромашки лекарственной.
Таким образом, жёсткое дыхание может возникать по различным причинам. Оно является симптомом какого-то конкретного заболевания дыхательных путей. Поставить точный диагноз помогает только врач после проведения необходимого обследования. Если такое состояние не требует лечения, то будет достаточно соблюдать режим дня, побольше гулять и пить много жидкости.
Источник
1124 просмотра
31 октября 2020
Болею с 12.10. Началось все с сильных болей в мышцах температуры 38 и головной боли. Температура сбивалась достаточно легко в первую неделю. С 4го дня болезни начал прием амоксиклав. На 5й день болезни сделан рентген легких, все в норме. с 6го дня пропадает вкус и обоняние. с 8го дня поднимается температура в пределах 38,4 плохо сбивается до 37,5, мышечные боли. Кашля почти нет. 20.10 сделан кт (признаки 2х сторонней интерстициальной полисегментарной пневмонии, CO-RADS 4, КТ-2 (площадь поражения 30-40%)). Начали делать цефтриаксон по 2г вв, левофлоксацин 500 мг в сутки, дексаметазон 4мг 2 раза в сутки, амбраксол 3т в сутки, кардиомагнил 1 табл. Температура после начала систем начала жарить 38,8 сбивалась плохо и не надолго и сохранялась еще 3 дня, после чего не превышает 37. Кашель был только в первой половине дня и несколько дней после начала капельниц. Сейчас беспокоит затруднение дыхания, за все течение болезни только сейчас сильно начало беспокоить, что в сидячем положении дышу очень часто, боль между лопаток, ощущение нехватки воздуха, при ходьбе в невысоком темпе одышка, головокружение. Пульс в районе 130. Панические атаки. Из-за тяжелой ситуации в регионе кт оперативно сделать не могу, ренгтген будет показателен? Как дальше продолжать лечение? В целом состояние стало лучше, температура не поднимается, появилась аппетит, появился вкус и обоняние. Доводит до паники чувство затрудненного дыхания. Сейчас продолжаю принимать амбраксол (кашля нет совсем), кардиомагнил, азитромицин, цинк, витамин д в каплях, амиксин.
Уважаемые посетители сайта СпросиВрача! Если Вы ищите детского пульмонолога. – перейдите на страницу консультаций по ссылке и получите исчерпывающий ответ по Вашей проблеме. Любой вопрос можно задать анонимно и без регистрации. Врачи-эксперты оказывают консультации круглосуточно.

Пульмонолог, Терапевт
Учитывая одышку прежде всего к врачу, вам нужен осмотр и измерение сатурации, нужно сдать анализы-общий крови, соэ,срб, прокальцитонин, коагулограмму с д-димером. Кт пока делать не нужно, только после осмотра врача. Вы получили хороший курс терапии, адекватный вашему поражению. Азитромицин вам назначил врач сейчас принимать?когда вы закончили цефтриаксон и левофлоксацин?
Игорь, 31 октября
Клиент
Наталья, 29.10 закончил цефтриаксон и левофлоксацин. На след день начал принимать Азитромицин по совету врача.

Пульмонолог, Терапевт
Это бессмысленно, он слабее левофлоксацина, смысла пить “слабый” антибиотик после “сильного” нет, только развиваете антибиотикоустойчивость. Но самое главное, что и левофлоксацин, и Азитромицин обладают кардиотоксическим действием, могут отрицательно влиять на сердце,вам нужно обязательно сделать кардиограмму и как можно скорее! Эти жалобы могут быть связаны с сердцем
Игорь, 31 октября
Клиент
Наталья, стоит прекратить прием после 2х уже принятых или допить до рек. врачом (7дн) ?

Пульмонолог, Терапевт
Отменить и сделать экг в ближайшее время, поскольку препараты кардиотоксичные, может развиться нарушение ритма сердца, у вас уже большой пульс

Пульмонолог
Игорь ,добрый день! У Вас идёт положительная динамика в виде нормализации температуры. По поводу одышки , затруднение дыхания- необходимо в эти моменты измерять Сатурацию . У Вас есть Пульсоксиметр? Если ,нет ,то желательно приобрести. Если Сатурация в норме – то это панические атаки. Нет ,тогда ищем причину. Без Пульсоксиметра необходим осмотр врача для осмотра и выявления причины одышки( если идёт Бронхоспазм – то врач это определит и назначит бронхорасширяющие препараты, если причина в активной фазе Пневмонии ,то необходимо сдать общий анализ крови ,кровь на С- реактивный белок ,кровь на Ферритин и D- димер. По этим показателям будет понятно ,нужно ли ещё добавлять в лечение Антибиотик или противовоспалительный препарат). Рентген нет смысла делать ,только КТ. С уважением,Ольга.

Педиатр
Здравствуйте добавте азитромицин
Ингаляции с флуимуцил а
Флюдитек внутрь
Игорь, 31 октября
Клиент
Елена, 29.10 закончил цефтриаксон и левофлоксацин. На след день начал принимать Азитромицин по совету врача (7дн)

Педиатр
Игорь, 31 октября
Клиент
Елена, амбраксол стоит продолжать? 3-ю неделю принимаю, неделя в сиропе, 2 недели в таблах

Педиатр
Оцените, насколько были полезны ответы врачей
Проголосовало 3 человека,
средняя оценка 3.3
Обмороки
18 мая 2018
Мария, Санкт-Петербург
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Пульмонолог объяснила, почему через месяц после выздоровления от COVID-19 люди жалуются на одышку
Фото: архив ЦГКБ № 6. Коллаж: Анна Рыбакова / E1.RU
Поделиться
Врач 6-й больницы рассказала, как восстановиться после COVID-19
После успешного выздоровления коронавирус снова может напомнить о себе. Очень многие из наших читателей, которые рассказывали свою историю о том, как лечились от COVID-19, жаловались: во время самой болезни чувствовали себя более-менее нормально, хотя КТ показывала пневмонию. Успешно вылечились, но спустя месяц-два болезнь снова напомнила о себе: одышка, давящее чувство в груди, кашель, першение в горле.
Почему так происходит? Пройдет ли это? Рассказывает кандидат медицинских наук, врач-пульмонолог, аллерголог-иммунолог, заведующая городским амбулаторно-консультативным отделением аллергологии и иммунологии ЦГКБ № 6 Анна Петухова. Эта больница начала принимать больных с коронавирусом в самый разгар пандемии. Сейчас на базе 6-й больницы работает реабилитационный центр, куда направляют пациентов, переболевших COVID-19. За три месяца работы центр принял более 500 взрослых пациентов. Все эти люди выздоровели, но продолжают наблюдаться у пульмонолога, чтобы восстановиться.
ВИДЕОРЕКЛАМАРолик просмотрен
Анна Петухова, пульмонолог
Фото: ЦГКБ № 6
Поделиться
— Знаете, самое главное правило, которое мы четко усвоили за эти месяцы: ковид не играет по правилам. Течение болезни и ее осложнения могут изменяться от пациента к пациенту. Как только позволяешь себе думать, что наконец понял суть, что есть некая стандартная схема, приходит на прием пациент и предыдущие выводы тут же ломаются. Например, я вижу пациента, у которого был диагностирован большой объем поражения легких — 80, 90 процентов. В этом случае мне понятно и объяснимо, почему после выздоровления он жалуется на одышку. Потому что значительный объем легких «выключен» из процесса дыхания. Эта часть легочной ткани функционально неактивна. Выпала из процесса дыхания. Но, понимаете, у нас также очень много пациентов, каждый третий, наверное, у кого объем поражения легких совсем небольшой или у кого пневмония вообще полностью рассосалась. А одышка при этом осталась. Или они жалуются на заложенность в груди, дискомфортное дыхание. При этом органического субстрата, то есть изменения в легких, нет!
— Внешне легкие чистые, почему тогда болезнь снова напоминает о себе?
— Мы выявили для себя три основные причины одышки после перенесенной ковидной пневмонии. Первая причина — это постковидное поражение легочной ткани, собственно говоря, это и есть ковидная пневмония, а точнее, вирусное повреждение легочной ткани. Второй момент — психогенная одышка.
— Психосоматика?
— Да, психосоматическая одышка. И это очень большая часть наших пациентов. Мы всех наших пациентов тестируем по шкале тревоги и депрессии. И я очень редко вижу нормальные показатели. Я, честно говоря, не ожидала, что мы с этим столкнемся. Вот два фактора, почему возникает такая одышка. Основной фактор — социальный: страхи, связанные с возникновением самого заболевания. Люди про это заболевание очень много слышат, знают о неблагоприятных исходах, поэтому боятся. Второй фактор — это в той или иной мере выраженное поражение нервной системы. Кстати, характерная потеря обоняния при COVID — это не что иное, как поражение обонятельного нерва. На сегодняшний день мы знаем, что еще одна мишень для коронавируса — это центральная нервная система и головной мозг в частности. Если говорить простым языком, центр стресса и центр дыхания в головном мозге расположены близко друг от друга. И возбуждение одного центра переходит на другой центр. Так формируется психогенная одышка. Если говорить простыми словами, одышка из головы.
ВИДЕОРЕКЛАМАРолик просмотрен
Вчера ко мне на консультацию приходила женщина, у нее в легких все рассосалось, КТ-снимки идеальные. Но прямо на приеме я слышу ее шумное, демонстративное дыхание с глубокими вдохами и периодическим зеванием. Пациентка очень тревожна, она сама измучилась, но не может с этим справиться. Случилась поломка, сбой в технике дыхания.
В ЦГКБ № 6 помогают пациентам восстановиться после коронавирусной пневмонии
Фото: ЦГКБ № 6
Поделиться
— А третья причина?
— Декомпенсация хронических заболеваний. Например, пациент и раньше страдал повышенным артериальным давлением. И оно усугубилось после перенесенной коронавирусной инфекции. Коронавирус коварен, он способен поражать не только легкие, но и другие органы и системы организма. Может декомпенсироваться сердечная недостаточность, которая до болезни была в дремлющем (компенсируемом) состоянии. Это проявляется нарастающей одышкой. Более того, данный вирус способен спровоцировать начало новой болезни: поражение сердца — инфаркты, нарушение артериального кровообращения — инсульты, заболевания эндокринной системы — сахарный диабет. Все эти заболевания также могут приводить к появлению одышки у пациента.
— Коронавирус может вызвать сахарный диабет?
— Да. Мы видим такие случаи.
— Почему после бактериальной пневмонии таких последствий обычно нет, она ведь тоже тяжело переносится?
— Коронавирус в несколько раз больше способствует образованию тромбов в мелких сосудах — в сосудах легких, чем, например, обычный вирус гриппа. И есть принципиальная разница между бактериальной и вирусной пневмонией. Вирусную пневмонию даже пневмонией назвать нельзя. Правильно сказать: вирусное повреждение легких. Это повреждение состоит из отека самой ткани и тромбоза. Отек плюс тромбоз. Вирусная пневмония имеет большую скорость распространения по легкому, чем бактериальная. Например, у пациента изначально на КТ при первых симптомах 15–20 процентов поражения, через неделю уже семьдесят. Мы пробуем лечить противовирусными препаратами, но ковид может не поддаваться этому лечению, поэтому очень важно профилактировать и лечить осложнения коронавирусной инфекции. Например, для профилактики тромбозов при ковиде большинству пациентов показаны лекарственные препараты, препятствующие свертыванию крови, — гепарин, например. А теперь скажите, как часто вы слышите, что классическую бактериальную пневмонию лечат гепарином?
Ковид — это не воспаление легочной ткани в классическом его понимании, как бактериальная пневмония, которую можно остановить антибиотиками — и через 14 дней вы здоровы. При этом симптом «матового стекла» («матовое стекло» — это медицинский рентгенологический термин, такой эффект на рентгене дает альвеолярное повреждение легочной ткани, связано с отеком альвеолярной стенки из-за нарушения проницаемости сосудов. — Прим. ред.), характерный для вирусной пневмонии, будет рассасываться от трех до шести месяцев. В зависимости от степени поражения легких. Поэтому после успешного, казалось бы, выздоровления пациенты жалуются на одышку или давление в груди.
В чем абсурдность ситуации? Мы видим пациентов, у которых нет пневмонии, но есть одышка. И видим пациентов, у которых сохраняется изменение в легочной ткани, но нет одышки. Клиническое проявление и картина на рентгене могут не сочетаться. Пациент себя отлично чувствует, а на рентгене ужасная картина.
Фото: Артем Устюжанин / E1.RU
Поделиться
— Это может остаться на всю жизнь? Вообще, правда или миф, что ковидная пневмония просто уходит в ремиссию и постоянно будет напоминать о себе?
— Миф. Да, есть группа пациентов, у которых последствия останутся на всю жизнь. Но это люди с хроническими заболеваниями или у которых было большое поражение легочной ткани, они долго находились на ИВЛ. У них есть риск формирования легочного фиброза. Но это очень небольшая часть пациентов. Фиброз — это рубец на легочной ткани. То есть это участок функционально неактивной легочной ткани. Поэтому важно приступать к легочной реабилитации, чтобы не допустить фиброза, формирования рубца, как можно раньше, уже на этапе стационарного лечения и даже в условиях отделения реанимации.
— За сколько времени может рубец сформироваться?
— Сложно сказать. Но мы наблюдали пациентов, которые находились в отделении реанимации и приходили к нам на реабилитацию, уже имея фиброзные изменения. Если матовое стекло и консолидация (уплотнение легочной ткани) уйдут бесследно, то насчет фиброза сложно давать прогнозы. Чем больше зона поражения, тем меньше вероятность, что это исчезнет. Понимаете, это перерождение легочной ткани в соединительную. Но, к счастью, по нашим наблюдениям, по наблюдениям московских и европейских коллег, такое поражение, как фиброз, встречается у очень небольшого количества пациентов. В нашем центре это около восьми процентов пациентов. Московские коллеги говорят о 10–12 процентах, европейские медики — о 18 процентах. Да, первое время была некая паника, что у всех переболевших изменения [легочной ткани] уйдут в фиброз. Но на практике это лишь очень небольшая часть пациентов.
— Медики не раз говорили, что изменения в легких на КТ наблюдали даже у бессимптомников. Может такое случиться, что человек перенес коронавирус, даже не зная об этом, конечно, никакой реабилитации не проходил, и у него образовался фиброз?
— Нет. Все-таки организм не обманешь. Легочный фиброз формируется при большом объеме поражения легких. При этом будут клинические проявления в виде одышки. Небольшие изменения в легких рассасываются в ноль, без последствий. Мы не видели ни одного бессимптомного пациента с тяжелыми, серьезными изменениями в легких. Так же как не видели легких пациентов, у которых бы сформировался фиброз.
Фото: Артем Устюжанин / E1.RU
Поделиться
— Будет правильно, если после перенесенной ковидной пневмонии снова начать заниматься спортом как раньше, чтобы восстановить легкие?
— Не совсем, после любого острого заболевания, которое сопровождается повреждением легочной ткани, увеличивать физические нагрузки нужно постепенно. Очень полезно для таких пацие
