Пневмония у вич инфицированных лечение рекомендации
Пневмония у ВИЧ-инфицированных характеризуется особенностью возбудителей инфекции, течения заболевания и лечения. Нередко клиническая картина ничем не отличается от других видов воспаления лёгких, однако в виду отсутствия у врачей настороженности в отношении ВИЧ-инфекции, диагностика иммунодефицитных пневмоний затруднительна.
В Юсуповской больнице пульмонологи применяют современную аппаратуру и инновационные методы обследования, позволяющие быстро установить точный диагноз. Для лечения пациентов пульмонологи используют современные препараты, эффективно действующие в условиях иммунодефицита. В клинике терапии работают врачи, имеющие огромный опыт лечения иммунодефицитных пневмоний. Все сложные случаи воспаления лёгких обсуждаются на заседании экспертного Совета.
Причины пневмонии при ВИЧ-инфекции
Пневмонию у ВИЧ-инфицированных вызывают грамотрицательные палочки. Часто при наличии иммунодефицита в виде пневмонии протекает туберкулёз. Одними из наиболее известных и значимых возбудителей оппортунистических пневмоний у ВИЧ-инфицированных пациентов в эру ретровирусной терапии остаются пневмоцисты.
Развитие пневмоцистной пневмонии определяет не только степень выраженности иммунодефицита, но и его характер. Средняя частота пневмоцистной пневмонии при ВИЧ-инфекции в настоящее время составляет 50 %, а при других иммунодефицитных состояниях не превышает 1 %. Развитию воспаления лёгких способствует нарушение клеточного и гуморального иммунитета.
Клинико-диагностические критерии пневмонии
Диагностика пневмонии у ВИЧ-инфицированных является сложной из-за отсутствия патогномоничных клинических признаков, частого сочетанного течения нескольких оппортунистических заболеваний одновременно на фоне глубокого поражения иммунной системы. Отсутствуют и точные лабораторные критерии, которые позволяли бы подтвердить диагноз.
Пневмония у ВИЧ-инфицированных начинается подостро. На протяжении нескольких недель нарастают следующие симптомы:
- лихорадка;
- одышка;
- сухой кашель;
- чувство тяжести в грудной клетке;
- утомляемость;
- похудание.
Во время физикального исследования врачи обнаруживают лихорадку и учащённое дыхание, перкуссия и аускультация грудной клетки изменений не выявляют. В Юсуповской больнице пациентам с подозрением на иммунодефицитную пневмонию делают крупнокадровую флюорографию или рентгенографию в двух проекциях. На рентгенограммах можно увидеть двусторонние изменения – ограниченные затемнения легочных полей или сетчатую перестройку легочного рисунка. Иногда пульмонологи видят множественные очаговые тени или круглые полости. У некоторых ВИЧ-инфицированных больных изменений, характерных для воспаления лёгких, может совсем не быть. В этом случае в Юсуповской больнице пациентам делают компьютерную томографию.
Изменения лабораторных показателей неспецифичны. В большинстве случаев пневмоний у ВИЧ-инфицированных увеличивается активность лактатдегидрогеназы, однако это бывает и при других респираторных заболеваниях на фоне СПИДа. При измерении газового состава крови врачи иногда обнаруживают гипоксемию, увеличение парциального давления кислорода и респираторный алкалоз (смещение рН в кислую сторону). Характерным признаком инфекции является снижение парциального давления кислорода при физической нагрузке.
Поскольку пневмоцистную пневмонию легко спутать с другими свойственными ВИЧ-инфицированным заболеваниями, а курс лечения долгий и сопряжён с тяжелыми побочными эффектами, врачи Юсуповской больницы для подтверждения диагноза используют лабораторные методы. Сначала прибегают к иммунофлюоресцентному окрашиванию мокроты с использованием моноклональных антител. Если возбудитель не найден, выполняют диагностическую бронхоскопию и трансбронхиальную биопсию лёгкого. Если бронхоскопия оказалась неинформативной или состояние пациента ухудшается, врачи клиник-партнёров проводят открытую биопсию лёгкого.
Золотым стандартом диагностики пневмонии у ВИЧ-инфицированных является микроскопическая визуализация возбудителя. В настоящее время часто используют иммунофлюоресцентную диагностику с использованием моноклональных антител. Серологические методы могут быть малоинформативными из-за выраженного иммунодефицита. В клиниках-партнёрах проводят молекулярную диагностику иммунодефицитных пневмоний.
При исследовании периферической крови специфических изменений при пневмоцистной пневмонии не наблюдается. Диагностировать пневмоцистную пневмонию помогает высокий уровень скорости оседания эритроцитов. Часто имеют место изменения в крови, характерные для поздних стадий СПИДа.
Лечение пневмонии у ВИЧ-инфицированных
Основным препаратом для лечения пневмонии у ВИЧ-инфицированных пациентов является ко-тримоксазол (комбинация триметоприма и сульфаметоксазола). При недостаточной эффективности или непереносимости ко-тримоксазола пациентам в европейских странах назначают пентамидин для внутривенного введения. Данный препарат не зарегистрирован в РФ и врачи Юсуповской больницы его не применяют.
Резервной схемой лечения пневмоцистной пневмонии умеренной степени тяжести является комбинация клиндамицина с примахином. Схема лечения пневмонии у ВИЧ-инфицированных обязательно включает комбинированную антиретровирусную терапию, если пациент не получал её ранее. Кортикостероидные гормоны назначают на фоне начала антибактериальной терапии с целью предупреждения усиления дыхательной недостаточности.
Запишитесь на приём к пульмонологу по телефону клиники. Контакт-центр Юсуповской больницы работает круглосуточно. Пациентов с симптомами пневмонии в зависимости от тяжести течения заболевания госпитализируют в клинику терапии или отделение реанимации и интенсивной терапии. Пульмонологи лечат пациентов с воспалением лёгких согласно европейских рекомендаций, используют индивидуальные схемы терапии.
Источник
Пневмония при ВИЧ является опасным для жизни пациента сопутствующим заболеванием. Она сложна для диагностики и лечения, а тяжелое течение болезни сильно ухудшает и без того неудовлетворительное состояние больного с ВИЧ. Исключить такой тандем диагнозов поможет пожизненная профилактика и грамотная антиретровирусная терапия.
Причины пневмонии при ВИЧ
Пневмония при ВИЧ встречается у 80% больных. Обусловлен такой высокий процент следующими факторами:
- главная функция легких – дыхание: вместе с воздухом в них попадают мельчайшие частички пыли, бактерии и вирусы, таким образом, концентрация возбудителей различных заболеваний в легких выше, чем в других органах;
- лёгкие не имеют местного иммунитета, то есть за их защиту отвечает только общий иммунитет организма, который при ВИЧ ослаблен и не может справляться с инфекционными агентами, попавшими в лёгкие;
- помимо внешних микроорганизмов «из воздуха» в легких существует микрофлора, не опасная для здорового человека, но в силу угнетенного иммунитета, и эти безобидные бактерии или грибы способны спровоцировать развитие пневмонии.
Пневмоцистная пневмония у ВИЧ-инфицированных
Возбудителями пневмонии у пациента с ВИЧ могут стать:
- пневмококки
- аспергиллы (плесневые грибы)
- палочки Коха
- кишечные палочки
- стафилококки
- стрептококки
- микоплазмы
- грибы рода Candida
Чаще всего пневмония при ВИЧ-инфекции бывает вызвана условно-патогенным микроорганизмом – Pneumocystis carinii. Этот дрожжеподобный гриб выявляется практически у всех здоровых людей в легочной ткани, но не вызывает воспаления и не приносит никакого вреда. Возбудителем пневмоцистной пневмонии он становится только у ВИЧ-инфицированных больных, что является условным индикатором ослабления иммунитета и возможного перехода ВИЧ в СПИД.
В процессе размножения и жизнедеятельности пневмоцисты приводят к следующим изменениям в легочной ткани больного с ВИЧ:
- отек и утолщение межальвеолярных перегородок;
- уменьшение просвета альвеол;
- заполнение альвеол и мелких бронхов слизью;
- усиление выработки сурфактанта (специальная пленка, препятствующая слипанию альвеол при выдохе), которым «питается» грибок, что приводит к заполнению альвеол отработанным сурфактантом с высоким содержанием токсинов;
- отек, слизь, уменьшение просвета альвеол – все это приводит к выключению больших зон легких из процессов дыхания;
- нарушение газообмена, кислородное голодание, дыхательная недостаточность.
Для диагностики пневмоцистной пневмонии при ВИЧ существует несколько стандартных анализов и методов обследования:
- рентгенография органов грудной клетки в двух проекциях;
- компьютерная томография органов грудной клетки с оценкой воздушности легочной ткани и насыщения кислородом артериальной крови;
- посев мокроты для определения возбудителя;
- бронхоскопия с биопсией легочной ткани;
- исследование крови на наличие антител к Pneumocystis carinii;
- исследование крови для определения уровня CD4-лимфоцитов.
Клинические проявления
Пневмоцистная пневмония у ВИЧ-инфицированных больных может иметь размытую клиническую картину, что обычно связано с наличием других сопутствующих инфекций или общим тяжелым состоянием пациента.
Инкубационный период после заражения легких пневмоцистами у ВИЧ-инфицированного может продолжаться до 15 недель, когда происходит активное размножение грибка, но при этом отсутствуют какие-либо клинические проявления.
Первые признаки пневмоцистной пневмонии при ВИЧ можно спутать с ОРЗ или простудой: слабость, утомляемость, сонливость, потеря аппетита, повышение температуры тела до 38 градусов. Из-за такого неспецифичного начала болезни ее чаще всего диагностируют уже на поздних стадиях.
В среднем через месяц от начала недомогания появляются легочные симптомы:
- одышка при физических нагрузках, проходящая в покое;
- сухой непродуктивный кашель, который не переходит на влажный из-за высокой вязкости мокроты;
- боль в грудной клетке, которая зачастую мешает больному сделать полноценный вдох;
- проявления дыхательной недостаточности и кислородного голодания: синюшность пальцев, губ, кончика носа; бледность кожных покровов; учащенное дыхание и сердцебиение.
Помимо признаков поражения органов грудной клетки усиливаются симптомы интоксикации организма: ночная потливость, снижение массы тела, лихорадка, кахексия, головные боли.
Методы лечения пневмонии у ВИЧ-инфицированных
Основной целью лечения пневмонии у ВИЧ-инфицированных является антиретровирусная терапия и максимально возможное восстановление иммунитета – при увеличении уровня CD4-лимфоцитов пневмоцисты перестают размножаться без специфического медикаментозного воздействия.
При СПИДе активизировать иммунитет практически невозможно, поэтому больному назначают комплексную терапию:
- антибиотики широкого спектра действия (Бисептол, Ко-тримоксазол);
- противовоспалительные средства (глюкокортикостероиды – Дексаметазон, Преднизолон);
- отхаркивающие и разжижающие мокроту препараты (Бромгексин, Карбоцистеин);
- антигистаминные средства (Супрастин, Диазолин);
- бронхорасширяющие препараты (Эуфиллин);
- кислородные маски для насыщения крови кислородом.
Если не лечить пневмоцистную пневмонию при СПИДе, то в 100% случаев это приведёт к летальному исходу из-за глубокой дыхательной недостаточности и в первую очередь из-за гипоксии головного мозга.
Профилактика пневмонии при положительном статусе ВИЧ должна продолжаться на протяжении всей жизни. При снижении уровня CD4-лимфоцитов менее 300 в мм кубическом необходим приём Бисептола (1 раз в 3 дня). Если пациент уже перенёс пневмоцистную пневмонию, то Бисептол принимают каждый день.
Помимо лекарственной профилактики необходимы соблюдение диеты и режима, отказ от вредных привычек и регулярные визиты к лечащему врачу.
Источник
Пневмония – одно из самых распространенных заболеваний дыхательной системы. Она является лидером по заболеваемости у людей с ВИЧ-инфекцией. Интересен тот факт, что благодаря пневмонии при ВИЧ-инфекции и был обнаружен сам вирус иммунодефицита. Врачи обратили внимание на стремительное поражение дыхательной системы у здоровых с виду людей. Их организмы не справлялись с незначительной инфекцией, а лечение не приносило должного улучшения. В результате проведенных исследований появилось такое понятие как вирус иммунодефицита человека.
Этиология пневмонии при ВИЧ
Окружающая атмосфера перенасыщена разнообразными микроорганизмами, вирусами, пылинками. При вдыхании человеком такого воздуха он проходит фильтрацию в легких, работа которых во многом зависит от состояния иммунитета. Если же иммунитет снижен или угнетен, то в организм легко может попасть любая инфекция. И в первую очередь она поразит дыхательную систему. Этим объясняется огромный процент заболеваний пневмонией при ВИЧ – до 80%.
 Пневмония представляет собой воспаление легочной ткани, сопровождающееся большими отеками и гнойными абсцессами. Она может быть спровоцирована чем угодно, но чаще всего пневмония при ВИЧ вызвана безобидными микроорганизмами под названием Pneumocystis carinii. Это одноклеточный организм, нечто среднее между грибками и бактериями, все же причисленный к классу первого, поскольку размножается спорами и имеет такую же РНК. Но его поведение схоже с поведением бактерий, и он так же обладает чувствительностью к антибиотикам.
Пневмония представляет собой воспаление легочной ткани, сопровождающееся большими отеками и гнойными абсцессами. Она может быть спровоцирована чем угодно, но чаще всего пневмония при ВИЧ вызвана безобидными микроорганизмами под названием Pneumocystis carinii. Это одноклеточный организм, нечто среднее между грибками и бактериями, все же причисленный к классу первого, поскольку размножается спорами и имеет такую же РНК. Но его поведение схоже с поведением бактерий, и он так же обладает чувствительностью к антибиотикам.
Этот грибок в большом количестве находится в воздухе и дыхательной системе человека. Здоровый иммунитет легко справляется с ним, но при иммунодефиците Pneumocystis carinii чувствует себя в человеческом организме вольготно и активно размножается. Вызываемая ими пневмония получила название пневмоцистной.
Пневмоцистная пневмония у пациентов с ВИЧ-инфекцией
Симптоматика и течение пневмонии при ВИЧ-инфекции такая же, как у неинфицированных людей, за исключением ряда особенностей
- более длительный инкубационный период – от 7 до 40 дней;
- в большинстве случаев имеет хроническую форму и сопровождается рецидивами;
- может протекать в скрытой форме, под видом ОРЗ, бронхита, ларингита;
- при скрытом течении заболевания изо рта больного может выделяться белая пена;
- возможна некоторая потеря веса;
- часто в ротовой полости наблюдаются симптомы кандидозного стоматита.

Вирус иммунодефицита и пневмоцистоз – практически неразлучные заболевания. Пневмоцистоз часто рассматривают как признак иммунодефицита или как его начальную стадию, поскольку фактически он является первым осложнением болезни.
По статистике пневмоцистная пневмония встречается у большей части пациентов с иммунодефицитом. Даже при лечении, в 5% случаев это заболевание заканчивается летальным исходом.
Возбудители патологии
Ослабленный вирусом организм подвержен воздействию множества вредоносных возбудителей: вирусов, грибков, бактерий, протозоа. Они присутствуют у любого человека, но здоровая иммунная система в состоянии держать их под контролем. А при иммунодефицитных состояниях они становятся причиной опасных для жизни заболеваний.
Возбудителями пневмонии при ВИЧ являются:
- пневмококки;
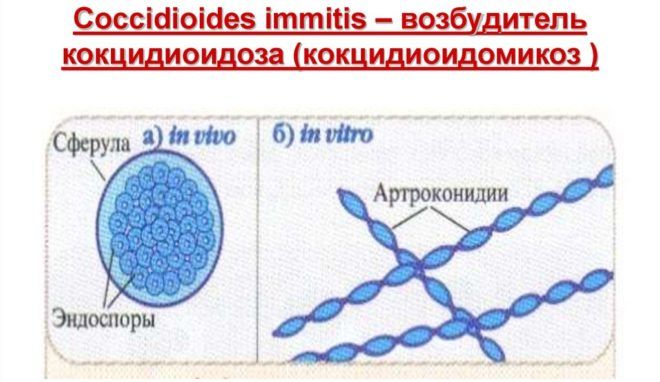
- грибки-паразиты рода Coccidioides;
- микобактерии туберкулеза;
- один из видов грибков-аскомицетов – Pneumocystis carinii;
- грибки Aspergillus.
Механизм передачи инфекции
Основным виновником такой патологии легких у ВИЧ-инфицированных людей, как бактериальная пневмония, является пневмококк. Они подвержены риску развития пневмококковой инфекции значительно чаще, чем здоровое население.
Грибки Coccidioides обитают в почве, распространяя свои споры по воздуху. Попадая в организм человека с иммунодефицитом, они вызывают воспаление легких и системные заболевания. Первыми симптомами является кашель и боль в грудной клетке. При отсутствии лечения инфекция поражает костную и нервную систему.
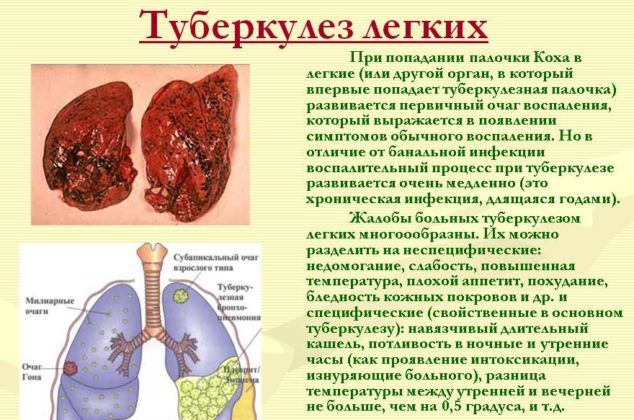
Туберкулез легких – очень опасное заболевание для людей с ВИЧ. Ему подвержены не только пациенты с низким уровнем иммунных клеток, но и те, кто принимает специфическую терапию. Туберкулез легко распространяется по всему организму, включая костную систему и мозг.

Еще один распространенный грибок, возбудитель пневмоцистой пневмонии – Pneumocystis carinii. Его споры передаются по воздуху, поэтому люди быстро приспосабливаются к нему, обычно к 3–4 годам уже вырабатывается иммунитет. Но для пациентов с иммунодефицитом (особенно с низким уровнем лейкоцитов) он достаточно опасен. Этот грибок способен поражать печень, лимфатическую систему и костный мозг.

Грибки Aspergillus также распространены в окружающей среде и легко могут вызвать воспаление легочной ткани. Помимо нее, они поражают печень, почки, селезенку, нервную систему.

Методы диагностики
Выявить пневмоцисты не так просто, они могут длительное время скрываться в организме, выдавая себя лишь непродуктивным кашлем в течение нескольких месяцев, а затем внезапно перейти в острую фазу.
Некоторые затруднения в диагностике данного заболевания может вызывать схожесть симптоматики с такими патологиями как туберкулез, цитомегаловирусная и микоплазменная инфекция, гистоплазмоз, криптоспоридиоз. Для постановки диагноза «пневмоцистная пневмония» необходимо изучить клиническую картину заболевания, исследовать результаты рентгенологического и паразитологического обследований.

Диагностика ДНК паразитирующего грибка в организме
Самыми современными методами диагностики являются определение специфических антител и выявление ДНК паразитирующего грибка.
Определить пневмонию при ВИЧ на основании рентгенологических данных можно в 2/3 исследований. Это усиленный легочный рисунок, характерные бабочкообразные тени на легких, появление кист. Более точную картину поражения может показать МРТ. В остальных случаях патология на рентгенограмме не выявляется. Но при наличии клинической картины необходимо как можно скорее начать лечение.
Назначается микроскопическое исследование мокроты или промывных вод из легких. Даже при отсутствии в мокроте возбудителя болезни нельзя полностью исключать наличие пневмоцистной пневмонии.
Методы лечения пневмонии у ВИЧ-инфицированных
При поражении пневмонией ВИЧ-инфицированных начинать курс лечения следует незамедлительно, при первом подозрении на заболевание, не дожидаясь результатов анализов. Пневмоцисты сохраняются в организме несколько недель, поэтому начатое лечение не помешает их выявлению лабораторными методами. Легкие патологии лечатся амбулаторно, тяжелые – в условиях стационара.
Курс лечения составляет 3 недели. Схема лечения: триметоприм/сульфаметоксазол (Бисептол, Ко-тримоксазол, Бактрим и др.) – перорально или внутривенно, 4 раза в сутки, суточная дозировка – 20/100 мг на кг веса.
Как альтернатива ТМП/СМК назначается лечение Пентамидином – один раз в сутки внутривенно, по 4 мг на кг веса.
Эффективность лечения определяется не ранее, чем через неделю, поскольку в первые 7 дней возможно ухудшение состояния больного. При высоких терапевтических дозах необходимо контролировать показатели крови, активность ферментов и деятельность почек.
Нередко возникает вопрос о возможности одновременной терапии пневмоцистной пневмонии и иммунодефицитного состояния. При таком подходе вероятность благоприятного прогноза наиболее высока, но, вместе с тем существует риск интоксикации организма, вызванного воздействием большого количества лекарственных препаратов. Не исключены и аллергические реакции. Поэтому в некоторых странах антиретровирусная терапия прекращается до излечения пневмоцистоза.
Видео по теме: Пневмония
Источник
