Пневмония у ребенка с впс
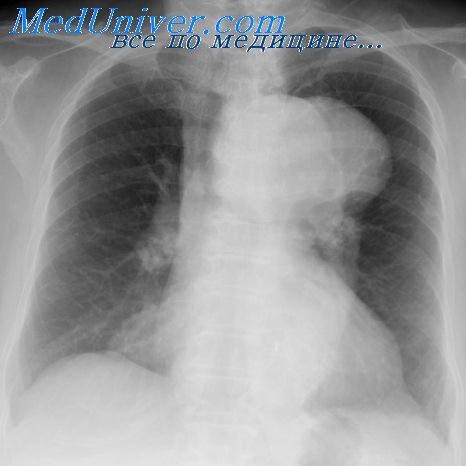
Болезни легких у детей с пороком сердца. Частота повторных пневмоний при ВПСИзучение повторных заболеваний органов дыхания у больных врожденными пороками сердца имеет важное значение, так как заболевания легких значительно отягощают их течение. До настоящего времени имеется лишь небольшое количество работ, указывающих на значение заболеваний органов дыхания в клинике врожденных пороков сердца. Во многих отечественных и зарубежных руководствах по кардиологии о сопутствующих заболеваниях органов дыхания сказано вскользь или вообще не упоминается. Исключением является работа К. Ф. Ширяевой (1965), посвященная изучению клинического течения врожденных пороков сердца. Автор наблюдала пневмонии у 93% детей, страдающих врожденными пороками сердца. Повторные пневмонии и переход их в хронические она часто отмечала в раннем детском возрасте. Известно, что пневмонии у больных врожденными пороками сердца, особенно в раннем детском возрасте, могут привести к летальному исходу или явиться причиной сердечной недостаточности. Среди больных, страдающих хронической пневмонией, по данным М. Г. Чукловиной (1961, 1962, 1963), 12,4% составляют дети, страдающие врожденными пороками сердца. При анализе материала Института хирургии им. А. В. Вишневского мы пытались установить не только частоту повторных пневмоний при различных врожденных пороках сердца, но и зависимость их от легочной гемодинамики, влияние на течение врожденных пороков сердца, развитие легочной гипертензии при них. Многие исследователи, изучавшие клинику врожденных пороков сердца с лево-правым сбросом, указывают, что в анамнезе у больных, страдающих этими пороками, отмечены многократные пневмонии (Metniani, 1954; Downing, Goldberc, 1956; М. С. Маслов, 1958; А. А. Кешишева, 1958; Gall, Cooleg, 1961; Ф. X, Кутушев, 1962; К. Ф. Ширяева, 1962, 1965).
Следует отметить, что еще Roger в 1879 г. подчеркивал, что больные, страдающие дефектом межжелудочковой перегородки, могут быть подвержены простудным заболеваниям. Maxwell (1957) отмечал, что «респираторные» инфекции характерны для больных как с левоправым, так и с право-левым шунтом. Проводя анализ частоты этих осложнений и влияния их на гемодинамику, он не указывал, какие респираторные инфекции имеет в виду: катары верхних дыхательных путей, повторные бронхиты или пневмонии. По его данным, для обеих групп больных характерны частые респираторные инфекции — 54% для больных тетрадой Фалло, 59—69% для больных с лево-правым сбросом. Исключение составляют больные с открытым артериальным протоком и дефектом межжелудочковой перегородки в стадии легочной гипертензии. У этих больных он не наблюдал респираторных инфекций. Частота повторных пневмоний при открытом артериальном протоке, по литературным данным, ко.леблется. Воr, Samanek (I960) отметили повторные пневмонии и бронхиты у 39% обследованных больных. Helsingen, Huson, Efsking (1958)—у 23% оперированных, Ф. Х. Кутушев (1959, 1962) — у 30% больных, при этом у 3 — открытый артериальный проток сочетался с бронхоэктазами. А. А. Кешишева (1958) из 46 больных, оперированных по поводу открытого артериального протока, пневмонии и бронхиты наблюдала у 41 (89%), причем у 20 — более 3 раз. О сочетании открытого артериального протока и бронхоэктатической болезни сообщают и другие авторы (B.C. Шапкин, 1955; С. А. Либов и К. Ф. Ширяева. 1955, 1962; И. К Охотин, 1960; М. Г. Чухловина, 1961). При дефекте межпредсердной перегородки также отмечены частые повторные пневмонии. Так, М. И. Бурмистров (1959) наблюдал повторные пневмонии у 20 из 38 больных, Dawning, Goldberg (1956) —у 26 из 100, Smuhl, Lamb (1952) —у 5 из 15, Swan с соавторами (1959) —у 31 из 100, Maxwell — у 27 из 41 больного. При- этом также возможно развитие третьей фазы хронической пневмонии — бронхоэктатической болезни (Edwards с соавт., 1955; С. Л. Либов, 1962; А. П. Колесов, Ф. X. Кутушев, 1963). Столь же часты повторные пневмонии и бронхиты при дефекте межжелудочковой перегородки. По наблюдениям С. Э. Островского (1911), из 17 детей, страдавших дефектом межжелудочковой перегородки, от пневмонии погибло 11 (65%)). Такие же данные приводит Н. И. Рагоза (1913). Dawning, Goldberg (1956) отметили повторные пневмонии у 33%, Н. С. Кухарева (1965) — у 77% больных. Заболеваниям повторными пневмониями подвержены больные с большими размерами артериовенозного шунта (Кау с соавт., 1957; С. А. Колесников и М. В. Муравьев, 1962; К. Ф. Ширяева, 1965). При врожденных пороках сердца с уменьшенным легочным кровотоком также бывают респираторные инфекции (Mason, 1955; Maxwell, 1957; Н. К. Галанкин, 1958; Crafford, 1959). – Также рекомендуем “Причины повторных пневмоний при пороке сердца. Патогенез повторных пневмоний у детей с ВПС” Оглавление темы “Нарушения ритма, пневмонии у детей с пороком сердца”: |
Источник
Причины повторных пневмоний при пороке сердца. Патогенез повторных пневмоний у детей с ВПС
При пороках сердца с неизмененным легочным кровотоком (аортальный стеноз, коарктация аорты) Maxwell (1957) совсем не наблюдал респираторных заболеваний.
Мы изучили заболеваемость повторными пневмониями у 2499 больных. В это количество не вошли больные, у которых не был уточнен характер врожденного порока сердца.
Сравнение частоты повторных пневмоний при различных врожденных пороках сердца показывает, что для всех пороков с увеличенным легочным кровотоком характерны повторные пневмонии. Из 1246 больных, страдающих пороком сердца с увеличенным легочным кровотоком, 627 (51%) перенесли пневмонии, из них 477 (39%) более 2 раз.
Больные врожденным пороком сердца с увеличенным легочным кровотоком и цианозом (транспозиция магистральных сосудов без стеноза легочной артерии) также страдают повторными заболеваниями легких. Для больных врожденными пороками сердца с уменьшенным легочным кровотоком характерны одно-двукратные пневмонии в раннем детском возрасте, повторные — у них наблюдаются значительно реже.
При пороках сердца с неизмененным легочным кровотоком повторные заболевания легких наблюдались лишь у 7 больных из 176. Этот факт еще раз указывает на значение легочной гемодинамики в развитии повторных пневмоний.
Повторные катары верхних дыхательных путей и бронхиты отмечены нами во всех группах больных независимо от легочной гемодинамики.
Повторные респираторные заболевания отмечены нами при всех врожденных пороках сердца (в среднем около 30%). Несколько реже наблюдаются повторные бронхиты.
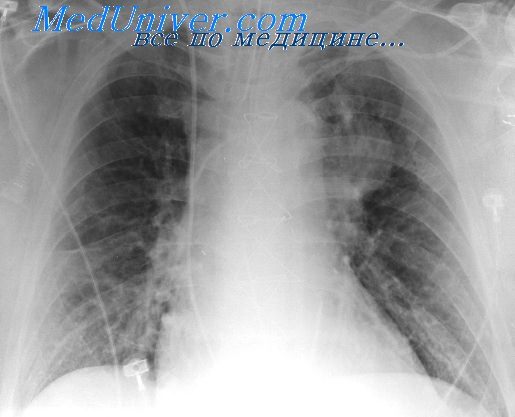
Патогенез – механизмы развития повторных пневмоний. Ведущую роль в возникновении воспалительного процесса легких имеет состояние макроорганизма, сопротивляемость его возбудителю инфекции (В. И. Молчанов, 1932; И. В. Давыдовский, 1956; Ю. Ф. Домбровская, 1957; М. С. Маслов, 1957).
Микробная флора, являющаяся постоянным обитателем дыхательных путей здорового человека, вызывает воспалительный процесс при условии понижения сопротивляемости организма.
Известно, что у новорожденных и детей раннего возраста без врожденного порока сердца формирование бронхиального дерева еще не закончено. Деление бронхов и образование новых альвеол продолжается до 11— 13 лет (Broman, 1923; Emery, Mithal, 1960).
Наряду с недоразвитием альвеол в раннем возрасте имеет место значительное развитие соединительной ткани, обильно снабженной кровеносными и лимфатическими сосудами. Относительная широта респираторных бронхиол и ацинусов способствует легкому распространению инфекции (М. А. Скворцов, 1951).
Частота заболеваний органов дыхания у больных врожденными пороками сердца с увеличенным и уменьшенным легочным кровотоком различна.
В основе патогенеза повторных пневмоний при врожденных пороках сердца с увеличенным легочным кровотоком, по мнению большинства исследователей, лежит гиперволемия сосудов малого круга кровообращения (Taussig, 1947; М. С. Маслов, 1957; Ф. X. Кутушев, 1959; 1962), а при пороках с уменьшенным легочным кровотоком — измененная реактивность организма, сенсибилизация его (А. Н. Петрова, 1965).
Для больных, страдающих врожденными пороками сердца с увеличенным легочным кровотоком, характерным является полнокровие легких, обусловленное сбросом крови слева направо. Переполнение легочных сосудов кровью приводит к застойным явлениям в легких. Вследствие этого уменьшается эластичность легочной ткани, нарушается дренажная функция бронхов, что благоприятствует возникновению воспалительных явлений в легких. Имеет значение также низкое сосудистое сопротивление и большая емкость сосудов малого круга кровообращения. При повышении сосудистого сопротивления заболеваемость пневмониями уменьшается.
Ф. X. Кутушев у больных с незаращением артериального протока обнаружил утолщение альвеолярных мембран; в связи с этим возникают затруднения для свободного газообмена в легких с нарушением диффузного компонента внешнего дыхания. Это является предрасполагающим моментом к возникновению повторных пневмоний и затяжному их течению.
– Также рекомендуем “Хронические пневмонии у детей с пороком сердца. Легочная гипертензия и повторные пневмонии”
Оглавление темы “Нарушения ритма, пневмонии у детей с пороком сердца”:
1. Мерцательная аритмия при ВПС. Атрио-вентрикулярная блокада при пороке сердца у детей
2. Врожденная атрио-вентрикулярная блокада у детей. Приступ Морганьи—Эдемс—Стокса
3. Синдром Вольф — Паркинсон — Уайта (WPW) у детей. Аневризма легочной артерии и аорты при пороке сердца
4. Болезни легких у детей с пороком сердца. Частота повторных пневмоний при ВПС
5. Причины повторных пневмоний при пороке сердца. Патогенез повторных пневмоний у детей с ВПС
6. Хронические пневмонии у детей с пороком сердца. Легочная гипертензия и повторные пневмонии
7. Клиника повтороных пневмоний у детей. Течение повторных пневмоний при пороке сердца
8. Пример повторных пневмоний у ребенка. Хроническая пневмония при открытом артериальном протоке
9. Сочетание порока сердца и бронхоэктатической болезни. Зависимость частоты пневмоний от гипертензии в малом круге
10. Внешнее дыхание у детей при пороке сердца. Степень легочной гипертензии и хронические пневмонии
Источник
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фридлендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-синтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенологических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокоррегирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфокамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеинат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОРВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Источник…
Источник
