Пневмония у новорожденных и выживаемость

Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.
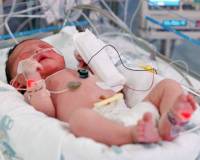
Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
В соответствии с данными ВОЗ, ранняя неонатальная смертность чаще всего провоцируется внутриутробными инфекциями, которые могут передаться от матери. Такие инфекции могут привести к развитию внутриутробной пневмонии у новорожденных — воспаления легких, которое развивается у детей в первые трое суток после родов. Это острое поражение нередко приводит к гибели младенцев, так как часто сочетается с другими нарушениями здоровья, в том числе малым весом и недоношенностью.
Причины возникновения у новорожденных
Причины возникновения внутриутробной пневмонии отличаются от факторов, провоцирующих воспаление легких у других категорий населения. Болезнь у младенцев может быть вызвана инфекцией, передающейся трансплацентарно от матери:
- цитомегаловирусной инфекцией;
- герпетической инфекцией;
- краснухой;
- туберкулезом;
- сифилисом и пр.
Также привести к развитию внутриутробной пневмонии может перинатальное инфицирование, которое происходит непосредственно во время родовой деятельности или сразу по ее окончании. В таких ситуациях виновником болезни чаще становятся стрептококки группы В, кишечная палочка, хламидии, микоплазма, цитомегаловирус и пр.
Данные статистики говорят о том, что одними из наиболее распространенных возбудителей внутриутробной пневмонии являются хламидии.
Что указывает на пневмонию?
Малыши с риском внутриутробной пневмонии нередко появляются на свет в критическом состоянии и нуждаются в реанимационных мероприятиях. Подозрение на воспаление легких может возникнуть при наличии факторов риска внутриутробной пневмонии:
- хламидийной инфекции;
- мало- и многоводия;
- продолжительного безводного периода;
- прогрессирующего дистресса плода;
- асфиксии при рождении;
- малого веса;
- морфофункциональной незрелости.
Чаще всего внутриутробная пневмония у новорожденных становится явной уже в родзале или в первые часы жизни крохи. Однако иногда оценка младенца по шкале Апгар является довольно высокой, а поведение ребенка и его состояние кажется абсолютно обычным. Прогрессирующая пневмония все равно быстро привлекает внимание неонатолога, проявляясь:
- синюшностью кожи и слизистых;
- угнетением или возбудимостью центральной нервной системы;
- нарушением температурного баланса;
- нарушениями дыхания;
- желтухой, серым цветом кожи, кровоизлияниями.
Перечисленные симптомы являются не слишком специфичными, они могут наблюдаться у недоношенных малышей с респираторным дистресс-синдромом. Поставить верный диагноз помогает рентгенологическая и лабораторная диагностика.
Лечение и прогноз
К счастью, современный уровень развития медицины позволяет спасти многих детей, родившихся со внутриутробной пневмонией, особенно, если ребенок появляется на свет доношенным. Таких малышам необходимо:
- пребывание в кювезе с постоянным контролем микроклимата, ограничением сенсорной стимуляции (защита от шума, света, прикосновений) и постуральной поддержкой (сохранением внутриутробной физиологической позы при помощи разных приспособлений);
- немедленная антибактериальная терапия двумя антибиотиками;
- организация соответствующего ухода и питания;
- поддержание адекватного газообмена (может использоваться ИВЛ).
При купировании воспалительного процесса детям с внутриутробной пневмонией рекомендовано как можно более раннее начало энтерального питания, предпочтительно — грудным молоком.
Профилактика
Профилактика внутриутробной пневмонии включает:
- грамотную подготовку к беременности (будущая мама может не знать о наличии некоторых инфекционных очагов в организме, а их нужно обязательно пролечить);
- регулярное наблюдение и медицинское обследование во время беременности;
- своевременное лечение возникающих проблем со здоровьем;
- здоровый образ жизни и профилактику заражения вирусными инфекциями.
Внутриутробная пневмония и COVID-19: есть ли риск?
Данные о влиянии нового коронавируса SARS-CoV-2 на беременных женщин, развивающийся плод и новорожденных пока являются ограниченными. Тем не менее, мировые ученые регулярно отслеживают статистические данные о течении болезни у будущих мам, рожениц и младенцев. В 2020 г. вышла статья французских ученых (Mayotte Hospital, France), в которой сообщалось о первом случае пневмонии у недоношенного новорожденного, индуцированной COVID-19. Но болезнь развилась на 14 сутки после родов, она не была внутриутробной. На сегодняшний день ученые предполагают, что коронавирусная инфекция у матери может передаться младенцу вертикальным путем и вызвать ряд акушерских осложнений:
- преждевременные роды;
- преждевременный разрыв плодных оболочек;
- нарушение внутриутробного развития;
- тяжелый острый респираторный дистресс;
- тромбоцитопению, сбои в работе печени;
- смерть новорожденного.
В то же время случаев развития внутриутробной пневмонии на фоне инфицирования беременной SARS-CoV-2 пока не выявлено.
Использованы фотоматериалы Shutterstock
Источник
Врождённая пневмония – заболевание, которое сопровождается воспалительным процессом и нарушением функции дыхания. Оно развивается в том случае, когда женщина во время беременности болела инфекционным заболеванием или малыш родился недоношенным. В Юсуповской больнице созданы все условия для лечения пневмонии.
Палаты чистые, уютные, оснащены вентиляцией и кондиционерами. Пациенты обеспечены всеми необходимыми предметами гигиены. В клинике терапии работают кандидаты и доктора медицинских наук, врачи высшей категории, ведущие пульмонологи России. Для лечения пациентов используют новые эффективные препараты, не оказывающие выраженных побочных эффектов. Все сложные случаи пневмонии обсуждаются на заседании экспертного Совета.
Причины врожденной пневмонии
Если ребёнок родился с пневмонией, причины могут быть разными. Микроорганизмы, вызывающие воспаление лёгких, находятся в организме женщины. Они во время беременности активизируются и попадают в организм ребёнка. Инфицирование малыша может произойти во время прохождения его через родовые пути. В связи с этим различают антенатальную пневмонию, которая развивается внутриутробно до момента родов и интранатальную, развиваются при родах. В каждом случае причиной воспаления лёгких может быть бактерия или вирус.
Причиной антенатальных пневмоний чаще являются вирусы, поскольку именно в этот период ребёнок уязвим к их действию. Воспаление лёгких у новорожденных развивается в том случае, когда произошло инфицирование плода в третьем триместре. К наиболее частым причинам развития врождённой пневмонии можно отнести группу микроорганизмов TORCH. К ним относится краснуха, токсоплазмоз, цитомегаловирус и герпес-вирус.
Причиной врождённой пневмонии могут быть грибы и бактерии:
- хламидии;
- микоплазмы;
- листерии;
- уреаплазмы;
- трихомонады.
Для того чтобы у новорожденного развился воспалительный процесс в лёгких, необходимо, чтобы возбудитель из организма матери через фетоплацентарный барьер проник в организм плода. Микроорганизмы с током крови попадают в лёгкие. У плода альвеолы не раскрыты, в них создаются условия для развития пневмонии. После рождения ребёнка легкие, поражённые воспалительным процессом, не способны нормально функционировать.
Вероятность развития врождённой пневмонии повышается при наличии следующих факторов риска:
- патология беременности;
- хронические соматические заболевания матери;
- инфекционные заболевания беременной женщины;
- недоношенность;
- патологические роды, в которых применялись акушерские пособия.
Симптомы врождённой пневмонии
Симптомы врождённой пневмонии начинают проявляться сразу после рождения ребёнка или в раннем послеродовом периоде. Если клиническая картина воспаления лёгких развивается на протяжении 72 часов с момента рождения, то заболевание также является врождённой пневмонией.
Общее состояние ребёнка с пневмонией тяжёлое. У новорожденного бледно-серый цвет лица с синюшным оттенком. На фоне интоксикации может быть петехиальная сыпь. У ребенка слабый крик, определяются угнетённые врожденные рефлексы. Оценка по шкале Апгар низкая.
Проявлением врождённой пневмонии являются дыхательные нарушения, которые клинически определяются одышкой. У малыша отмечается втяжение межреберных промежутков, а также участков над и под ключицами, западение грудины при дыхании. На фоне нарушения дыхания определяется учащённое дыхание и сердцебиение.
Если врождённая пневмония вызвана вирусом из группы TORCH, могут быть другие симптомы генерализированной инфекции. Поскольку цитомегаловирус поражает печень и головной мозг, у ребёнка могут развиться тяжёлые поражения мозга в виде кист и ишемических поражений, а также увеличение печени и тяжелая желтуха с билирубиновой энцефалопатией. Врождённая пневмония, вызвана вирусом краснухи, может проявляться характерной сыпью на теле ребенка с симптомами нарушения функции дыхательной системы.
Бактериальные пневмонии развиваются на протяжении первых двух суток, когда резко ухудшается состояние новорожденного. У детей на фоне выраженной одышки повышается температура тела, а у недоношенных детей может развиться гипоксия. Малыш отказывается от груди, теряет вес и становится беспокойным.
Последствия врождённой пневмонии
Если возбудитель пневмонии быстро вызывает деструкцию легочной ткани, то возможны осложнения в виде абсцесса и гангрены лёгкого. Микроорганизмы, попадая в кровь ребёнка, вызывают сепсис. Могут развиться такие системные осложнения, как геморрагический синдром, гемодинамические нарушения, синдром диссеминированного внутреннего свёртывания, острая сердечно-сосудистая недостаточность. Развиваются и осложнения со стороны органов дыхания – плеврит, ателектаз, пневмоторакс. У ребёнка после врождённой пневмонии может образоваться пороки сердца, развиться хроническая форма инфекции и нарушения интеллекта.
Диагностика врождённой пневмонии
Главными методами диагностики врождённой пневмонии являются лабораторные и инструментальные методы исследования. Их можно пройти в клиниках-партнёрах.
Изменения лабораторных данных, которые могут свидетельствовать о врождённой пневмонии, не специфические. У новорожденных количество форменных элементов крови в норме увеличивается для обеспечения нормального клеточного дыхания, а на пятый день происходит физиологический лейкоцитарный перекрест. В пользу врождённой пневмонии может свидетельствовать увеличение количества лейкоцитов в динамике и отсутствие лейкоцитарного перекреста на пятый день жизни малыша. Это говорит о бактериальной природе воспаления лёгких и позволяет исключить вирусную этиологию пневмонии.
Поскольку основным источником инфекции является мама, врачи Юсуповской больницы назначают обследование, позволяющее определить вид возбудителя пневмонии у ребёнка. Для этого проводят серологическое исследование материнской крови с определением антител к тем или иным инфекциям. Определяют уровень антител класса иммуноглобулинов G и M. В Юсуповской больнице лаборанты используют специальные реактивы, которые позволяют определить уровень этих антител. Если повышен уровень иммуноглобулинов G, это значит, что вирус не может участвовать в развитии пневмонии у ребёнка, поскольку свидетельствует только о старой инфекции. При обнаружении иммуноглобулинов М, являющихся маркерами острого инфекционного процесса, существует высокая вероятность того, что плод также инфицирован. Женщинам также проводят бактериологическое исследование мазка из влагалища
Рентгенологическими признаками врождённой пневмонии на начальных стадиях заболевания является спадение (ателектаз) лёгких и усиление сосудистого рисунка. Со временем, появляются воспалительно-инфильтративные изменения сливного характера. Дифференциальную диагностику врожденной пневмонии проводят с болезнью гиалиновых мембран и с аспирационным синдромом, диафрагмальной грыжей, врождёнными пороками развития лёгких, патологией сердца и травмами центральной нервной системы, которые сопровождаются нарушением дыхания.
Лечение врождённой пневмонии
Лечение врожденной пневмонии начинается сразу после установления диагноза. Врачи-неонатологи проводят комплексную терапию, учитывающую звенья патогенеза (механизма развития) и условий для выхаживания ребёнка. Новорожденных помещают в кувез, где поддерживают температурный режим и влажность воздуха. Малышам проводят кислородную терапию. При необходимости коррекции акта дыхания подключают аппараты искусственной вентиляции лёгких. Если точно установлен возбудитель врождённой пневмонии, то лечение максимально специфическое. При вирусной природе воспаления лёгких детям назначают противовирусные и антибактериальные препараты. Если врождённая пневмония вызвана цитомегаловирусом с системным поражением органов и систем, проводится терапия интерферонами, к которым относится виферон. В случае подтверждения токсоплазмы, проводится специфическое лечение. Новорожденным назначают антибиотик из группы макролидов спирамицин.
Антибактериальную терапию врождённой пневмонии проводят двумя антибиотикам, один из которых вводят внутримышечно, второй – внутривенно. Первый курс лечения состоит из b-лактамных антибиотиков (полусинтетического пенициллина или цефалоспорина 2 поколения) в комбинации с аминогликозидами. При неэффективности такой комбинации лекарств назначают препараты второго курса – цефалоспорины III-IV поколения с ванкомицином или амикацином. В отношении клебсиеллы, стафилококка, кишечной палочки и некоторых других бактерий, которые играют значительную роль во внутриутробном поражении лёгких, эффективен антибиотик группы аминогликозидов нетромицин. На многие внеклеточные условно-патогенные микроорганизмы действует антибиотик IV поколения группы цефалоспоринов цефпиром. С целью коррекции нарушений бактериального состава кишечника детям назначают пробиотики (ацидолак).
Разовьётся ли у новорожденного врождённая пневмония, во многом зависит от состояния здоровья будущей матери. Звоните по телефону Юсуповской больницы и врачи проведут Вам обследование и подберут эффективное лечение заболевания.
Источник
