Пневмония тяжелого течения у детей
òÌÌHâ-S©9ª½IÉYïK¾^ÂKh~ùÃCéyȼ5»Ýx[d*Ùgyérw^xÚnwßÄõà)¼LJ)W©å{! B°È¸X°`G@` ©$@. |@ . -!,tt
kì¬c¨ñ`’9ïÏÐÐn4F©¼Bn’_$?$ÏY-)Ë)ÑV*
êN¡¾¡ùÐÑzi´éÑôïÅ-úÚÒDzbñúÅ’ÏX -q]R±äWFãëd{6ÃKmþÑÖÙVd+±}ÍÜËZ·lµÎÎÑ®Øî¡}ýmãc#ÛÝÆYÄéãüÓ)Ú©ÉÙɹ»+æq°O°;Ø÷9¯sùÌò9. .5++]·ºZ忪}uêê©5>kÝݪݬۻníº3îÎîmë×ßóxóë-¥øÛû×ØLû]îë
#»}ܺ±1wãPjУ`}$¤8äâ¦úPÐ’âÃaa7ÞÚ2ÞÿÈÍøK¼ ÑQ«Úo´¢uèëÊØúÃ¥eGØýº¼®dNR”ÓÒJï/Srµo»Y)mªî®öÖnn.£]ÁIÉHW`´?&çFú¦}=Ы§QÖ¹òiÝC/d 6woà$ef`=êÔÎæØnSG
²}
ÛgÇ;Æú¸ýcMW¯Ñ©`kZþÐÊ9w©²¡{[úα#Çøf¾
¿^Å*:|@ËÞVÏW$fJ9ÒìÖËn¬aôô}äôÙÖ^NuUqq¦Ë¬Ím:HGïìXý`{ÿ(½¬yü&{zÏaÔ¶X)W«³
¦ Ü£}¬÷FWëG»±îÖóÖ}[1Ýöü8Eý?£(àÐÄûF«TÖmÛÿo§Ñª¿®35ÆrãVÖAÚ©âº}”}2RÌÞI|NGÑ)ö=ÝkÇßã0¹fgÃWéùt¦Á}BÈç+êÎpO×m;×Cºt;aópôÆl=VHݵ?I¹#íúfv÷åÙgÇ»-õjè4|ÀÚ±kZÂ9p¨T_
U$À¾Ù32;Ìíóì»@÷CwYYc¡óìáKCýû¶ê¹Q{bBþ¾A½à’_Ñù/X¢èH±4.õWüØxà,ø”nuï’ rÖ#©# ¯þKâ_Gñ,ä,ÿüQ ûYöSé4W:yÛÿ¦ÐáÍË8±qi,îì²Î$
DÏLÛ+èGz9F«àÀ§
µ_V~YæGÍ/Öhôº²)ïôAîs5%櫦$ióÕl]þqírÝÑÒcú}MemýøCýA
³Y%¤ìÖT%åtëª{Ϋfê+Æ#j
jµµ:Çr]¹I@g(«¬l`ÌkN®äú6SiÏ»+õÕê#Ü|ê%
ÚÂÂO#
[g(«ºÒ8)ºý©5R:ãÕK5j0 ÓÃgd#ó>5 FÞ$xÞ(Axã«ÕÈQà´²þÞjx¾Ò÷EbZF
WÒÝ££×Ô©¬ÆÊ´e
;V¾=,×´ÏQÒ$D§Xáèâ¤ÉêGÓ¹ÂÇN~ÂCÕî9pcmìãßÚüËÂÐvÏ»tèðÕ²ÐÊIÄH,FáøJÜUoÆCñÐ[øf´+éfÅojCWлmCRácøXj’Æ(4=7ý91ç!«b?åxsÕ±ZNOYrö6&IWGsó5èBu>5:½ÙÍ[Ð¥£ßAôó,¹
±ØÈJô§ãð/äÖSµ÷qLDzá¨CYTNIT§åoç0 ©*Ôö-D/_þ3-Ug®ÇyÚëåW ÍMº >ÙW_ÓÔerRyÊ¡Ì¿]:yn½ÐsåûßW{TWo6d2=î渤ãêÌq¦H®ºvÕZíú¤ÁÈCYDbx p!R!ò
(/ (TPñÅj]A®¶PµÊñ³ÝAÐvÏÚºûÇ=gæÌý~¿ïqßwçÞoÐý3;*ÉûNí³?üË·Z¢5Á×8O>Øæa¸PÜÀýѵO8Oo³ºê÷ý”Ô/$5rößpX¯ð’#Àsïäþm.¢ «æ!S1IR5üxªLº’ z ä¼-ñò GÛÑdtDÓ:ÑG0Æÿc×áä×fønVÒ ÜpÔeÅ%Õ*¨.È}´d”tFÈÍÚÒôJ¾&îþC’â^hõ¥¨¿YÜD0Wä½Ot·¼=$-ÓJ×û`g|áËkWºêB »n?úvõÙ½4à³ÛÉÇK.:L]´ÎnQÍúû+éëÍkÛ^²³îtGÝåè·&¯X¸öq”î/l÷YNºúÈæʯvÞkîª1ÓÍ&¨:
?VêòðÌfüa+|ÇIç
vÈÙ.ÂwÉýË¿;][XVCû¡H4áSdC’&ÂCäÔ”¿ jÎÆ#y64e;3ª8
ø¯il³³8¼Ü\ÎÒsxqëµG ly5£IKr«W%Ååæ0~;ýj{¢u>{·Ö×úù§%ùmÜ¿NØʽGpÑè|Qu8~EÔ$O ½ÆµZ!à[¬Ã³}5½Ér·x[k4àæ!_E”ÉåçV*ª àkÄ6ïÊ-etMÑL
I”ÈÅÎ!R®NKT±{Ö’Ój8fê{2Õ¢¸d⾡|ë÷
àIpË% CDHIÎik¡³Êkma**bÀf¼/n´¸êq«Yµ±5Þ»TÞ,§ìfg^eÓPyøÛ?XÙëpþJ,åú
-ïíªúmGé 2çé,î8-0¥eSÒaøýUÙÜNë¦+ÂtúP{f£+5±FJÊ=éñZ6c½Jv ¿¼ÜlÁ«SütH[f[¹;!Å÷i³ôJÁ?ýFÊnîã´rûg¬=n_ùé´sï=ù3
~;Ô2|1æ;ÏC9º´ù0Ú”þþ|r¤¯©no:_zé-G$*ai” j«-6Õ4pSA”üżÀà7Ê/gnð|Ü¿¼îvR쨩>9£”½ÅójgÚ½KO’?uôô¤½#iÖ¯ë!ûÔ+B0
Oh=ªÎÅþkÄay¢Nµ1j{j*l[ÒF2_k×äèq#¤ª±ûU!A6xa}Çv:l>´2þ
Öi«Ô(´ØpÝ|ôã0мV²`¸[S~`Ù(üÔè
Dc’v,Îf”OÀ .W§*m[AÂ9PzÇâfñ”ÔØþXïÅö³ª #.Êõ
Hpü³«é57¿
bKî4á)nÑå·SFÔ¨ÎõmûoLp¦ÈÌ]®ÈÛìwøPq_kÝÖz¡ô:_ûÁHpâgÛøÀåhà7@Ègû±cйFÔó$èáÒ¿íW&n)Ío§bùaYcq¥üåCô0c¾`ä|¢_É=U
ßæÍÿ9f~Tµe¬¬ØCE¥¦°l
¶”®?¼;>+
Q)ÌVÍÉàK®={£~3~ò tþO·à½ jq½Æ°7TÉýdËhçåÞë·ì ªX¶MÆ»÷úÓ#æb
.,3ôMÍfs~ÁAý$½^iÈ*)ËË×ükAA~v>W_^¢ÃbÉí)ÝXæÀpàzÞQ§·
Cèu´
ÅT&.
~k¡µoNCõHAw_dÕ½#+(C{¬
|ã1ÆðÙ¬ns´¢Fø6«±úM5µô5TãļVáÂÅ¢µGtÈb½Ö¾qu±XL®±ØÖ
øvÈ-æû7>xz·âR7Ó}©¼ÿ9ùËp|ÞRã`×õeóíu¨n?Þªo¥ë[K;X¼ób]
S»Îäè@~¢èF»z+d$×Ow=8Ñ¿ÖRVTbØkê=Wui¨*lºÀ_fGkhg?Õñ?©z]5õBsÎuÀgiÜ=çS¡ú~yæ»’àtÅ(s,`ÿ³¦KEwEàiÄ|vtú3È´¢g9=×ð»
mh6KÛùëPM5 ¡¥LYè!ùrÆÉ(¢åµ%ñM®ã¼P+¸ñ´Ï
ܲØ)SâÕjj_lºacعã+9å¾)NÄÉc6[²Bè¢Fùå Áu!
a
áY»ØS^AMiX6sf:ËìfçtÏ©Nµºît¨µÓ[,ÞVQ.R1BH ¹$@D.B!L” HVñ²¨£u°¢-GY·ã¶¶û
ùpg¿`×Ë;ÎçÌ{yÞç}ÞçdâqûÃX*µdôeöIµ^¼ª½©ÑhÒãÍÜ
×DîòÚdKìkõ.uÄIINzvõ
NìéSXp
E×ÖNx’¦¨f°¨’ýTº9Y/ÀÑ~÷#Â/GòÞØÞpÒÂÐÀF®þ{pÅga
Т^áò4à`³§÷o5Ð-õ@Ýðüj´7ËÑ |o3ð2ân`|ðøøö=׿ç|
ïýyü-|kó9°ò¾$B]FÙ¼ yTÌÆZÊUÍ*Sy?hxÜÀZßûLgKbB6ÄZ5ª²´¢6ÃX_t ®¹ª©he:ê&H¤ÀþrPÛVÚ*þ:¸6øöð
}þú¶ÏÚú«QäX6ÈvæªÃ²JX àjßïuæ#
õDgÉCa«?X·´=ª’4õ4?ð+é3·NBPVï3}Q/&¨pç
D
°:&ÃYrY6¤D«¬T0¸
d1aq]ë CCM-
6!*¯ù5êj%«QÖí¬B²é2b)dgê¸8Á Ý$ÓTbj°ÔX4ÂC*lÀª+KhÃaÑ6V4°µ!ÖÚ1BeÁf¸¥c~º#àÇ{Qmÿ {:VÌOÿÐñÒ;þç¿@íÉÿáéô|dà*ÝÙ=çMÖ:9ïîºÖÏñd¾Ä~J^¦$Ú:3
z1æ^L/2vÉ4R1.-ÎM’rl,ÕÕØØÉÒ5GOÎή3S]â½,µo¤gäæâ
?æà_ÃmU(ÃeÌÕ¸òïú¾o=à|ïâÃ’XD¾RÈRe*`0qò.³4xò¨wÍU쬡§¶j®5è »Tb+-5¶h,¤
i1Y ³Ú,1Q¦ìZ1’*:Ag¦)¢Ì01bü¸i,¹r¤N.ÓßÍMsÝvÔ[¾½|KfJ£LL)ÉFÎ*>È
ñH{Òx!%8 I+
Zº*¨Q^^¹ç=Õ«ª4″ö$ðKÞfÇ(5jï`Çð¯ãð]QÕJnseètVz¬ÜpØPu=Á45Y,͸ÎÜrÄN>¾ð¥;5J5Ë5¸á
Oø`Wé?Êåxuù1ؽ!¬±zlµ-öê_à3þ!I³CA£ÂNmð:nò2ÈÕÄ&7OHí@Ø~zÑϤG«sË+DZÙµçFnb/áÀöØN¹âÀó~F=öµàlxÒ¡ð
|
°½Ò}xó;°
¢}j>ùj>h|ÝÿàçgYíÝ6«½»À%)Èa© ní?xÏgðǶþûs¼Q°ùakõÆcõlȳ°_baÂòbJQ®ÑªH¥ª¦µæ´*ËôrR¢,euKGÁÒë7Á»(Ùµ£DéQý9¨Yëýo~!¸î¬ÖUk´F}XC©T ÍÈòÅ£w0Xö¹mnÝ8tJºr%QÅT©¤*EQzÚÁ¾($¼ÿD§wUñ3%¼@p> ½ÂÅqëåËÐ%ø7ßFýì5RdBNÌñîºQ¸éÊ%àÑ£¾ø®
t´Ã5{7×òãö8u$L lÜHé¦ú#Y¼PzX-¥eCQ*³Èýõ&Îñný¢RÍÈ0lõ[nÄÿã¨{(G6KRX^ZHËTÙ¹ExÐ’èxõ8¿¶o9 UÇ¿âµ ;:ÒvþÁÜ
?oÿ»$ÅãIB)ëð¶h·Jòx¯ðmp]¡N3½ÒnQ×þ&!ÃUÉÃö-îl*Ç]2>E}·äS>ê*ÌWs@ûgB.ä5.lÇv2J!Zh1q?g%M~rý
ãeIí½ÓäÔmÌM{ÆÚ¦ØëÌâs)!ºd{³#
4Ïtà¿|W
LSI·aÛ¾;Mϵûö]Þ»Õ¢«³¢+î鮨¸êB
V¾,¥(Ð-
Источник
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: – Вернуться в оглавление раздела “Пульмонология” Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.
Критерии тяжести течения пневмонии
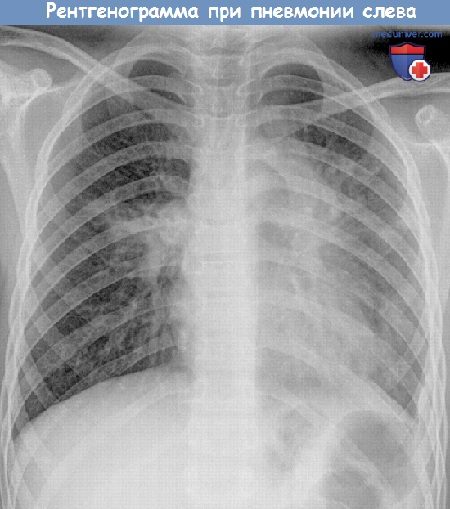
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×109/л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×109 /л или лейкоцитоз 20,0 ×109/л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
- широкий спектр противомикробной активности;
- способность вызывать гибель микроорганизмов;
- устойчивость к β-лактамазам;
- невысокий уровень невосприимчивости микроорганизмов;
- простота дозирования и применения;
- хорошее проникновение в легочную ткань;
- поддержание бактерицидных концентраций в течение всего интервала между введениями;
- хорошая переносимость;
- отсутствие токсичности.
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
Источник

