Пневмония снижение прозрачности легочного рисунка
Пневмонии
Пневмония – инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже – клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) – альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) – в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая – от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах “теплый” цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива – притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, – повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов – признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
Медицина / Диагностика / Диагностика (статья)
Рентгенография: Изменения легочного рисунка
|
27-11-2018, 18:42
|
 Рентген легкихВ норме рентгенологическая картина легочного рисунка представляет собой изображение преимущественно кровеносных сосудов, которые разветвляются в воздухоносных тканях легких. в нормальном состоянии калибр (диаметр) сосудистых теней уменьшается в направлении от корней к периферии легочного поля, контуры сосудов четкие, ровные, с правильными разветвлениями.
Рентген легкихВ норме рентгенологическая картина легочного рисунка представляет собой изображение преимущественно кровеносных сосудов, которые разветвляются в воздухоносных тканях легких. в нормальном состоянии калибр (диаметр) сосудистых теней уменьшается в направлении от корней к периферии легочного поля, контуры сосудов четкие, ровные, с правильными разветвлениями.
Перпендикулярно или косо расположенная тень сосуда по отношению к пленке выглядит как овал или кружок. В прикорневых отделах легких возле крупных сосудистых теней могут определяться бронхи в поперечном или продольном сечении, соответственно в виде кольцевидной тени или двух тонких параллельных полосок. На рентгенограмме толщина стенок бронхов в норме не превышает 1 мм. Патологические изменения легочного рисунка могут быть обусловлены многими состояниями и заболеваниями – воспалениями, нарушением кровообращения, пневмосклерозом, неопластическими состояниями.
Усиление легочного рисунка
Рентгенологическая картина усиления легочного рисунка характеризуется увеличением количества элементов легочного рисунка в единице площади легочного поля. В качестве «единицы» площади легочного поля принято считать ромбовидный участок, который ограничивается пересекающимися тенями соседних передних и задних отрезков ребер. При этом отмечается количество «нормальных» сосудистых элементов легочного рисунка и их делений, их диаметр. Усиление легочного рисунка может вызывать образование «новых» элементов рисунка, обусловленное патологическими изменениями интерстициальной ткани легких (соединительнотканной стромой легких) – это, как правило, линейные и ретикулярные (сетчатые) тени. То есть, усиление легочного рисунка может происходить за счет сосудистого или интерстициального компонента.
Интерстициальный компонент легочного рисунка включает линии Керли (дополнительные линейные тени, шириной 1-2 мм, с определенным расположением легких), которые возникают при утолщении междолевых перегородок при разных патологических процессах – воспалениях (пневмония, вирусная инфекция и др), отеках при сердечной недостаточности, неопластических процессах (например, при лимфогенном карциноматозе).
Линии Керли могут быть нескольких типов (рисунок 1):
- Линии Керли типа A – определяются радиально от корней легких по направлению к верним долям; длина – до 5 см.
- Линии Керли типа B – определяются в нижне-наружных отделах легочных полей, над реберно-диафрагмальными синусами, субплеврально и направлены перпендикулярно плевре; длина – до 2 см.
- Линии Керли типа C – определяются в виде «многоугольников» или «сетки» в прикорневых отделах и нижних долях легких.
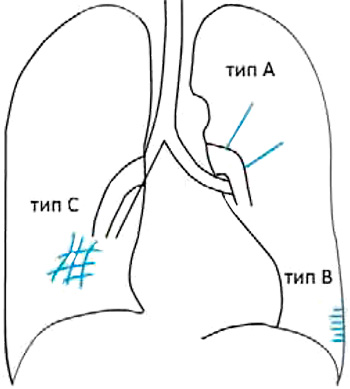
Рисунок 1. Линии Керли разных типов (схематическое изображение)
Сгущение легочного рисунка
При сгущении легочного рисунка на рентгенограмме отмечается сближение сосудистых элементов между собой. Фактически, сгущение легочного рисунка считается разновидностью усиления легочного рисунка. Это явление возникает в случае уменьшения объема легкого или его части (сегмента, доли). Также сгущение легочного рисунка может возникать при гиповентиляции, выпотом в плевральной полости или сдавлением легкого высоко расположенным куполом диафрагмы.
Деформация легочного рисунка
Деформация легочного рисунка – нарушение нормальной рентгенологической картины с правильным ветвлением сосудистых теней, характеризующаяся нарушением прямолинейного хода сосудистых теней, резким изменением хода их направления, из-за чего изображение тени сосуда может резко «обрываться». Контуры сосудов становятся неровными. Картина деформации легочного рисунка часто обнаруживается при пневмосклерозе (рисунок 2). Деформация легочного рисунка также может быть обусловлена образованием ретикулярных (сетчатых) теней, возникающих при патологическом изменении интерстициальной ткани легких.
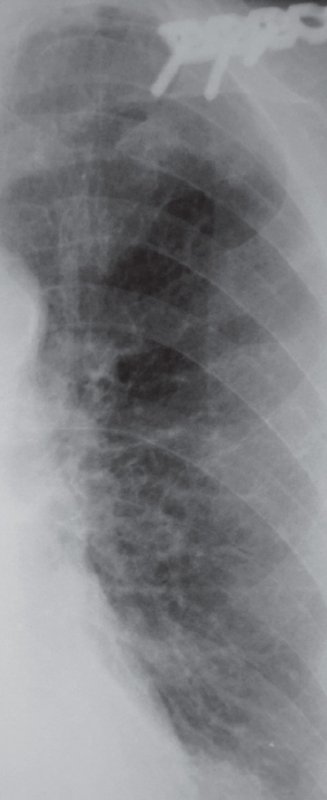 Пневмосклероз
Пневмосклероз
Рисунок 2. Пневмосклероз. Фрагмент рентгенограммы левого легочного поля в прямой проекции. На снимке отмечается усиление интерстициального компонента легочного рисунка, обусловленное образованием ретикулярных (сетчатых) теней, образующих мелкосетчатую картину. Изменения больше выражены в прикорневой зоне, также отмечается деформация сосудистого рисунка
Обеднение легочного рисунка
Обеднение легочного рисунка характеризуется уменьшением количества элементов легочного рисунка в единице площади легочного поля, при этом на рентгенограмме отмечается повышение прозрачности легочного поля. Картина обеднения легочного рисунка обусловлена разрушением легочной ткани в участках эмфиземы и буллах (тонкостенных полостях легкого). Локальное (местное) обеднение легочного рисунка встречается редко и может быть ранним признаком тромбоэмболии легочной артерии.
Патологии с изменением легочного рисунка
Ниже рассмотрены некоторые наиболее важные болезни и состояния, при которых происходит изменение легочного рисунка.
Одностороннее усиление сосудистого рисунка
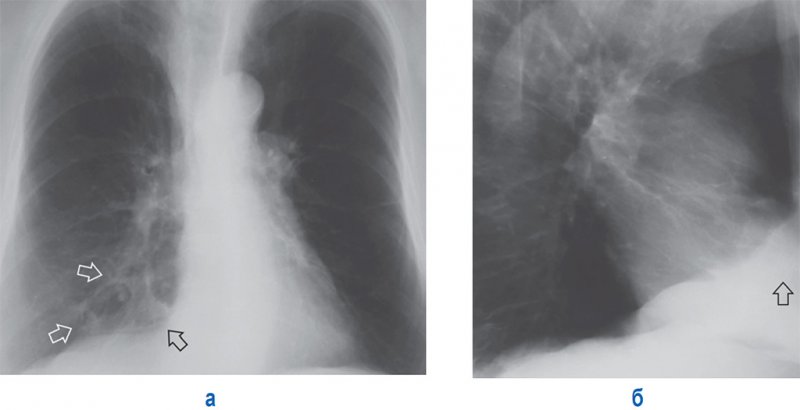
Одностороннее усиление сосудистого рисунка на протяжении всего легочного поля может определяться при компенсаторных изменениях в случае отсутствия второго легкого, а также при сильном сдавлении противоположного легкого воздухом в плевральной полости или плевральным выпотом. Если определяется локальное (в пределах нескольких сегментов) усиление сосудистого легочного рисунка, это может быть признаком развития воспалительного процесса. Также локальное усиление легочного рисунка может возникать при неоднородной воспалительной инфильтрации (см статью «Рентгенография: Пневмония», рисунок 6, 7).
Нарушения кровообращения в легких
Нарушения легочного кровообращения характеризуются диффузными двусторонними изменениями легочного рисунка, обусловленного нарушением сократительной способности миокарда, в результате чего развивается застойная сердечная недостаточность (на рентгенограмме сначала определяется венозный застой в малом круге кровообращения, а в случае прогрессирования возникают признаки интерстициального отека легких). Венозный застой на рентгенограмме определяется как усиление рисунка за счет сосудистого компонента. В нормальном состоянии калибр сосудов нижних долей легких больше калибра сосудов верхних долей, что обусловлено действием силы гравитации. Венозный застой сначала вызывает так называемое перераспределение кровотока в пользу верхних долей легкого, что на рентгенограмме определяется сначала одинаковым калибром сосудов верхних и нижних долей, а потом – увеличением калибра сосудов верхних долей легких в отношении калибра сосудов нижних долей. Также отмечаются «ветвистые», расширенные верхние легочные вены в прикорневых отделах верхних долей. По мере прогрессирования патологии расширение вен отмечается в нижних отделах легочных полей – определяется больше сосудистых теней с горизонтальным ходом. Отметим, что вены в нижних отделах легочных полей, в отличие от артерий, имеют более горизонтальный ход. Кроме этого, может определяться количество расширенных сосудов, видимых в ортопроекции.
В случае развития интерстициального отека легких, кроме признаков венозного застоя в малом круге кровообращения, отмечаются линии Керли, которые относятся к интерстициальному компоненту легочного рисунка и представляют собой утолщенные и отечные междольковые перегородки. Часто обнаруживают линии Керли типа B, реже – типа A и C. Отметим, что при сердечной недостаточности линии Керли сочетаются с усилением сосудистого рисунка (из-за венозного застоя в малом круге кровообращения), увеличением размеров сердечной тени (не во всех случаях) и с плевральным выпотом (часто).
Лимфогенный карциноматоз
Лимфогенный карциноматоз – разновидность метастатического поражения легких, характеризующийся усилением интерстициального компонента рисунка с его деформацией – определяются ретикулярные тени, преимущественно в нижних и прикорневых отделах легочных полей. Также могут определяться линии Керли типа B. На фоне этих признаков могут визуализироваться очаговые тени. При лимфогенном карциноматозе, в отличие от кардиогенных изменений легочного рисунка, усиление сосудистого компонента рисунка не определяется, могут отмечаться ассиметричные односторонние изменения. Часто отмечаются расширенные, бесструктурные корни с неровными, «бугристыми» контурами, что обусловлено увеличением лимфатических узлов. Как правило эти изменения подтверждаются соответствующими данными анамнеза (при лимфогенном карциноматозе у больного сухой кашель, одышка, тяжелое состояние).
Пневмосклероз
Пневмосклероз развивается в исходе воспалительного процесса и определяется на рентгенограмме как усиление интерстициального компонента рисунка, его деформацией и формированием ретикулярных теней (рисунок 2).
Диффузный пневмосклероз развивается при хроническом бронхите, также причиной развития патологии может быть профессиональное пылевое заболевание легких.
Фиброзные тяжи в легких обуславливают образование на рентгенограмме полосовидных, линейных теней (рисунок 3). Эти тяжи часто располагаются по направлению от периферических отделов легкого к корню, что обусловлено перибронховаскулярным фиброзом. Отметим, что термин «пневмосклероз» принято использовать при изменениях легочного рисунка, а термином «фиброз» обозначают более «грубые» изменения в виде массивных тяжей.
 Фиброзные изменения в легких
Фиброзные изменения в легких
Рисунок 3. Фиброзные изменения в средней доле правого легкого. А – рентгенограмма в прямой проекции: в средней доле правого легкого визуализируются плевральные наслоения и фиброзные тяжи (см стрелки); правый кардиодиафрагмальный синус облитерирован спайками. Б – рентгенограмма в правой боковой проекции: в проекции кардиодиафрагмального синуса определяется спайка (см стрелка)
Фиброзные изменения в легких часто сочетаются с наслоениями на плевре (из-за фиброзных утолщений). При грубых фиброзных изменениях в верхних долях при уменьшении их объема отмечается «подтягивание» (смещение) корней легких вверх (рисунок 4).
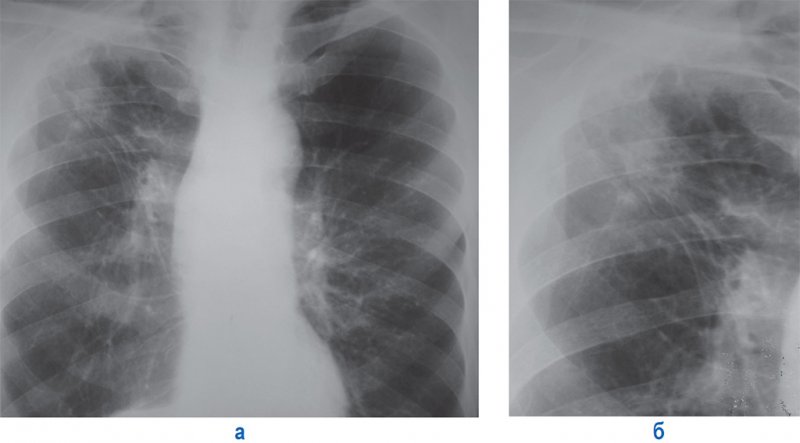 Фиброзные изменения в легких
Фиброзные изменения в легких
Рисунок 4. Фиброзные изменения в верхней доле правого легкого. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент рентгенограммы А (верхняя доля справа): в верхней доле правого легкого определяются фиброзные тяжи, пролегающие по направлению от периферических отделов к корню легкого; также отмечается деформация легочного рисунка и плевральные наслоения. Корень правого легкого «подтянут» вверх за счет уменьшения объема верхней доли легкого
В некоторых случаях в легких могут появляться мелкие «плотные» (высокоинтенсивные) очаговые тени с четким контуром, которые обусловлены пневмосклерозом. Такие фиброзные очаговые изменения могут образовываться при разрешении туберкулезного процесса (в этом случае они часто расположены в верхних отделах легочных полей в сочетании с апикальными плевральными наслоениями и кальцинатами). Иногда участки фиброза могут чередоваться с участками эмфиземы (в участках эмфиземы отмечается обедненный легочный рисунок).
Отметим, что важным признаком пневмосклероза и фиброза является отсутствие динамики рентгенологических изменений на протяжение длительного отрезка времени на фоне удовлетворительного состояния пациента.
Пневмония с поражением интерстициальной ткани легких. Вирусные инфекции
При вирусных инфекционных заболеваниях и пневмонии с поражением интерстициальной ткани легких на рентгенограмме может определяться усиление интерстициального компонента легочного рисунка, характеризующихся образованием линейных теней (см статью «Рентгенография: Септическая пневмония», рисунок 6) и ретикулярных изменений в прикорневых отделах легких.
Также изменения интерстициального компонента легочного рисунка в виде ретикулярных теней могут отмечаться при многих патологиях, сопровождающихся поражением интерстициальной ткани легкого (например, идеопатическая интерстициальная пневмония, гиперчувствительный пневмонит, лекарственное поражение легких, саркоидоз, пневмококкоз и др).
Источник
