Пневмония ребенку 4 месяца симптомы


Воспаление легких входит в десятку самых опасных заболеваний, которые могут повлечь за собой летальный исход. Особенно опасен этот недуг для детей грудного возраста, слабый и «необученный» иммунитет которых еще не способен справиться с такой непосильной нагрузкой.
О том, как распознать и чем лечить пневмонию у детей до года, мы расскажем в этой статье.
Что это такое
Пневмония — это целая группа заболеваний, объединенных общим признаком — воспалением легочной ткани, альвеол. Чаще всего пневмония носит инфекционный характер. Легочная ткань и альвеолы могут оказаться пораженными только в некоторых сегментах, а могут быть затронуты целыми долями. При тотальной пневмонии пораженным оказывается все легкое.


Возникнуть такое воспаление может и обособленно, но у детей заболевание чаще носит характер вторичный, по сути выступая осложнением других болезней и состояний.
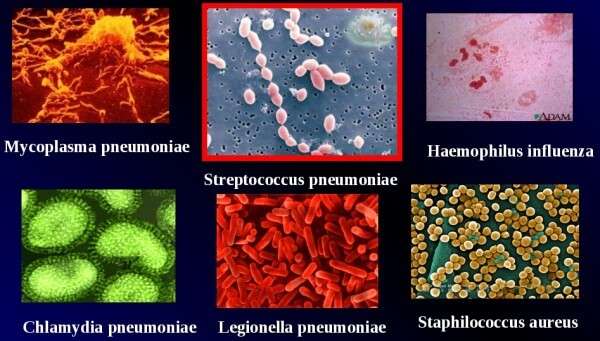
Патологические процессы в тканях легких вызывают стафилококки, стрептококки, клебсиелла, пневмококк, гемофильная палочка и другие микроорганизмы, а также некоторые вирусы и грибки.
Воспаление может протекать относительно легко, но у грудничков обычно заболевание носит средне-тяжелый или тяжелый характер, опять же в силу слабости иммунитета. Воспалиться может только одно легкое, и тогда это будет односторонняя пневмония, или сразу оба – в случаях двустороннего недуга.


Чем старше ребенок, тем легче он переносит заболевание, «критическим» считается возраст до 5 лет.
По наблюдениям педиатров, пневмония у детей раннего возраста чаще случается в возрасте от 3 до 9 месяцев.
С распространением антибиотиков воспаление легких перестало считаться смертельным заболеванием, но малыши до года, у которых очень слабый иммунитет, все-таки продолжают гибнуть от пневмонии. Смертность в этой возрастной категории составляет около 40%.

Причины
У грудничков пневмония может быть врожденной или приобретенной. В первом случае легкие малыша страдают еще внутриутробно, во втором — после рождения. Развитию заболевания способствуют такие состояния:
- недоношенность;
- внутриутробная гипоксия;
- родовая травма, связанная с гипоксией и удушьем;
- врожденный порок сердца;
- врожденные аномалии строения легких;
- гипотрофия, маленький вес при рождении;
- муковисцидоз;
- ВИЧ-инфекция.


В основе болезни всегда лежит задержка бронхиального секрета. Малыши не только имеют более слабый, чем у взрослых, иммунитет, но и не умеют отхаркивать мокроту, если она скапливается. Скопление мокроты — благоприятная среда для размножения болезнетворных бактерий.
При врожденном воспалении легких часто заражение происходит через кровь, гематогенным путем. Приобретенное заболевание – чаще всего последствие болезни, при которой страдали верхние дыхательные пути, и инфекция смогла «опуститься» ниже, в легкие.
Также заболевание может начаться у ребенка, у которого в первые часы, дни и месяцы жизни была необходимость в подключении аппарата искусственной вентиляции легких. В этом случае говорят о посттравматический пневмонии.


Есть у малышей и еще одна, физиологически обусловленная причина, способствующая развитию воспаления легких. Это анатомические особенности респираторной системы у грудничка.
Слизистые оболочки у малышей очень рыхлые, они лучше снабжаются кровью, проницаемость сосудов выше, а значит, такие оболочки быстрее отекают при заболевании. Дыхательные пути узкие, и любая отечность, либо скопление бронхиальной слизи, могут вызвать такое тяжелое осложнение, как пневмония.

Симптомы и признаки
Врожденные формы воспаления легочной ткани становятся очевидными для врачей практически сразу после того, как ребенок появляется на свет. Во всяком случае, в течение ближайших часов неонатологи смогут получить все результаты анализов, позволяющие утверждать, что у малыша именно пневмония.
Симптомы врожденного недуга в первые дни после рождения проявляются так:
- у малыша имеются признаки кислородного голодания;
- тонус всех мышц снижен — ребенок плохо и вяло сосет, если вообще делает это, у него безвольно свисают ручки и ножки;


- кожные покровы имеют выраженные признаки цианоза — цвет варьируется от синюшного до лилового;
- температура нестабильна — она может подниматься до 39,5 градусов у детей, родившихся вовремя, и опускать до 34,0-35,0 градусов у малышей недоношенных;
- в большинстве случаев отсутствуют дыхательный и глотательный рефлекс — ребенок нуждается в искусственной вентиляции легких и питании через зонд;
- повышенное слюнотечение.
Если заражение произошло в момент родов или после них, то симптомы могут проявиться как через пару дней, так и через пару недель, когда ни о чем не подозревающая мама уже будет находиться с малышом дома.


Первые признаки развития воспалительного процесса в легочной ткани таковы:
- нарушение аппетита, отказ от груди или бутылочки со смесью;
- нарушение пищеварения, вздутие, повышенный метеоризм, диарея, обильное и частое срыгивание;
- цианоз носогубного треугольника, синюшность языка;
- бледные кожные покровы;
- неровное дыхание с «присвистом»;
- неглубокий кашель.


Достаточно часто у детей первого года жизни воспаление легких не имеет выраженных симптомов вообще, протекает в скрытой форме, без температуры и кашля, и это наиболее опасный вариант развития событий. Только внимательное отношение к ребенку поможет заподозрить неладное.
Скрытым формам недуга свойственно постоянное чувство жажды, вялость, сонливость, проблемы с аппетитом, медленный набор веса или потеря веса.
Диагностика
При появлении любых симптомов, которые могут пусть даже косвенно указывать на возможную пневмонию, родители сразу же должны обратиться к детскому врачу.

Врач внимательно осмотрит кожные покровы ребенка, оценит их цвет, выслушает легкие — для пневмонии свойственна особая шумовая «окраска» вдоха и выдоха. После этого могут быть назначены:
- рентген легких;
- компьютерная томография грудной клетки;
- забор мокроты на анализ (для определения типа и вида возбудителя болезни);
- общие и развернутые анализы крови;
- анализ крови на содержание газов (для определения степени кислородного голодания).


Чаще всего для проведения тщательного обследования ребенка приходится госпитализировать, поскольку в условиях стационара есть возможность провести все диагностические процедуры быстро, ведь чем раньше будет начато лечение, тем более благоприятным будет прогноз.
Лечение
Терапия при воспалении легких начинается с применения антибиотиков. Малышу назначают их внутримышечно или в форме суспензии (при очаговой, локализованной пневмонии). В зависимости от типа и вида возбудителя болезни выбирают тот или иной антимикробный препарат.


Антибиотиками первой линии у грудничков считаются препараты пенициллиновой группы. Труднее всего подобрать лечение при больничной пневмонии, поскольку микроб, которым малыш мог заразиться в роддоме или стационаре детской больницы, невероятно устойчив к большинству существующих антибиотиков. Именно при госпитальной пневмонии наиболее вероятен летальный исход.
Для облегчения отведения мокроты ребенку назначают специальные препараты — муколитики в форме сиропа. Ингаляции с ними полезны детям более старшего возраста, грудничку трудно провести процедуру ингаляции.
При тяжелом протекании болезни могут быть назначены гормональные препараты. При кислородном голодании ребенку назначается применение кислородной маски.


Если ребенок поступает в стационар с симптомами интоксикации (а это более половины грудничков с пневмонией), то показана детоксикационная терапия — внутривенное введение физиологического раствора с минеральными, витаминными препаратами.
Для ускорения отхождения бронхиального секрета маму или другого взрослого, который находится вместе с грудничком в стационаре, обучают технике вибрационного массажа, основанного на вибрирующих постукиваниях пальцами в области бронхов и легких.
Соблюдение всех рекомендаций и назначений, а также правильно подобранные медикаментозные средства позволяют вылечить ребенка на 10-14 день.


Легкие формы патологии врачи иногда разрешают лечить в домашних условиях. Естественно, все народные методы и способы для терапии пневмонии у деток грудного возраста категорически противопоказаны.
Профилактика
Единственная убедительная возможность уберечь грудничка от пневмонии — это прививка от пневмококка. В 80% случаев заболевание у детей раннего возраста вызывает именно этот возбудитель. Вакцину от пневмококковой инфекции вводят бесплатно. С 2014 года эта прививка включена в национальный календарь профилактических прививок.
Американская вакцина «Превенар» вводится детям в 2 месяца.


Ребенку, который не входит в группу риска, был рожден доношенным, не имеет врожденных пороков сердца, прививку могут рекомендовать с 3-месячного возраста.
График вакцинации от пневмококковой инфекции выглядит так:
- 2-3 месяца;
- 4,5 месяца;
- 6 месяцев.
Ревакцинируют ребенка в полтора года. К числу реактогенных прививка не относится, большинство малышей воспринимают ее без каких-либо побочных действий.

Нельзя сказать, что вакцина полностью устранит риск заражения, но даже если пневмококк проникнет в организм привитого ребенка, то вряд ли он сможет вызвать пневмонию и другие тяжелые последствия, ведь протекать инфекция будет легко. Кстати, эта прививка также обезопасит малыша в плане вероятности развития тяжелого бактериального отита, менингита, тонзиллита.
От 10 до 20% детских пневмоний бывают связаны с другим возбудителем — гемофильной палочкой. От нее тоже существует прививка, и она по времени совпадает с прививкой от пневмококковой инфекции. Она также редко вызывает какие-либо негативные последствия для детского организма.


К неспецифическим мерам профилактики пневмонии можно отнести следующие рекомендации:
- Ребенка первого года жизни следует более тщательно оберегать от возможного заражения гриппом, ОРВИ и другими вирусными заболеваниями, осложнением которых может стать пневмония.
- Если ребенок находится на грудном вскармливании, следует сохранять лактацию хотя до достижения ребенком возраста в 1 год. Мамино молоко дает дополнительные антитела к различным вирусам и бактериям.


- Ребенок должен больше времени проводить на свежем воздухе. А комнату грудничка родители должны проветривать несколько раз в день, делать в ней влажную уборку, поддерживать правильный температурный режим и влажность воздуха.
- При температуре в 20-21 градус тепла и относительной влажности в 50-70% риск того, что бронхиальная слизь даже у заболевшего уже ребенка загустеет и вызовет воспалительный процесс в легочной ткани, минимален. Чем жарче в комнате и суше воздух, тем быстрее слизь в бронхах и носоглотке превращается в сгустки и корки.
- Все простудные и прочие заболевания, связанные с проявлением респираторных симптомов, протекающие с кашлем, насморком, следует лечить своевременно, не пуская их на самотек. Детей до года обязательно следует регулярно показывать врачу.


- Если малыш все-таки заболел ОРВИ или гриппом, а также любыми другими заболеваниями с респираторными проявлениями, то родители обязательно должны обеспечить ему покой и обильное теплое питье. Усиленный питьевой режим поможет предотвратить загустевание и пересыхание бронхиальной слизи.
- Во время беременности будущая мама обязательно должна посещать женскую консультацию, вовремя сдавать все необходимые анализы, чтобы в случае возникновения стафилококковой или пневмококковой инфекции вовремя получить необходимое лечение. Это снизит риск врожденной пневмонии у малыша.
О том, что делать при воспалении легких у детей, смотрите в следующем видео.
Источник
В данной статье мы рассмотрим особенности симптоматики и лечения пневмонии (воспаления легких) у новорожденных детей и грудничков до 3-4 месяцев. Эта возрастная группа наиболее подвержена заболеванию и по статистике часто приводит к осложнениям и летальным исходам.
У новорожденных и малышей раннего грудного возраста пневмония имеет различие от детей постарше. Например, заражение может возникнуть еще в утробе матери или в роддоме.
Начнем с классификации видов, которые наиболее часто встречаются у новорожденных. Затем рассмотрим причины и факторы риска.
Классификация
Воспаление легких у новорожденных классифицируют по причинам возникновения, путям заражения, разновидностям возбудителя, картине поражения и степени тяжести.
Классификация по причинам возникновения:
- врожденные – плацентарное заражение, когда ребенок родился с пневмонией,
- внутриутробные – проникновение возбудителя в организм происходит через околоплодные воды до родов,
- интранатальные – инфицирование во время прохождения через материнские родовые пути,
- постнатальные – попадание возбудителя в организм после рождения.
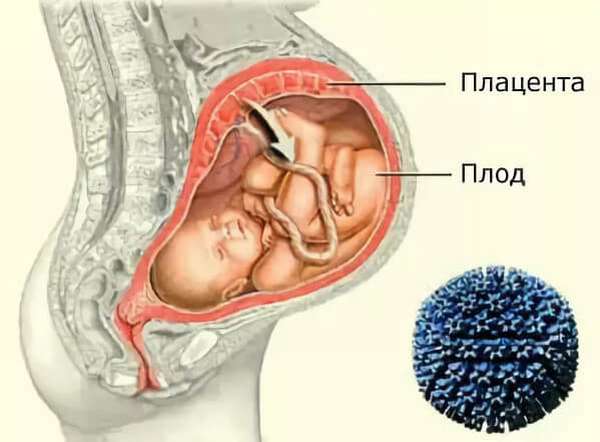
Из этих видов первые три и часть постнатальных (развившиеся в 28-дневный срок после рождения) называются неонатальными по возрасту новорожденного.
Пути заражения могут быть:
- бронхогенный путь – бактерия или вирус попадает в легкие ребенка через бронхи,
- гематогенный – попадание возбудителя в организм через кровь.
Отдельно следует выделить аспирационную форму, при которой воспаление развивается после попадания в дыхательные пути новорожденного инородной среды (мекония или вод при внутриутробном и интранатальном инфицировании, слизи или рвотных масс в постнатальном периоде).
По характеру поражения пневмонии бывают односторонние и двусторонние и делятся на такие категории:
- очаговые и очагово-сливные формы – рентген фиксирует инфильтрационные очаги диаметром до 1 см, либо сливание нескольких очагов,
- сегментарные формы – воспаление одного или сразу нескольких сегментов легкого, часто с развитием ателектазов,
- крупозные – специфическое масштабное воспаление циклического характера с распространением на всю долю легкого с участием плевры,
- интерстициальные – инфильтрация не только альвеол, но и промежутков между ними.
Возбудителями (агентами) пневмоний могут являться вирусы, бактерии, грибы, простейшие и другие микроорганизмы. Чаще всего агентами выступают:
- стрептококковые бактерии,
- стафилококки,
- пневмококковые бактерии,
- герпетические вирусы,
- цитомегаловирусы,
- микоплазмы,
- клебсиелла,
- хламидийные агенты,
- грибы (в основном типа кандида),
- палочки кишечные.
Причины возникновения
Почему и по каким причинам развивается пневмония у новорожденных и младенцев? Причин, как и путей заражения, может быть несколько:
- инфицирование матери во время беременности и передача возбудителя через плаценту плоду,
- асфиксия при родах и попадание в легкие околоплодных вод и мекония,
- родовой травматизм,
- патологии развития системы дыхания,
- дородовое поражение мозга,
- применение кесарева сечения,
- преждевременные роды и недоношенность (как следствие – недоразвитие бронхо-легочной системы),
- долгий (около 72 часов) безводный период,
- вирусные инфекции (ОРВИ и т. д.),
- переохлаждение либо перегрев,
- аспирация рвотными массами (или другими инородными субстанциями),
- через оборудование и аппараты искусственного дыхания (чаще всего клебсиеллой).
Кроме врожденных и приобретенных сразу после родов, в большинстве случаев пневмония является результатом неправильного лечения простуд и ОРЗ, когда инфекция из верхних дыхательных путей попадает в бронхи и легкие.
Справка. Трансплацентарный тип чаще всего вызывается вирусами. Бактериям сложнее преодолеть барьер плаценты, хотя листерии, палочка Коха и кокковые инфекции (стрептококки, пневмококки) встречаются не реже.
Симптомы
Симптомы у новорожденных и малышей до 6 месяцев отличаются в зависимости от возраста и характера заболевания (врожденное, родовое или приобретенное позднее). При врожденном (внутриутробном) заражении многие симптомы зависят от времени, которое прошло с момента инфицирования.
 Симптомы при внутриутробном заражении:
Симптомы при внутриутробном заражении:
- низкий тонус мышц (ребенок вялый, мышцы расслаблены, конечности без движений),
- кожный цианоз (цвет кожи от сероватого до синего, особенно проявляется при кормлении),
- слабый крик или его отсутствие, хриплое стонущее дыхание,
- гипо- или гипертермия (35°С или повышение до 40°С),
- слабые или отсутствующие рефлексы,
- симптомы асфиксии.
Инфицирование при родах имеет следующие признаки:
- появление симптомов на 2-3 день после родов,
- гипертермия (может отсутствовать или быть нестабильной из-за несовершенной терморегуляции),
- синева (или сероватый оттенок) ногтей и носогубного треугольника,
- слабое или с присвистом дыхание, учащение свыше 50 вдохов в минуту,
- бледность или серость кожи,
- нарушение (отсутствие) аппетита, потеря веса,
- рвота и срыгивания.
Симптоматика приобретенной пневмонии у младенцев до 2 месяцев отличается от родовой дополнительными признаками:
- более поздний манифест (обнаружение) болезни,
- предшествующие ОРВИ или аспирация.
Признаки пневмонии у детей 3 месяцев:
- длительное течение ОРВИ,
- нарушение глубины и ритма дыхания,
- возможно появление кашля,
- цианоз ногтей и носогубной области,
- выраженная гипертермия (свыше 38°С).
Дополнительно в возрасте 4 и 6 месяцев становятся более выраженными:
- устойчивое повышение температуры (в связи с постепенным созреванием механизма терморегуляции),
- более активный кашель, усиливающийся при попытке глубокого вдоха,
- отказ от еды и питья.
Важно! При малейшем подозрении на симптомы следует вызвать врача! Стремительное развитие заболевание у детей этого возраста при промедлении снижает шансы на успех!Подробнее о симптомах >,>,
Лечение
 Схема лечения пневмонии у младенцев соответствует стандартным протоколам и включает:
Схема лечения пневмонии у младенцев соответствует стандартным протоколам и включает:
- антибактериальные или антивирусные средства,
- иммуномодулирующие средства,
- жаропонижающие,
- расслабляющие дыхательные пути и отхаркивающие средства,
- массаж и физиотерапию,
- по показаниям – кислород (при низком насыщении крови кислородом (сатурации) – ниже 90%).
Особенности в зависимости от возраста состоят в выборе типа антибактериального препарата и способах введения. Общим фактором для детей 0-6 месяцев является невозможность приема лекарств через рот (перорально), поэтому все они вводятся инъекционным методом – внутримышечно, внутривенно или через капельницу.
Полезно знать! Младенцам в первые дни жизни и до 2 месяцев катетер для внутривенного введения, как правило, устанавливают в вену на голове, от 2 до 4 месяцев – под ключицу.Подробнее о лечении >,>,
Особенности у недоношенных и после кесарева
Особенностями пневмонии при недоношенности является незрелость легочной системы, ателектазы, спадания альвеол и общая неготовность иммунитета. Частой причиной заболевания после родов у недоношенных является проникновение инфекции через аппараты искусственного дыхания.
При лечении пневмоний у недоношенных дополнительно используются сурфактанты (препараты, ускоряющие созревание легких), иммуноглобулины и кислородная терапия.
При кесаревом сечении к факторам риска относится отсутствие засевания полезной микрофлорой от матери при рождении через естественные пути. Поэтому повышенное внимание при лечении такого ребенка уделяется иммуномодулирующей составляющей.
Более подробно о пневмонии у недоношенных >,>, и после кесарева >,>,.
Рекомендации доктора Комаровского для грудничков
По мнению педиатра Комаровского, особое внимание следует уделять профилактике развития пневмоний (это касается приобретенных форм). Важно замечать и не оставлять без внимания ранние признаки:
- ОРВИ длится неделю и больше,
- температура не реагирует на парацетамол,
- одышка даже без повышения температуры,
- кашель и бледность при простуде и ОРВИ.
 Лечить пневмонию без фармакологических средств невозможно, а вне стационара – опасно для жизни ребенка.
Лечить пневмонию без фармакологических средств невозможно, а вне стационара – опасно для жизни ребенка.
Поэтому при выявлении ранних признаков необходимо вызвать врача и провести необходимую диагностику, а при подтверждении диагноза – немедленно госпитализировать малыша в стационар.
С целью профилактики важно обеспечить проветривание, оптимальную температуру и влажность воздуха в помещении, где находится младенец.
Важно! Ни в коем случае не следует заниматься самолечением и отказываться от госпитализации! Пневмония у новорожденных лечится исключительно в стационаре клиники!
Последствия и осложнения
Перенесенная в неонатальном и раннем младенческом возрасте пневмония может иметь как непосредственные осложнения, так и отдаленные.
К непосредственным относятся:
- сепсис,
- плеврит,
- нейротоксическое поражение,
- легочная недостаточность,
- деструкция легочной ткани,
- летальный исход.
Шансы выжить зависят от возраста, тяжести заболевания и совокупности благоприятных и неблагоприятных факторов. Они значительно повышаются при своевременном диагнозе и адекватном полноценном лечении.
К отдаленным последствиям относят:
- сердечно-сосудистые осложнения,
- нарушения формирования иммунитета.
Важно после завершения курса лечения в точности соблюдать рекомендации врача по восстановлению для снижения негативных последствий перенесенной болезни.Подробнее о последствиях >,>,
Профилактика и реабилитация у младенцев
Профилактикой врожденных пневмоний должен стать строгий контроль за состоянием здоровья будущей матери и своевременное выявление и лечение выявляемых инфекций.
 Для предупреждения приобретенных пневмоний младенческого возраста необходимы:
Для предупреждения приобретенных пневмоний младенческого возраста необходимы:
- правильный режим питания и достаточное количество свежего воздуха,
- поддержание оптимальной температуры и влажности воздуха в комнатах,
- своевременное и правильное лечение простудных заболеваний,
- избегание переохлаждения и перегрева.
Процесс реабилитации включает в себя строгое выполнение рекомендаций лечащего врача, диспансерное наблюдение в течение 12 месяцев после болезни, контроль показателей анализов и обследования у смежных специалистов (по показаниям).
Заключение
По статистике родители часто сталкиваются с воспалением легких у грудничков. У кого было такое несчастье? Если родители из числа читателей уже сталкивались с этой болезнью, и они могут дополнить статью своим практическим опытом, просим поделиться этим в обсуждении (комментариях) статьи. Это будет чрезвычайно полезно другим родителям, чтобы не достичь переломного момента, когда тяжелых осложнений уже не избежать.
Загрузка…
Источник