Пневмония положительная динамика на рентгене
Симптомы при воспалении легких частично похожи на проявления других заболеваний бронхолегочной системы. Поэтому врачи не ограничиваются выявлением жалоб и особенностей развития болезни, непосредственным обследованием пациента. Проводится ряд дополнительных инструментальных и лабораторных исследований.
Важно! Рентген легких при пневмонии с целью подтверждения заболевания является обязательным, без него диагноз нельзя считать достоверным.
- Особенности изменений в детском возрасте
- Особенности рентгенодиагностики атипичных пневмоний
Возможности использования рентгенологической диагностики
Рентгенография при воспалении легких помогает не только установить диагноз и исключить другую патологию со сходными симптомами, но и проконтролировать лечение, своевременно выявить возможные осложнения, установить эффективность терапии. Обязательным является проведение исследования в двух проекциях.
 Основные цели проведения исследования:
Основные цели проведения исследования:
- для подтверждения диагноза пневмонии, вида заболевания, объема поражения,
- для диагностики затяжного течения, эффективности терапии,
- для контроля выздоровления и полного восстановления структуры легких,
- для исключения развития осложнений.
Рентген рекомендуется проводить детям после 14-16 лет. Противопоказаниями являются:
- беременность,
- крайне тяжелое состояние пациента,
- наличие сопутствующего продолжающегося кровотечения.
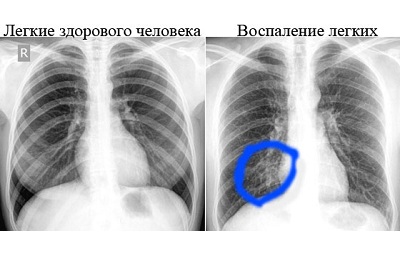 Эти противопоказания относительные. Если состояние требует незамедлительной диагностики вследствие прямой угрозы жизни, то исследование все же проводится. При этом максимально уменьшаются негативные последствия. Для беременных женщин используются дополнительные защиты живота и таза экранирующими фартуками.
Эти противопоказания относительные. Если состояние требует незамедлительной диагностики вследствие прямой угрозы жизни, то исследование все же проводится. При этом максимально уменьшаются негативные последствия. Для беременных женщин используются дополнительные защиты живота и таза экранирующими фартуками.
Заболевание характеризуется пропотеванием жидкости в альвеолы, отечностью тканей, наличием в них большого количества клеток, в первую очередь лейкоцитов и макрофагов. Это проявляется клинически (в виде острого инфекционного воспалительного процесса) и рентгенологически.
Однозначные признаки пневмонии на рентгене – это затемнения какого-то участка легочного поля.
Выявляются очаговые тени либо распространенное, сливное снижение прозрачности. Характерны нечеткие размытые контуры.
 Выделяют воспаление легких:
Выделяют воспаление легких:
- Очаговое (поражен небольшой участок легочной ткани),
- Сегментарное (вовлечены в процесс один или несколько сегментов),
- Долевое (крупозное, захватывающее долю),
- Тотальное (поражение всего легкого).
Степень вовлечения различных структур легких и распространенность патологического процесса влияют на прогноз заболевания и определяют тактику лечения.
Результаты исследования при различных видах пневмонии
Принципиально отличаются рентгенограммы при пневмонии разных видов: очаговой бронхопневмонии, крупозной долевой и интерстициальной.
Необходимо помнить, что изменения, выявленные при рентгенографии, отстают по времени от клинических проявлений.
Появляются позднее симптомы и остаются на определенное время после исчезновения проявлений. Описание снимка максимально отображает разгар заболевания с воспалительными изменениями в легочной ткани и заполнением жидкостью альвеол.
 При очаговом процессе выявляются:
При очаговом процессе выявляются:
- тени, нарушение прозрачности на ограниченном участке,
- увеличенный в размерах корень легкого (соответствует стороне поражения),
- деформированный, усиленный бронхиальный и легочный сосудистый рисунок в зоне повреждения.
Крупозное воспаление проходит несколько стадий.
Если сделать рентген-исследование в самом начале (стадия прилива), то при наличии типичных симптомов (высокой температуры тела, озноба, кашля, чувства нехватки воздуха, болей в области грудной клетки при глубоком вдохе) изменения могут быть неспецифическими.
Наблюдается:
- локально усиленный легочный сосудистый рисунок,
- прозрачность полей без изменений или незначительно снижена,
- немного расширен корень с пораженной стороны.
Эти изменения могут быть пропущены или отнесены к явлениям бронхита. После нескольких дней заболевания, при переходе в стадию опеченения уже видны все признаки, указывающие на воспаление легочной ткани и выпот в альвеолы.
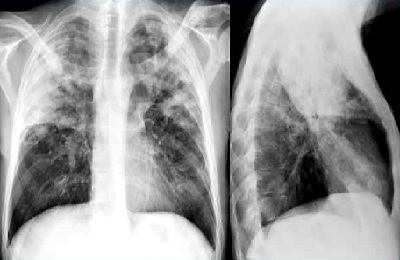 Патология в этот период выглядит следующим образом:
Патология в этот период выглядит следующим образом:
- снижение прозрачности легочного поля,
- локальное резкое уменьшение воздушности и интенсивное затемнение,
- расширение корня на стороне воспаления,
- уплотнение плевральных листков.
Крупозная пневмония всегда протекает с реакцией плевры. При образовании выпота наблюдается затемнение в плевральной щели.
При интерстициальной пневмонии поражается соединительная ткань, располагающаяся вокруг альвеолярных структур и кровеносных сосудов легких (интерстиций). Воспалительные изменения, в первую очередь отечность ткани, приводит к нарушению газообмена. Основные особенности:
-
 периваскулярная и перибронхиальная инфильтрация, приводящие к неравномерному усилению, деформации легочного сосудистого рисунка,
периваскулярная и перибронхиальная инфильтрация, приводящие к неравномерному усилению, деформации легочного сосудистого рисунка, - расширение корня легкого,
- полупрозрачные затемнения по типу «матового стекла»,
- изменения чаще локализуются в нижних отделах легких,
- возможна тяжистость на фоне уплотнения междольковых перегородок по типу «ветки дерева».
При адекватной терапии всех вариантов болезни ослабляются клинические проявления, воспалительный процесс в легких уменьшается.
После наступления стадии разрешения наблюдается динамика изменений пневмонии на снимке при контрольном исследовании. Наиболее характерно:
-
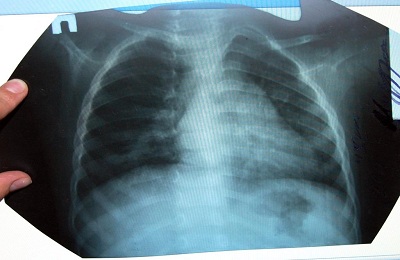 уменьшение интенсивности затемнения, размеров теней,
уменьшение интенсивности затемнения, размеров теней, - восстановление прозрачности легочной ткани,
- сохранение расширения корня легкого,
- усиление сосудистого рисунка в зоне очага воспаления,
- утолщение участков плевры при долевых процессах.
Полное восстановление структуры пораженного легкого происходит после клинического выздоровления. Измененной рентгенологическая картина выглядит еще не менее месяца.
Особенности изменений в детском возрасте
Пневмония у ребенка склонна к распространению и сливному характеру повреждения. Очаговая способна быстро перейти в крупозную.
Наиболее характерные признаки заболевания у ребенка:
- очаговые тени небольших размеров (не более 2 мм в диаметре),
-
 локализация воспаления преимущественно в нижних отделах,
локализация воспаления преимущественно в нижних отделах, - высокая плотность затемнения при прогрессировании заболевания,
- возможно уплотнение и увеличение близко расположенных лимфоузлов (средостения),
- усиление легочного сосудистого рисунка, его деформация,
- изменение структуры и размера корня легкого на стороне поражения.
После клинического выздоровления наиболее долго сохраняются изменения сосудистого рисунка и корня легкого.
Необходимо наблюдать за состоянием ребенка, направлять лечебные мероприятия на полное восстановление не только пораженной легочной ткани, а и сопутствующего локального бронхита, признаки которого сохраняются на рентгене длительное время.
Особенности рентгенодиагностики атипичных пневмоний
Атипичная пневмония отличается не только наличием атипичных возбудителей (клебсиелла, микоплазма, хламидия), а и особенностями проявлений. В первую очередь, это преобладание признаков дыхательной недостаточности (чувства нехватки воздуха) над симптомами воспаления (невысокая температура, незначительный кашель).
Рентгенологическая картина зависит от возбудителя. Основные признаки:
-
 слабой или средней интенсивности неоднородное локальное затемнение ткани легкого с наличием «размытых» теней,
слабой или средней интенсивности неоднородное локальное затемнение ткани легкого с наличием «размытых» теней, - резкая деформация сосудистого и бронхиального рисунка, сетчатая структура изменений,
- возможно двустороннее очаговое поражение,
- вероятны округлые затемнения, занимающие долю легкого, с наличием плеврального выпота.
При своевременной диагностике и адекватном лечении эффективность терапии высокая. Однако на рентгене изменения могут сохраняться и после 4 недель.
В ряде случаев ограниченное уплотнение тканей плевры и легких (исход воспаления) остается необратимым.
Таким образом, использование рентгенографии при пневмонии помогает своевременно установить диагноз, определить форму заболевания. Это позволяет дифференцированно подобрать терапию, избежать развития осложнений и предотвратить угрозу не только здоровью, а и жизни пациента.
Загрузка…
Источник
Пневмонии
Пневмония – инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже – клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) – альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) – в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая – от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах “теплый” цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива – притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, – повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов – признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
Рентгенография грудной клетки – один из наиболее информативных методов диагностики заболеваний дыхательной системы, включая пневмонию. Он позволяет не только выявить патологический процесс, определить его локализацию и особенности, но и оценить эффективность проводимого лечения. Как же выглядят рентгенологические признаки пневмонии на снимках, и как проводится рентгенография при данной патологии?

В каких целях проводят рентгенографию
Пневмония представляет собой воспалительное заболевание, которое вызывают патогенные микроорганизмы – вирусы, бактерии, грибки. Симптомы включают повышение температуры до 38-39 градусов, кашель, одышку, хрипы в грудной клетке, ухудшение общего самочувствия. Сложность диагностики пневмонии заключается в том, что вышеперечисленные признаки характерны не только для воспаления легких, но и для других заболеваний – острого бронхита, плеврита, онкологических процессов и т.д.
Рентгеновское исследование основывается на сканировании внутренних органов с помощью специального аппарата, который излучает электромагнитные волны определенной длины. Проходя сквозь ткани человеческого тела, они оставляют на поверхности пленки следы, из которых формируется изображение соответствующего органа. По ней можно определить патологические изменения и составить полную картину разных заболеваний, в том числе воспалительных процессов в респираторных органах.
В число показаний к проведению рентгена грудной клетки входит кашель с обильным отделением мокроты, сильная лихорадка (38-39 градусов), озноб, боли в груди и другие признаки, которые могут свидетельствовать о патологических процессах в органах дыхательной системы.
ВАЖНО! Постановка диагноза при пневмонии должна основываться не только на рентгеновских снимках, но и на результатах выслушивания грудной клетки, анализов крови и мокроты и других методах обследования.
Существует два основных способа проведения процедуры – обычный (пленочный) рентген и цифровой, который позволяет получить более четкие и информативные снимки, а также снижает рентген-нагрузку на организм. Выбор методики зависит от оснащения конкретного медицинского учреждения – аппараты для цифровой диагностики есть далеко не во всех больницах и поликлиниках.
Чем отличается от флюорографии
 Рентгеновское и флюорографическое исследование имеют один и тот же принцип, но при диагностике пневмонии предпочтение отдается рентгену.
Рентгеновское и флюорографическое исследование имеют один и тот же принцип, но при диагностике пневмонии предпочтение отдается рентгену.
Флюорография позволяет выявить изменения в тканях легких на ранних стадиях, но не дает достаточно четкой рентгенологической картины для постановки точного диагноза.
Вместе с тем, коэффициент облучения при проведении процедуры гораздо меньше, чем при рентгеновском исследовании, поэтому флюорографию делают в профилактических целях, а рентген – непосредственно для диагностики патологических процессов при наличии соответствующих симптомов.
Может ли не показать воспаление легких
Пневмония имеет множество форм клинического течения, а очаги воспаления могут располагаться в любом сегменте легких, и в некоторых случаях определить заболевание по рентгенограмме бывает непросто, особенно если поражен небольшой участок органа. Если после проведения исследования у врача остаются сомнения, больному назначаются дополнительные диагностические процедуры – как правило, КТ или МРТ.
СПРАВКА! Труднее всего выявить пневмонию у детей, страдающих от иммунодефицитных состояний, поэтому в таких случаях ребенка лучше сразу направлять на КТ или МРТ.
Как выглядит недуг на снимке
После проведения рентгенографии снимки должен изучить специалист, и на основе полученных данных и результатов других исследований сделать соответствующие выводы и поставить диагноз. В норме легкие и бронхи человека выглядят следующим образом:
- легочные доли имеют одинаковый, равномерный черный оттенок;
- в районе сердца наблюдается белый просвет;
- ребра и ключицы серые, с привычными очертаниями;
- купола диафрагмы белого цвета;
- позвоночный столб расположен в центре.
Признаки пневмонии на рентгеновском снимке во многом зависят от формы заболевания и его стадии, а также от локализации патологического процесса. Если исследование показало признаки пневмонии, необходимо как можно скорее приступить к лечению – запущенный патологический процесс опасен не только для здоровья, но и для жизни человека.
Основные признаки, описание
 Первый признак пневмонии на рентгеновском снимке – появление очагов затемнения с неровными контурами в разных частях легкого, которые могут иметь разный размер, от 3-4-х до 12 мм.
Первый признак пневмонии на рентгеновском снимке – появление очагов затемнения с неровными контурами в разных частях легкого, которые могут иметь разный размер, от 3-4-х до 12 мм.
Тени различают по внешнему виду (круглые, овальные кольцевидные) и интенсивности окраски – чем темнее пятно, тем сильнее выражен патологический процесс.
При поражении лимфатических узлов и нарушении кровоснабжения органа могут наблюдаться изменения корней легких, а если болезнь затронула плевру – нарушение в рисунке куполов диафрагмы. В остальном проявления пневмонии зависят от стадии, формы и клинических особенностей заболевания:
- Очаговая форма. На рентгене отображаются небольшие (1-1,5 см) тени со слабой или умеренной интенсивностью окраски, неоднородной структурой и нечеткими границами. Очаги поражения могут быть единичными или множественными, а в некоторых случаях они сливаются в одно большое пятно. Корни легких расширены, причем нарушения нормального рисунка органа могут сохраняться в течение нескольких дней после выздоровления.
- Крупозная пневмония. Наблюдаются изменения нормального легочного рисунка, жидкость в полости плевры, признаки инфильтрации одной из долей легкого, расширение корней. По мере развития воспалительного процесса выраженность изменений и интенсивность окраски затемнений усиливается.
- Интерстициальная форма. На снимке заметно уплотнение корней легких и другие изменения, которые формируют выраженный рисунок, напоминающий ветви дерева.
- Абсцедирующая пневмония. Проявляется обширным затемнением пораженной области, признаками утолщения плевры и наличием полостей разного размера, наполненных жидкостью.
- Аспирационная форма. Рентген характеризуется треугольными пятнами с однородной структурой, светлыми очагами и приподнятой диафрагмой.
ВАЖНО! Сложнее всего поддается диагностике очаговая пневмония – на первых стадиях она проявляется небольшими очагами инфильтрации, которые не всегда заметны на рентгене.
Стадии заболевания
 Воспалительный процесс при пневмонии протекает в несколько этапов, причем каждый из них характеризуется определенными изменениями на рентгеновских снимках.
Воспалительный процесс при пневмонии протекает в несколько этапов, причем каждый из них характеризуется определенными изменениями на рентгеновских снимках.
- Стадия прилива. Первая стадия болезни продолжается от 12 до 72 часов и проявляется усилением кровообращения в легких, ухудшением их функций и образованием жидкости в альвеолах. На снимках наблюдается четкий рисунок органа, который напоминает решетку, размытость крайних точек и увеличение корней.
- Стадия опеченения. Ткани легких уплотняются, и становится похожей на ткани печени. Рисунок легких на данной стадии выражен не так интенсивно, на нем формируются темные пятна со светлыми полосами, корни органа расширены, причем особенно это заметно на пораженной стороне. По мере развития патологического процесса очаги воспаления затемняются, а наличие жидкости хорошо заметно на снимках.
- Стадия разрешения. Начало регенерации тканей легких: снижение интенсивности рисунка органа и окраски затемнений, исчезновение крупных элементов в месте поражения и признаков наличия жидкости.
СПРАВКА! Изменения в легочном рисунке могут присутствовать на протяжении нескольких недель после выздоровления.
Как часто можно проходить рентгенодиагностику
В среднем рентгенологическое исследование рекомендуется проходить не более 1-2-х раз в год, но при пневмонии процедура проводится чаще, так как риск развития осложнений превышает опасность от радиационного облучения. Как правило, рентген выполняется не менее 3-х раз – при постановке диагноза «пневмония», через 3-5 дней после начала терапии для контроля ее эффективности, а также после исчезновения клинических симптомов. Повторные снимки после выздоровления больного надо делать для предупреждения осложнений и последствий заболевания – абсцессы легких, разрастание фиброзной ткани и т.д.
Противопоказания
Относительными противопоказаниями к проведению процедуры являются беременность (особенно первый триместр) и тяжелое состояние больного. Однако при наличии характерных симптомов процедура рекомендована всем без исключения, в том числе будущим мамам – для уменьшения негативного воздействия на плод живот беременной закрывают специальным фартуком, который не пропускает рентгеновские лучи. Точно определить пневмонию без рентгеновского снимка практически невозможно – из-за отсутствия специфических симптомов слишком велика вероятность ошибки и неправильного лечения.
Полезное видео
Ознакомьтесь подробно о рентгенографии при пневмонии на видео ниже:
Пневмония – опасное заболевание, которое при отсутствии соответствующей терапии может привести к серьезным последствиям. Единственным способом выявить патологические изменения в легких является рентген, поэтому не стоит пренебрегать данной процедурой – своевременное исследование поможет предотвратить угрозу не только для здоровья, но и для жизни больного.
Оцените статью:
Загрузка…
Источник
