Пневмония острая дыхательная недостаточность неотложная помощь
Острая дыхательная недостаточность
Источник: «Скорая и неотложная медицинская помощь. Практикум : учеб. пособие / В.С. Ткачёнок. – 2-е изд., перераб. и доп.»: “Вышэйшая школа”; Минск; 2013. Глава 3.
Острая дыхательная недостаточность (ОДН) патологическое состояние организма, при котором нормальная функция аппарата внешнего дыхания не обеспечивает необходимый газообмен (обогащение крови кислородом и выведение углекислоты). Это неэффективное дыхание – или слишком частое (ЧДД более 40 в 1 минуту), или слишком редкое (ЧДД менее 8 в 1 мин).
Причины, приводящие к развитию ОДН, бывают легочными и внелегочными.
Легочные причины:
● обструкция ВДП (механическая асфиксия):
– инородными телами, кровью, рвотными массами, пищей и пр.;
– сдавление ВДП извне – повешение, удушение;
– острый стеноз ВДП при аллергических отеках;
– опухоли ВДП и западение языка;
– приступы бронхиальной астмы;
– острые бронхиты, трахеиты, фарингиты;
– ожоги гортани;
● поражение легочной ткани:
– острые пневмонии;
– ателектаз легких;
– спонтанный пневмоторакс;
– экссудативный плеврит;
– отек легких и ТЭЛА.
Внелегочные причины:
● нарушение центральной регуляции:
– инсульты, отек мозга;
– травмы головного и спинного мозга;
– острые отравления медикаментами и кровяными ядами (углекислый газ);
– инфекционные заболевания и опухоли мозга;
– комы;
● поражение дыхательных мышц:
– действие нейротропных вирусов;
– сдавление грудной клетки;
– острая кровопотеря.
□ Диагностика:
● основные признаки:
– одышка или удушье;
– участие вспомогательных мышц в акте дыхания;
– цианоз;
– при гипоксии: возбуждение, дезориентация, спутанность сознания;
– тахикардия, повышение АД;
– при гиперкапнии: потеря сознания, кома, головная боль, гиперемия лица, снижение АД.
Выделяют четыре фазы ОДН:
● 1-я фаза (инспираторная одышка) – вдох удлинен и усилен, шумный и хрипло-свистящий звук при дыхании (стридор), дыхание частое, глубокое, с участием вспомогательных мышц (имеется западение межреберных промежутков, подключичных ямок), кашель;
● 2-я фаза (экспираторная одышка) – выдох усилен, пульс замедлен («вагус-пульс»); тахикардия – знак опасности, брадикардия – сигнал бедствия; лицо пациента бледное или синюшное, губы и кожа цианотичные, влажные;
● 3-я фаза (гипоксическая кома) – потеря сознания, расширение зрачков, тонические и клонические судороги, пульс 140–160 уд/мин;
● 4-я фаза (терминальное, агональное дыхание) – глубокие судорожные вздохи.
Длительность асфиксии при внезапном прекращении легочной вентиляции – 5–7 мин.
Степени тяжести ОДН:
● 1-я степень – одышка, тахикардия при физической нагрузке;
● 2-я степень – тахикардия в покое, цианоз губ, суставов, раздувание крыльев носа при дыхании, втяжение межреберий;
● 3-я степень – одышка 80-100 в минуту, дыхание Чейна-Стокса, Куссмауля, Биота, цианоз кожи и слизистых, нарушение сознания, судороги.
□ Тактика:
● устранить по возможности причину ОДН;
● придать пациенту возвышенное полусидячее положение;
● провести санацию дыхательных путей;
● обеспечить венозный доступ и ввести необходимые ЛС;
● провести респираторную поддержку: ИВЛ (ВИВЛ) с 50 % кислородом и другие мероприятия в зависимости от клинических симптомов заболевания;
● госпитализировать больного в ОИТР; при этом особенности транспортировки пациента определяются заболеванием, вызвавшим ОДН.
Приступ бронхиальной астмы
Бронхиальная астма — заболевание дыхательных путей, развивающееся на основе хронического аллергического воспаления бронхов, сопровождающееся бронхиальной обструкцией и характеризующееся периодически возникающими приступами затрудненного дыхания или удушья.
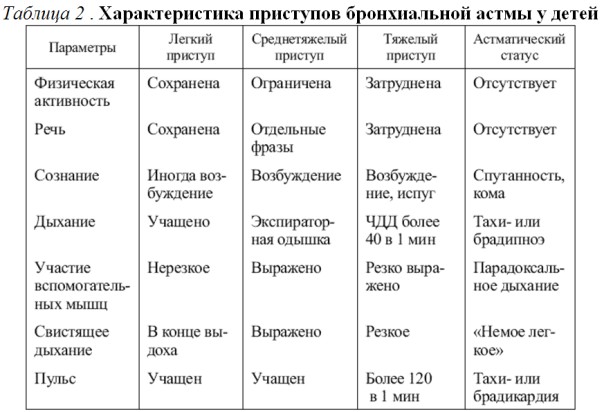
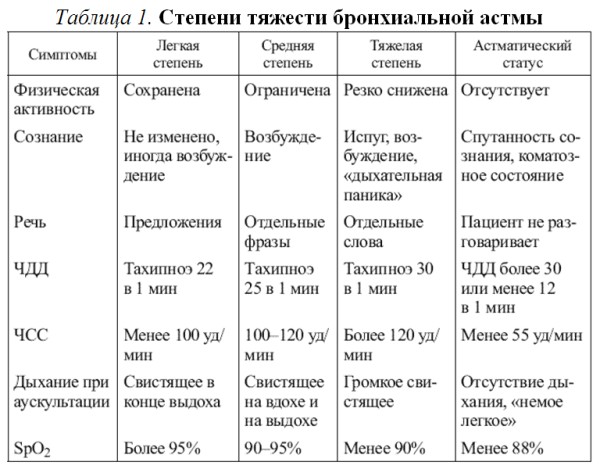
Приступы астмы – это эпизоды нарастания одышки, кашля, свистящих хрипов, затрудненного дыхания, чувства сдавления в грудной клетке (табл 1).
□ Причины:
● бытовые и пыльцевые аллергены:
– клещи рода Dermatophagoides;
– эпидермис кошек, собак, хомяков;
– шерсть, перо, слюна млекопитающих и птиц;
– хитин и экскременты тараканов, сухой рыбий корм;
– споры грибов в сырых помещениях;
– пыльца деревьев в марте – мае (ольха, береза, ива, дуб, тополь, лещина);
– пыльца злаков в летние месяцы (пшеница, рожь, тимофеевка);
– сорные травы в августе – сентябре (крапива, лебеда, полынь, амброзия);
● антибиотики, сульфаниламиды, витамины;
● аспирин и другие НПВС;
● факторы, способствующие развитию бронхиальной астмы:
– метеорологические;
– поллютанты (табачный дым, промышленные выбросы);
– вирусные инфекции;
– физическая нагрузка, психологический стресс.
□ Диагностика:
● основные признаки:
– затрудненное, шумное, «сиплое», свистящее дыхание, ортопноэ;
– одышка с затрудненным и удлиненным выдохом;
– беспокойство чувство страха;
– сердцебиение стеснение в груди, потливость;
– шейные вены при выдохе вздуваются, при вдохе спадаются; аналогично выбухают и втягиваются межреберья;
– повышена воздушность легких;
– при аускультации легких выявляются обилие свистящих и жужжащих хрипов, больше при выдохе;
– при перкуссии легких – коробочный звук;
– при астматическом статусе – отсутствие бронхиальной проводимости и хрипов («немое легкое»).
□ Тактика:
● успокоить пациента;
● исключить контакт пациента с причинно-значимыми аллергенами и триггерами;
● создать пациенту максимально комфортное положение в постели (полусидя с упором для рук);
● освободить грудную клетку от сдавливающей одежды;
● обеспечить подачу свежего воздуха или кислорода;
● приложить грелки к нижним конечностям.
Легкий приступ купируется с помощью дозированных аэрозольных ингаляторов с симпатомиметиками:
● сальбутамол — 2,5–5,0 мг через небулайзер в течение 5-15 мин, начало действия через 5 мин, повторение ингаляции каждые 20 мин, эффект бронходилатации сохраняется до 4 ч, делают по 1–2 ингаляции, всего не более 6 раз в сутки.
Приступ средней тяжести купируется бронхоспазмолитиками в ингаляциях и инъекциях:
● сальбутамол — 2,5–5 мг, фенотерол с ипратропиумом через небулайзер;
● преднизолон — 30–90 мг в/в струйно медленно в 10–20 мл 0,9 % раствора натрия хлорида, клинический эффект наступает через 1 ч;
● ввести 2,4 % раствор аминофиллина — 10–20 мл в/в в 10–20 мл 0,9 % раствора натрия хлорида в течение 10–20 мин, или 24 % раствор аминофиллина — 1–2 мл в/м.
Тяжелый приступ купируется бронходилататорами в ингаляциях и применением глюкокортикостероидов:
● сальбутамол (беротек) — 2,5–5 мг через небулайзер в течение 5-10 мин;
● преднизолон — 60-120 мг в/в капельно или струйно в 10–20 мл 0,9 % раствора натрия хлорида;
● гидрокортизон — 125 250 мг, дексаметазон — 4–8 мг.
Астматический статус (status astmaticus) затянувшийся и не купирующийся в течение нескольких часов приступ бронхиальной астмы с формированием тотальной бронхиальной обструкции, развитием легочной гипертензии и ОДН.
К предыдущим лечебным мероприятиям необходимо добавить:
● преднизолон — 90-150 мг (до 300 мг) в/в;
● катетеризацию вены и инфузию плазмозаменителей в/в капельно из расчета 25 мл/кг/сут;
● оксигенотерапию чистым кислородом или увлажненной кислородно-воздушной смесью (30–40 % кислорода) через носовой катетер или маску (2–6 л/мин);
● при отсутствии сознания и угрозе остановки дыхания ввести 0,18 % раствор эпинефрина — 0,3 мл в/в каждые 20 мин до получения эффекта; аппаратная ИВЛ с интубацией трахеи;
● при артериальной гипертензии ввести 2,5 % раствор бензогексония — 05 1 мл в/в медленно;
● при выраженной тахикардии ввести 0,25 % раствор верапамила — 2 мл в/в медленно;
● для коррекции ацидоза ввести 8,4 % раствор натрия гидрокарбоната — 50-100 мл в/в капельно;
● для более эффективного выдоха можно сдавливать грудную клетку пациента на выдохе.
Критерии эффективности лечебных мероприятий:
● оценка терапии бронходилататорами через 20 мин после их применения;
● стабильность состояния;
● уменьшение одышки и количества сухих хрипов в легких.
При терапии бронхиальной астмы противопоказано применение:
● транквилизаторов и антигистаминных ЛС (угнетают кашлевый рефлекс)
● наркотиков, диуретиков;
● антибиотиков, новокаина (сенсибилизирующая активность);
● аспирина, препаратов кальция (углубляют гипокалиемию;
● дыхательных аналептиков (кордиамин, этимизол);
● атропина и других холинолитиков (сгущают мокроту, сушат слизистую оболочку);
● инфузии больших доз кровезаменителей.
Показания к госпитализации:
● тяжелый приступ бронхиальной астмы и астматический статус;
● отсутствие эффекта от бронходилатационной терапии;
● длительное использование системных глюкокортикоидов.
При купировании легкого и среднетяжелого приступа бронхиальной астмы пациент может быть оставлен дома.
Приступ бронхиальной астмы у детей
□ Диагностика
Характеристика приступов бронхиальной астмы у детей представлена в табл 2:

□ Тактика:
● при легком и среднетяжелом приступе:
– дать доступ свежего воздуха;
– дать сальбутамол или фенотерол в виде: дозированного аэрозоля по 1–2 дозы каждые 20 мин в течение 1 ч; ингаляции через небулайзер по 1,25-2,5 мг 3–4 раза в сутки; внутрь в дозе 3–8 мг/сут или ввести дексаметазон в/м в дозе 0,6 мг/кг массы тела;
– если ребенок принимает дозированные аэрозоли, их следует ввести через спейсер по 1–2 дозы и далее каждые 20 мин в течение 1 ч;
– при отсутствии небулайзера вводить β-адреноагонисты в/м, при нетяжелых приступах дать внутрь;
● при купировании нетяжелых приступов госпитализация не показана;
● при тяжелом приступе и астматическом статусе:
– проводить оксигенотерапию;
– делать повторные ингаляции сальбутамола или фенотерола;
– вводить глюкокортикоиды в/м или в/в: преднизолон — 2–5 мг/кг/сут, при асфиксическом синдроме – 5-10 мг/кг; дексаметазон — 0,5–1,0 мг/кг/сут; гидрокортизон — 25 мг/кг/сут в/м;
– при отсутствии эффекта в течение 1 ч ввести аминофиллин — 5 мг/кг в/в капельно в 0,9 % растворе натрия хлорида в течение 20–30 мин;
– при отсутствии эффекта ввести 0,18 % раствор эпинефрина — 0,005 мл/кг массы тела п/к;
– при необходимости провести гидратацию: ввести 0,9 % раствор натрия хлорида и 5 % раствор глюкозы — 10–20 мл/кг в/в капельно;
– при угрозе или остановке дыхания провести ИВЛ с интубацией трахеи;
– следует избегать введения седативных средств, антибиотиков, муколитиков, спазмолитиков;
– показана госпитализация.
Источник
Содержание
- Острая дыхательная недостаточность
- Классификация острой дыхательной недостаточности
- Причины острой дыхательной недостаточности
- Симптомы острой дыхательной недостаточности
- Диагностика острой дыхательной недостаточности
- Неотложная помощь при острой дыхательной недостаточности
- Прогноз при острой дыхательной недостаточности
Острая дыхательная недостаточность (ОДН) – патологический синдром, характеризующийся резким снижением уровня оксигенации крови. Относится к жизнеугрожающим, критическим состояниям, способным привести к летальному исходу. Ранними признаками острой дыхательной недостаточности являются: тахипноэ, удушье, чувство нехватки воздуха, возбуждение, цианоз. По мере прогрессирования гипоксии развивается нарушение сознания, судороги, гипоксическая кома. Факт наличия и степень тяжести дыхательных расстройств определяется по газовому составу крови. Первая помощь заключается в ликвидации причины ОДН, проведении оксигенотерапии, при необходимости – ИВЛ.
Острая дыхательная недостаточность
Острая дыхательная недостаточность – синдром респираторных расстройств, сопровождающийся артериальной гипоксемией и гиперкапнией. Диагностическими критериями острой дыхательной недостаточности служат показатели парциального давления кислорода в крови (рО2) 50 мм рт. ст. В отличие от хронической дыхательной недостаточности, при ОДН компенсаторные механизмы дыхания даже при максимальном напряжении не могут поддерживать оптимальный для жизнедеятельности газовый состав крови и быстро истощаются, что сопровождается выраженными метаболическими нарушениями жизненно важных органов и расстройствами гемодинамики. Смерть от острой дыхательной недостаточности может наступить в течение нескольких минут или часов, поэтому данное состояние относится к числу ургентных.
Классификация острой дыхательной недостаточности
Этиологическая классификация подразделяет ОДН на первичную (обусловленную нарушением механизмов газообмена в легких – внешнего дыхания) и вторичную (обусловленную нарушением транспорта кислорода к тканям – тканевого и клеточного дыхания).
Первичная острая дыхательная недостаточность:
- центрогенная
- нервно-мышечная
- плеврогенная или торако-диафрагмальная
- бронхо-легочная (обструктивная, рестриктивная и диффузная)
Вторичная острая дыхательная недостаточность, обусловленная
- гипоциркуляторными нарушениями
- гиповолемическими расстройствами
- кардиогенными причинами
- тромбоэмболическими осложнениями
- шунтированием (депонированием) крови при различных шоковых состояниях
Подробно эти формы острой дыхательной недостаточности будут рассмотренные в разделе «Причины».
Кроме этого, различают вентиляционную (гиперкапническую) и паренхиматозную (гипоксемическую) острую дыхательную недостаточность. Вентиляционная ДН развивается в результате снижения альвеолярной вентиляции, сопровождается значительным повышением рСО2, артериальной гипоксемией, респираторным ацидозом. Как правило, возникает на фоне центральных, нервно-мышечных и торако-диафрагмальных нарушений. Паренхиматозная ДН характеризуется артериальной гипоксемией; при этом уровень СО2 в крови может быть нормальным или несколько повышенным. Такой вид острой дыхательной недостаточности является следствием бронхо-пульмональной патологии.
В зависимости от парциального напряжения О2 и СО2 в крови выделяют три стадии острых дыхательных расстройств:
ОДН I стадии – рО2 снижается до 70 мм рт. ст., рСО2 до 35 мм рт. ст.
ОДН II стадии — рО2 снижается до 60 мм рт. ст., рСО2 увеличивается до 50 мм рт. ст.
ОДН III стадии — рО2 снижается до 50 мм рт. ст. и ниже, рСО2 увеличивается до 80-90 мм рт. ст. и выше.
Причины острой дыхательной недостаточности
Этиологические факторы острой дыхательной недостаточности весьма разнообразны, поэтому столкнуться с данным состоянием в своей практической деятельности могут врачи, работающие в отделениях реаниматологии, пульмонологии, травматологии, кардиологии, токсикологии, инфекционных болезней и т. д. В зависимости от ведущих патогенетических механизмов и непосредственных причин выделяют первичную острую дыхательную недостаточность центрогенного, нервно-мышечного, торако-диафрагмального и бронхо-легочного происхождения.
В основе ОДН центрального генеза лежит угнетение деятельности дыхательного центра, которое, в свою очередь, может быть вызвано отравлениями (передозировкой наркотиками, транквилизаторами, барбитуратами, морфином и др. лекарственными веществами), ЧМТ, электротравмой, отеком мозга, инсультом, сдавлением соответствующей области головного мозга опухолью.
Нарушение нервно-мышечной проводимости приводит к параличу дыхательной мускулатуры и может стать причиной острой дыхательной недостаточности при ботулизме, столбняке, полиомиелите, передозировке мышечных релаксантов, миастении. Торако-диафрагмальная и париетальная ОДН связаны с ограничением подвижности грудной клетки, легких, плевры, диафрагмы. Острые дыхательные расстройства могут сопровождать пневмоторакс, гемоторакс, экссудативный плеврит, травмы грудной клетки, перелом ребер, нарушения осанки.
Наиболее обширную патогенетическую группу составляет бронхо-легочная острая дыхательная недостаточность. ОДН по обструктивному типу развивается вследствие нарушения проходимости дыхательных путей на различном уровне. Причиной обструкции могут послужить инородные тела трахеи и бронхов, ларингоспазм, астматический статус, бронхит с гиперсекрецией слизи, странгуляционная асфиксия и др. Рестриктивная ОДН возникает при патологических процессах, сопровождающихся снижением эластичности легочной ткани (крупозной пневмонии, гематомах, ателектазах легкого, утоплении, состояниях после обширных резекций легких и т. д.). Диффузная форма острой дыхательной недостаточности обусловлена значительным утолщением альвеоло-капиллярных мембран и вследствие этого затруднением диффузии кислорода. Такой механизм дыхательной недостаточности более характерен для хронических заболеваний легких (пневмокониозов, пневмосклероза, диффузного фиброзирующего альвеолита и т. д.), однако может развиваться и остро, например, при респираторном дистресс-синдроме или токсических поражениях.
Вторичная острая дыхательная недостаточность возникает в связи с поражениями, впрямую не затрагивающими центральные и периферические органы дыхательного аппарата. Так, острые дыхательные расстройства развиваются при массивных кровотечениях, анемии, гиповолемическом шоке, артериальной гипотонии, ТЭЛА, сердечной недостаточности и других состояниях.
Симптомы острой дыхательной недостаточности
Последовательность, выраженность и скорость развития признаков острой дыхательной недостаточности может различаться в каждом клиническом случае, однако для удобства оценки степени тяжести нарушений принято различать три степени ОДН (в соответствии со стадиями гипоксемии и гиперкапнии).
ОДН I степени (компенсированная стадия) сопровождается ощущением нехватки воздуха, беспокойством пациента, иногда эйфорией. Кожные покровы бледные, слегка влажные; отмечается легкая синюшность пальцев рук, губ, кончика носа. Объективно: тахипноэ (ЧД 25-30 в мин.), тахикардия (ЧСС 100-110 в мин.), умеренное повышение АД.
При ОДН II степени (стадия неполной компенсации) развивается психомоторное возбуждение, больные жалуются на сильное удушье. Возможны спутанность сознания, галлюцинации, бред. Окраска кожных покровов цианотичная (иногда с гиперемией), наблюдается профузное потоотделение. На II стадии острой дыхательной недостаточности продолжают нарастать ЧД (до 30-40 в 1 мин.), пульс (до 120-140 в мин.); артериальная гипертензия.
ОДН III степени (стадия декомпенсации) знаменуется развитием гипоксической комы и тонико-клонических судорог, свидетельствующих о тяжелых метаболических расстройствах ЦНС. Зрачки расширяются и не реагируют на свет, появляется пятнистый цианоз кожных покровов. ЧД достигает 40 и более в мин., дыхательные движения поверхностные. Грозным прогностическим признаком является быстрый переход тахипноэ в брадипноэ (ЧД 8-10 в мин.), являющийся предвестником остановки сердца. Артериальное давление критически падает, ЧСС свыше 140 в мин. с явлениями аритмии. Острая дыхательная недостаточность III степени, по сути, является преагональной фазой терминального состояния и без своевременных реанимационных мероприятий приводит к быстрому летальному исходу.
Диагностика острой дыхательной недостаточности
Зачастую картина острой дыхательной недостаточности разворачивается столь стремительно, что практически не оставляет времени на проведение расширенной диагностики. В этих случаях врач (пульмонолог, реаниматолог, травматолог и т. д.) быстро оценивает клиническую ситуацию для выяснения возможных причин ОДН. При осмотре пациента важно обратить внимание на проходимость дыхательных путей, частоту и характеристику дыхания, задействованность в акте дыхания вспомогательной мускулатуры, окраску кожных покровов, ЧСС. С целью оценки степени гипоксемии и гиперкапнии в диагностический минимум включается определение газового состава и кислотно-основного состояния крови.
Если состояние пациента позволяет (при ОДН I степени) производится исследование ФВД (пикфлоуметрия, спирометрия). Для выяснения причин острой дыхательной недостаточности важное значение могут иметь данные рентгенографии грудной клетки, бронхоскопии, ЭКГ, общего и биохимического анализа крови, токсикологического исследования мочи и крови.
Неотложная помощь при острой дыхательной недостаточности
Последовательность мероприятий первой помощи определяется причиной острой дыхательной недостаточности, а также ее тяжестью. Общий алгоритм включает обеспечение и поддержание проходимости дыхательных путей, восстановление нарушений легочной вентиляции и перфузии, устранение сопутствующих гемодинамических нарушений.
На первом этапе необходимо осмотреть ротовую полость пациента, извлечь инородные тела (если таковые имеются), произвести аспирацию содержимого из дыхательных путей, устранить западение языка. С целью обеспечения проходимости дыхательных путей может потребоваться наложение трахеостомы, проведение коникотомии или трахеотомии, лечебной бронхоскопии, постурального дренажа. При пневмо- или гемотораксе производится дренирование плевральной полости; при бронхоспазме применяются глюкокортикостероиды и бронходилататоры (системно или ингаляционно). Далее следует незамедлительно обеспечить подачу увлажненного кислорода (с помощью носового катетера, маски, кислородной палатки, гипербарической оксигенации, ИВЛ).
С целью коррекции сопутствующих нарушений, вызванных острой дыхательной недостаточностью, проводится лекарственная терапия: при болевом синдроме назначаются анальгетики; с целью стимуляции дыхания и сердечно-сосудистой деятельности – дыхательные аналептики и сердечные гликозиды; для устранения гиповолемии, интоксикации — инфузионная терапия и т. д.
Прогноз при острой дыхательной недостаточности
Последствия остро развившейся дыхательной недостаточности всегда серьезны. На прогноз оказывает влияние этиология патологического состояния, степень респираторных нарушений, скорость оказания первой помощи, возраст, исходный статус. При стремительно развившихся критических нарушениях наступает смерть в результате остановки дыхания или сердечной деятельности. При менее резкой гипоксемии и гиперкапнии, быстром устранении причины острой дыхательной недостаточности, как правило, наблюдается благоприятный исход. Для исключения повторных эпизодов ОДН необходимо интенсивное лечение фоновой патологии, повлекшей за собой жизнеугрожающие нарушения дыхания.
Источник
