Пневмония осложненная острой дыхательной недостаточностью
Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно – альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
Общие сведения
Пневмония – воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.
Пневмония
Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии – сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) – характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Характеризуется постепенным, малозаметным началом, чаще после перенесенных ОРВИ или острого трахеобронхита. Температура тела фебрильная (38-38,5°С) с суточными колебаниями, кашель сопровождается отхождением слизисто-гнойной мокроты, отмечаются потливость, слабость, при дыхании – боли в грудной клетке на вдохе и при кашле, акроцианоз. При очаговой сливной пневмонии состояние пациента ухудшается: появляются выраженная одышка, цианоз. При аускультации выслушивается жесткое дыхание, выдох удлинен, сухие мелко- и среднепузырчатые хрипы, крепитация над очагом воспаления.
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- острая дыхательная недостаточность
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- гломерулонефрит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины – очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких. Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

КТ ОГК. Участок пневмонической инфильтрации в верхней доле левого легкого.
Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани – 70 %;
- формирование участка локального пневмосклероза – 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
Источник
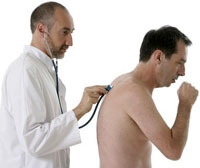
Симптоматика пневмонии достаточно разнообразна. Пациенты жалуются на кашель, температуру, выделение большого количества мокроты, болевые ощущения в груди при осуществлении кашлевого акта.
Однако выделим и другие частые клинические проявления, на которые жалуются пациенты – это различные виды нарушения дыхания, одышка и дыхательная недостаточность, о которых подробнее мы расскажем в нашей статье.
Классификация нарушений дыхательной функции
Здоровый человек совершает 16-18 дыхательных актов в минуту. Нормой может считаться количество дыхательных актов не менее 12 в минуту. Данные акты средней глубины, одинаковые и происходят через одинаковые временные промежутки. Любые отклонения от описанных критериев можно считать патологическими. Теперь подробнее о каждом виде нарушения дыхания.
Брадипноэ
Под этим термином принято понимать уменьшение количества циклов (актов) дыхания менее 12 в минуту. Может наблюдаться при различных патологиях, как дыхательной, сердечно-сосудистой и других систем человеческого организма. Брадипноэ развивается при понижении возбудимости или угнетении дыхательного центра. Именно на это следует обращать внимание при диагностике.
Полезно знать! У людей, активно занимающихся спортом, брадипноэ, как и брадикардия, могут быть физиологическим явлением. Нередко у спортсменов частота пульса 55 ударов и меньше это абсолютная норма, не требующая никаких коррекций. К сожалению, некоторые специалисты, стараются лечить такую особенность.
Тахипноэ
Противоположное предыдущей патологии состояние. При тахипноэ число дыхательных актов превышает отметку 18. Для младенцев этот критерий выше и составляет 40 дыхательных движений в минуту. Для детей первого года жизни нормой считается 25 дыхательных актов. Часто при тахипноэ дыхание становится не только частым, но и поверхностным.
При соматических заболеваниях различных систем организма человека частота дыхания может доходить до 40 циклов в минуту. Однако тахипноэ случается не только при органических заболеваниях. Например, при приступе истерии частота дыхательных движений может достигнуть даже 80 в минуту. Медики такое состояние часто называют дыханием загнанного зверя.
Апноэ
Признаком этого патологического состояния является полная остановка дыхания. Такое состояние может наблюдаться во время сна при некоторых заболеваниях (длится не более 10 секунд), при обструкции дыхательных путей и так далее. В пульмонологических отделениях проводят специальную диагностику (полисомнографию), при помощи которой на мониторе компьютера специалисты отслеживают остановку дыхания во сне. Исследование проводят в ночное время.

Существует такое понятие, как ложное апноэ. Такое может случиться, когда происходит сильное раздражение рецепторов кожи. Например, при вхождении человека в море, когда там ещё очень холодная вода.
Гиперпноэ
В отличие от тахипноэ, при гиперпноэ отмечается частое и глубокое дыхание (усиленная вентиляция легких). Чаще случается при повреждении структур центральной нервной системы (моста и среднего мозга).
Диспноэ
При наличии диспноэ у человека появляется чувство нехватки воздуха, вследствие чего он начинает совершать интенсивные дыхательные движения. Одышка (диспноэ) может появиться и у здорового человека, когда он выполняет интенсивные физические нагрузки (кросс, таскание тяжестей, подъем по лестнице на верхние этажи дома и другие).
Несколько подробнее о таком нарушении дыхания пойдет речь в этой статье ниже.
Периодическое патологическое дыхание
Под данным выражением принято понимать патологию регуляции дыхания, при которой между циклами появляются продолжительные временные промежутки, иногда достигающие нескольких десятков секунд. Патологическое дыхание имеет следующие виды:
- Дыхание Чейна-Стокса – периодическое дыхание. Характеризуется началом в виде поверхностного дыхания. Затем дыхательные движения по глубине постепенно нарастают и достигают максимальной глубины к седьмому вдоху. Затем глубина так же постепенно убывает, как и нарастала. После поверхностных дыхательных движений наступает недолгая пауза. Цикл опять повторяется вновь,
- Дыхание Куссмауля. Характеризуется постоянными ритмичными глубокими дыхательными движениями,
- Дыхание Биота – это патологический вид дыхания, характеризующееся эпизодами глубокого ритмичного дыхания, разделенными длительными (до 30 секунд) паузами.
Для пневмонии характерны любые описанные выше нарушения, в том числе и одышка.
Одышка и ее виды
 Если перевести термин диспноэ с латинского языка, то он будет звучать как «нарушение дыхания», что достаточно четко описывает это состояние.
Если перевести термин диспноэ с латинского языка, то он будет звучать как «нарушение дыхания», что достаточно четко описывает это состояние.
При наличии данного патологического состояния пациенту достаточно тяжело могут даваться либо вдох (инспираторная одышка), либо выдох (экспираторная одышка).
Диспноэ у пациентов с воспалительными заболеваниями легких встречается достаточно часто. Однако оно может не проявляться при развитии пневмонии.
Только при нетипичном течении (пневмонии легкой формы) диспноэ, иногда, имеет место. Следовательно, во время диагностики следует обращать внимание и на другие критерии нарушения дыхания. Нужно понимать, что каждый человек индивидуален, как и развитие у него различных заболеваний.
Важно! Одышка является симптомом множества серьезных заболеваний и патологических состояний, поэтому при ее появлении следует обязательно обратиться к терапевту или пульмонологу для правильной дифференциальной диагностики и назначения адекватной терапии.
Кроме разделения на инспираторную и экспираторную одышку, существуют иные ее разновидности:
- Гипокемическая одышка. Причина возникновения – пониженное содержание кислорода в крови пациента. Вентиляционная функция при этом не страдает.
- Гиперканическая одышка. При данном типе диспноэ происходит нарушение вентиляции и, как следствие, патология наполнения кислородом крови. В соответствии с таковым механизмом нарушений гиперканическая одышка именуется также вентиляционной.
- Смешанная одышка. Является самой опасной, так как совмещает в себе симптомы и нарушения двух выше описанных патологий.
Во время активного воспалительного процесса в альвеолах легких одышка может иметь несколько степеней тяжести:
- Нулевая степень тяжести. На данной стадии развития диспноэтическое расстройство возникает лишь после активной физической нагрузки или быстрого подъема по лестнице (выше 5-6 этажа). Является нормальной.
- Первая степень тяжести. Для появления одышки нужно приложить уже меньше усилий. Например, при подъеме по лестнице на 4 этаж.
- вторая степень тяжести. Больному становится тяжело быстро передвигаться. Ему нужно делать небольшие перерывы в своем передвижении. Также пациенту сложно подняться по лестнице уже на 2-3 этаж в нормальном темпе без остановки.
- Третья степень тяжести. Считается тяжелой. Пациенту сложно ходить даже с обычной повседневной скоростью. Одышка возникает уже при прохождении первого лестничного пролета.
- Четвертая степень тяжести. Самая тяжелая. О движении речь не идет, так как пациент задыхается даже в состоянии полного физического и психического покоя.
Справка. При нулевой степени тяжести диспноэ посещение врача нецелесообразно, так как такое состояние отмечается у всех здоровых людей. А вот при появлении одышки первой степени тяжести и выше следует задуматься о своем здоровье.
Дыхательная недостаточность
Синдром дыхательной недостаточности представляет собой следствие невозможности легких доставлять необходимое количество кислорода в организм. Этот компенсаторный механизм развивается в результате выпадения воспаленного участка легкого из газообмена. Сердце и сосуды неизбежно вовлекаются в процесс, обеспечивая клинику легочно-сердечной недостаточности. В ответ на повышение содержания углекислого газа в крови развивается ацидоз (увеличение кислотно-щелочного баланса в организме). Дыхательный центр в продолговатом мозге реагирует на закисление среды, посылая импульсы к органам и мышцам, работа которых будет направлена на нормализацию газообмена.
Симптомы:
- Начальная стадия. Характерна для пневмонии легкой степени тяжести, когда воспален небольшой участок легких. Учащение дыхания беспокоит при ходьбе, физической нагрузке. Тахикардии нет, цианоз незначительный (вокруг рта).
- Субкомпенсированная стадия. Развивается при долевой, интерстициальной, вирусной пневмонии чаще всего. Одышка в покое, при нагрузках возрастает. Характерны тахикардия, цианоз лица, кончиков пальцев, нарушение сна и беспокойство.
- Декомпенсация. Резкая одышка, выраженная тахикардия, распространенный цианоз, снижение давления, приступы тревоги, судороги, потеря сознания.
- Терминальная стадия. Коматозное состояние, нитевидный пульс, потребность в ИВЛ.
Своевременное лечение не позволяет развиться тяжелой дыхательной недостаточности.
Остаточные явления
В норме после проведения медикаментозного лечения пневмонии (при отсутствии осложнений) расстройство дыхательной функции должно исчезнуть. Однако такое происходит не всегда. Так как не все пневмонии лечатся в стационарных условиях, где за соблюдением всех предписаний лечащего врача следит компетентный медицинский персонал, схема лечения может нарушаться.

Вследствие этого происходит неполное выздоровление. Некоторые альвеолы по-прежнему остаются заполненными патологическим экссудатом или транссудатом. Поэтому в дальнейшем возможно появление такого осложнения, как повторное возникновение очага воспаления в легочной ткани.
Так как жидкая часть все еще скоплена в альвеолах, вентиляция происходит не на всех участках легких, что приводит к повышению концентрации диоксида углерода (углекислого газа) и, соответственно, снижению концентрации кислорода. Нарушение газового состава является благоприятным для размножения бактериальной флоры, что неминуемо ведет к развитию пневмонии, которая снова имеет проявление в виде одышки различной степени выраженности.
Важно! Одышка после излечения пневмонии – очень серьезный симптом. При появлении таковой следует немедленно обратиться за квалифицированной медицинской помощью.
Заключение
В заключение нужно отметить, что одышка при пневмонии – частый симптом. Пренебрегать им не стоит, так как именно он может стать первым «звоночком» развития патологии легких. Также ослабленное дыхание помогает обнаружить недостаточность лечения. Для того, чтобы избавиться от одышки в минимальные сроки и не беспокоиться о рецидиве болезни, необходимо серьезно относится к режиму лечебной терапии, назначенную лечащим врачом.
Загрузка…
Источник
