Пневмония легкой степени тяжести лечение
Cодержание темы “Пневмония : этиология ( причины), классификация, патогенез, диагностика, лечение, прогноз, профилактика при пневмонии.”: Лечение пневмонии легкой и средней степени тяжести:препаратами выбора являются амоксициллин/клавуланат внутривенно по 1,2 г 3 раза в сутки, или ампициллин внутривенно или внутримышечно по 1-2 г 4 раза в сутки, или бензилпенициллин внутривенно по 2 млн ЕД 4-6 раз в сутки, или цефотаксим внутривенно или внутримышечно по 1-2 г 2-3 раза в сутки, или цефтриаксон внутривенно или внутримышечно по 1-2 г 1 раз в сутки цефуроксим внутривенно или внутримышечно по 0,75 г 3 раза в сутки. Альтернативными препаратами могут быть левофлоксацин внутривенно по 0,5 г 1 раз в сутки или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки. Через 3-4 дня лечения по достижении клинического эффекта (нормализация температуры тела, уменьшение выраженности интоксикации и других симптомов заболевания) следует переходить с парентерального на пероральный способ применения этих лекарственных веществ. Продолжительность лечения составляет 7-10 сут. Лечение Пневмонии ( Пн ) тяжелого течения:препаратами выбора является сочетание кларитромицина внутривенно по 0,5 г 2 раза в сутки, или спирамицина по 1,5 млн ME внутривенно 3 раза в сутки, или эритромицина по 0,5-1 г 4 раза в сутки внутрь со следующими антибиотиками: амоксициллин/клавуланат внутривенно по 1-2 г 3 раза в сутки, или цефепим внутривенно по 1-2 г 2 раза в сутки, или цефотаксим внутривенно по 1-2 г 2-3 раза в сутки, или цефтриаксон внутривенно по 1-2 г 1 раз в сутки. Альтернативными лекарственными средствами являются такие препараты, как левофлоксацин внутривенно по 0,5 г 1-2 раза в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или офлоксацин внутривенно по 0,4 г 2 раза в сутки, или ципрофлоксацин внутривенно по 0,2-0,4 г 2 раза в сутки в сочетании с цефотаксимом внутривенно по 1-2 г 2-3 раза в сутки, или цефтриаксоном внутривенно по 1-2 г 1 раз в сутки. Парентерально препараты вводят в течение 7-10 сут, продолжительность лечения составляет 14-21 сут. Лечение внутрибольничной пневмонии.Схемы лечения внутрибольничной Пневмонии ( Пн ) антибактериальными средствами зависят от наличия или отсутствия сопутствующих факторов риска. Длительность применения антибактериальных средств определяется индивидуально. При лечении внутрибольничных (нозокомиальных) Пневмоний ( Пн ) с учетом наиболее частых ее возбудителей (синегнойная палочка, золотистый стафилококк) на первое место выходят цефалоспорины III-IV генерации, устойчивые к действию беталактамаз, фторхинолоны и имипенем. Антибактериальная терапия внутриболъничной Пневмонии ( Пн ), возникшей у пациентов без сопутствующих факторов риска. Препаратами выбора являются амоксициллин/клавуланат внутривенно по 1,2 г 3 раза в сутки, цефотаксим внутривенно или внутримышечно по 1-2 г 2-3 раза в сутки, или цефтриаксон внутривенно или внутримышечно по 1-2 г 1 раз в сутки, цефуроксим внутривенно или внутримышечно по 0,75 г 3 раза в сутки. Альтернативными лекарственными средствами являются левофлоксацин внутривенно по 0,5 г 1 раз в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или сочетание цефепима внутривенно по 1-2 г 2 раза в сутки с амикацином внутривенно по 15-20 мг/кг 1 раз в сутки, или гентамицином внутривенно по 3-5 мг/кг 1 раз в сутки. Антибактериальная терапия внутриболъничной Пневмонии ( Пн ), возникшей у пациентов с сопутствующими факторами риска. Препаратами выбора являются имипенем внутривенно по 0,5 г 3-4 раза в сутки, или цефтазидим внутривенно по 1-2 г 2-3 раза в сутки или цефепим по 1-2 г 2 раза в сутки, или меропенем внутривенно по 0,5 г 3-4 раза в сутки в сочетании с амикаиином внутривенно по 15-20 мг/кг 1 раз в сутки или ванкомицином внутривенно по 1 г 2 раза в сутки. Альтернативными лечебными средствами являются азтреонам внутривенно или внутримышечно по 0,5-2 г 2-3 раза в сутки, или левофлоксацин внутривенно по 0,5 г 1 раз в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или сочетание амикацина внутривенно по 15-20 мг/кг 1 раз в сутки с пиперациллином/тазобактамом внутривенно по 4,5 г 3 раза в сутки или тикарциллином/клавуланатом внутривенно по 3,2 г 3 раза в сутки (вместо амикацина можно использовать гентамицин внутривенно по 3-5 мг/кг 1 раз в сутки). -Читать далее>>>> |
Источник
Легкая степень пневмонии – это та стадия, на которой необходимо выявлять заболевания для быстрого и качественного излечения. Пневмония на ранней стадии еще не успевает расширить площадь поражения и дать осложнения, что позволяет остановить дальнейшее развитие патологии. Конечно, первые признаки пневмонии во многом похожи на другие болезни респираторного типа, что затрудняет раннее диагностирование, но именно выявление поражения в начальной стадии снимает риск перехода болезни в более тяжелую форму.
Сущность патологии
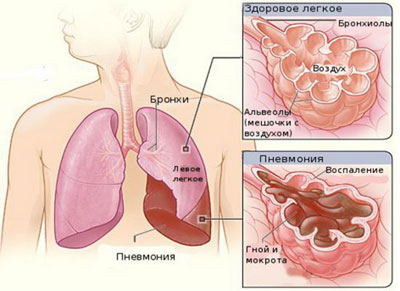
Пневмония представляет собой острое воспаление легких, как правило, инфекционного характера с поражением различных легочных структур. Развиваться болезнь может как первичный процесс, когда воспаление возникает при инфицировании здорового органа, или в виде вторичной реакции на фоне хронических заболеваний органов дыхания. Болезнь может поражать человека в любом возрасте, начиная с самого рождения и заканчивая глубокой старостью.
Инфицирование легких чаще всего происходит через бронхи (бронхогенный путь), но может осуществиться гематогенным и лимфатическим путем. Основные возбудители: грамположительные (пневмококки, стрептококки и стафилококки) и грамотрицательные (гемофильная и кишечная палочка, палочка Фридлендера, протей, легионелла, энтеробактерии) микроорганизмы; микоплазма; вирусы различного типа (гриппа, парагриппа, респираторно-синцитиальные вирусы, аденовирус); патогенные грибки. Бактериальное поражение пневмококками фиксируется почти в 65% случаях болезни, но в детском возрасте более распространено вирусное инфицирование (респираторно-синцитиальный вирус).
Пневмония может развиваться в острой и хронической форме. По охвату органа воспалением отмечается одностороннее и двустороннее поражение. Болезнь может протекать с осложнениями или без них, с нарушением функций различных внутренних органов и без таких дисфункций. По морфологическим признакам патология классифицируется на крупозную, очаговую и интерстициальную пневмонию. Наконец, степень тяжести проявления может быть легкой, средней и тяжелой.

Легкая степень
Легкую степень пневмонии можно констатировать на начальных стадиях зарождения воспалительного процесса. Такая форма патологии имеет отдельные небольшие очаги поражения и чаще всего развивается в альвеолах, на ограниченных участках легочной ткани, в отдельных дольках легкого, т.е. относится к очаговому типу заболевания. Она может развиться как самостоятельная воспалительная реакция или стать следствием некоторых инфекционных болезней (корь, грипп, коклюш).
Развитие болезни в легкой форме характерно на стадии прилива. Эта первая стадия патологии характеризуется началом патогенного процесса: наполнение кровью легочных сосудов и формирование экссудата в альвеолах. Серозный состав экссудата пополняется эритроцитами, лейкоцитами, волокнами фибрина. Зарождается воспалительный отек тканей и гиперемия.
В то же время симптомы заболевания на этой стадии пока еще несут черты неявно выраженной интоксикации организма. Температура тела не превышает 37,7-37,9ºС, обнаруживается небольшая сердечная аритмия в форме тахикардии, но в пределах не более 90 ударов в минуту и при нормальном артериальном давлении. Одышки и проблем с дыханием еще не носят определяющего характера, но на рентгенографических снимках можно выявить небольшие очаги воспалительного процесса.
Любое воспаление легких начинается достаточно остро и резко. Ее течение во многом зависит от вида возбудителя, но общий характер сохраняется. Инкубационный период обычно составляет 20-70 часов, после чего появляются первые симптомы: насморк, кашель, повышение температуры, общая слабость, затрудненное дыхание. При течении болезни в легкой форме, характерной для наличия небольших очагов поражения, первые признаки постепенно сглаживаются и стабилизируются.
Воспалительная реакция переходит в длительный вялотекущий процесс. Мокрота, вначале имеющая слизисто-гнойный вязкий состав, приобретает жидкую консистенцию, но иногда могут наблюдаться небольшие кровяные примеси. Важная диагностическая характеристика выделяющейся мокроты: наличие значительного количества лейкоцитов и макрофагов. Анализ крови указывает на наличие нечетко выраженного нейтрофильного лейкоцитоза и небольшого повышения СОЭ. Наиболее явный диагностический фактор – наличие очагов на рентгенограмме.

Лечение
Пневмония в легкой форме достаточно просто поддается лечению, но промедление может вызвать обострение болезни или переход в хроническую фазу, что чревато серьезными осложнениями.
Лечение болезни в этой стадии может проводиться в стационаре или в домашних условиях, но с обязательным постельным режимом и карантинной изоляцией. Обязательно обеспечивается усиленный питьевой режим (2,5-3 л жидкости в сутки). Рекомендуется употреблять чай, негазированные щелочные минеральные воды, фруктовый сок. Питание должно быть высококалорийным с высоким содержанием витамина С.
Обязательное лечение базируется на уничтожении инфекционного возбудителя, устранении интоксикации, повышении иммунитета. Применяемые антибиотики и противовоспалительные средства назначаются с учетом конкретного возбудителя, возраста больного и индивидуальной восприимчивости организма. Прием лекарственных препаратов производится строго по назначению врача.
Легкая степень пневмонии является той стадией, когда болезнь имеет хороший прогноз – полное излечение. Важно своевременно выявить заболевание и принять действенные меры по его устранению.
Источник
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
