Пневмония и легочное кровотечение у новорожденных
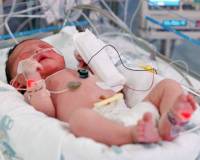
Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
- Главная –
- Заболевания –
- Кровоизлияние в легкие у детей
Кровоизлияние в легкие — это выход крови из сосудов легких и пропитывание ею легочной ткани.Также для новорожденных это одна из тяжелых форм неинфекционных заболеваний легких (пневмопатий), которые проявляются в первые часы или дни жизни.
Симптомы кровоизлияния в легкие у ребенка
- Одышка.
- Кашель – сухой или с выделением кровянистой мокроты (кровохарканье).
- Тяжесть в грудной клетке.
- Учащение частоты сердечных сокращений (сердцебиение).
- Возможна бледность кожных покровов.
Причины кровоизлияния в легкие у ребенка
- Травмы грудной клетки (например, перелом ребер).
- Системные (поражающие многие органы и системы) заболевания неизвестной природы (идиопатический гемосидероз легких, гранулематоз Вегенера, синдром Гудпасчера).
- Нарушение свертываемости крови при длительном и неадекватном приеме антикоагулянтов (препараты, разжижающие кровь).
- Сердечно-сосудистые заболевания (например, тромбоэмболия легочной артерии).
- Инфекционные заболевания, приводящие к разрушению легочной ткани: туберкулез легких, гангрена легкого (гибель участка легочной ткани и ее гнойно-гнилостный распад), абсцесс легкого, бронхоэктатическая болезнь.
- Грибковые и паразитарные поражения легких (например, аспергиллез).
- Опухолевые заболевания (например, рак легкого).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика кровоизлияния в легкие у ребенка
- Анализ жалоб пациента: одышка, кашель, кровохарканье, чувство тяжести в грудной клетке, учащенное сердцебиение.
- Анализ анамнеза заболевания: расспрос о том, как возникло и развивалось заболевание, выявление факторов, способных быть причиной кровоизлияния в легкие (травмы грудной клетки, прием разжижающих кровь препаратов и др.).
- Общий осмотр (осмотр кожных покровов, грудной клетки, выслушивание легких и сердца с помощью фонендоскопа). Возможно выявление бледности кожных покровов, травм грудной клетки (например, перелом ребер). При выслушивании легких с помощью фонендоскопа выявляют ослабление дыхания в легких на стороне поражения, наличие влажных хрипов.
- Общий анализ крови: возможно выявление анемии.
- Общий анализ мокроты (выявление крови в мокроте) и анализ мокроты на флору и чувствительность к антибиотикам.
- Коагулограмма – исследование крови на ее способность к свертыванию.
- Рентгенография органов грудной клетки – позволяет выявить изменения в легких.
- Компьютерная томография (КТ) органов грудной клетки – дает более детальную информацию о характере изменений в легких.
- Бронхоскопия – метод, позволяющий осмотреть дыхательные пути изнутри, определить источник кровотечения и произвести манипуляции по остановке кровотечения.
- Для выявления заболевания, послужившего причиной кровохарканья, пациенту могут быть предложены следующие методы обследования:
- ангиопульмонография – исследование сосудов легких с помощью вводимого в сосуды контрастного вещества (выделяется на снимках при проведении рентгенографии и позволяет определить наличие патологических изменений в сосудах легких);
- биопсия – взятие кусочка легочной ткани для исследования на клеточный состав.
- Возможна также консультация детского пульмонолога, хирурга.
Лечение кровоизлияния в легкие у ребенка
- Кровоостанавливающие препараты.
- Антибиотики – для профилактики присоединения инфекции.
- Отхаркивающие средства – при трудноотделяемой мокроте.
- Кислородотерапия (доставка кислорода с помощью специальных масок, аппаратов).
- Лечение основного заболевания, приведшего к кровоизлиянию в легкие (например, идиопатический гемосидероз легких, синдром Гудпасчера).
- При большом объеме кровоизлияния и тяжелом состоянии пациента может потребоваться оперативное вмешательство (удаление части легкого).
Осложнения и последствия кровоизлияния в легкие у ребенка
Профилактика кровоизлияния в легкие у ребенка
- Своевременное выявление и лечение заболеваний дыхательной, сердечно-сосудистой систем, системных заболеваний (поражающих многие органы).
- Периодический контроль за состоянием свертывающей системы крови при приеме антикоагулянтов (препараты, разжижающие кровь).
- Исключение травм грудной клетки.
- Авторы
Подоляк Анжелика Алексеевна, редактор.
Что делать при кровоизлиянии в легкие?
Источник
Симптомы легочного кровотечения у ребенка
- Выделение при кашле алой крови или ее сгустков из дыхательных путей.
- Часть выделенной крови пенистая.
- Бледность кожных покровов.
- Кожа покрывается холодным липким потом.
- Одышка.
- Учащенное сердцебиение.
- Снижение артериального (кровяного) давления.
- Чувство страха.
- Шум в ушах.
- Головокружение.
- При массивном кровотечении – обморок.
Формы легочного кровотечения у ребенка
Различают кровохарканье и легочное кровотечение.
- Кровохарканье – это выделение (откашливание) из бронхов и легких крови в виде прожилок и примеси крови в мокроте, окрашенных кровью плевков. Объем выделяемой крови не превышает 50 мл в сутки.
- Легочное кровотечение – это истечение алой крови или сгустков из дыхательных путей:
- малое (50-100 мл в сутки);
- среднее (100-500 мл в сутки);
- профузное (массивное) легочное кровотечение (свыше 500 мл крови в сутки).
Причины легочного кровотечения у ребенка
- Инфекционные заболевания, приводящие к разрушению легочной ткани: туберкулез (инфекционное заболевание, вызываемое микобактерией туберкулеза), гангрена легкого (состояние, характеризующееся омертвлением и гнойно-гнилостным распадом легочной ткани), абсцесс легкого, бронхоэктазы.
- Грибковые и паразитарные поражения легких (например, аспергиллез).
- Пневмосклероз.
- Опухолевые заболевания (например, рак легкого).
- Сердечно-сосудистые заболевания (например, тромбоэмболия легочной артерии).
- Травмы грудной клетки (например, перелом ребер).
- Системные (поражающие многие органы и системы) заболевания неизвестной природы (идиопатический гемосидероз легких, гранулематоз Вегенера, синдром Гудпасчера).
- Нарушение свертываемости крови при длительном и неадекватном приеме антикоагулянтов (препараты, разжижающие кровь).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика легочного кровотечения у ребенка
- Легочное кровотечение определяется визуально: истечение алой крови или ее сгустков из дыхательных путей.
- Бронхоскопия – метод, позволяющий осмотреть дыхательные пути изнутри, определить источник кровотечения и произвести манипуляции по остановке кровотечения.
- Для выявления заболевания, послужившего причиной кровохарканья, пациенту могут быть предложены следующие методы обследования:
- общий осмотр (осмотр кожных покровов, грудной клетки, выслушивание легких с помощью фонендоскопа);
- общий анализ крови;
- коагулограмма – исследование крови на ее способность к свертыванию;
- анализ мокроты;
- рентгенография органов грудной клетки;
- компьютерная томография (КТ) органов грудной клетки;
- ангиопульмонография – исследование сосудов легких с помощью вводимого в сосуды контрастного вещества (выделяется на снимках при проведении рентгенографии и позволяет определить наличие патологических изменений в сосудах легких);
- биопсия – взятие кусочка легочной ткани для исследования на клеточный состав.
- Возможна также консультация детского пульмонолога, хирурга.
Лечение легочного кровотечения у ребенка
- Обеспечение больному полусидячего положения с опущенными вниз ногами.
- Удаление крови из дыхательных путей (отсасывание с помощью специальных аппаратов).
- Введение кровоостанавливающих препаратов.
- Лечебная бронхоскопия – метод, позволяющий осмотреть дыхательные пути изнутри, определить источник кровотечения и произвести манипуляции по остановке кровотечения: закупорка кровоточащего сосуда с помощью специальных средств.
- Оперативное лечение – открытая операция на легких с ушиванием кровоточащего сосуда или удалением части легкого.
- При большом объеме потерянной крови – переливание крови и ее компонентов, введение препаратов, восстанавливающих объем циркулирующей крови.
- Антибиотики – для профилактики присоединения инфекции.
- Лечение основного заболевания, приведшего к легочному кровотечению.
Осложнения и последствия легочного кровотечения у ребенка
- Дыхательная недостаточность.
- Асфиксия.
- Присоединение инфекции с развитием пневмонии.
- Анемия – дефицит эритроцитов (красные клетки крови) и гемоглобина (белок, переносящий кислород) в крови.
- При массивном легочном кровотечении возможен летальный исход.
Профилактика легочного кровотечения у ребенка
- Своевременное выявление и лечение заболеваний дыхательной, сердечно-сосудистой систем, системных заболеваний (поражающих многие органы).
- Периодический контроль за состоянием свертывающей системы крови при приеме антикоагулянтов (препараты, разжижающие кровь).
- Избегание травм грудной клетки.
Источник
