Пневмония абсцесс легких эмпиема плевры
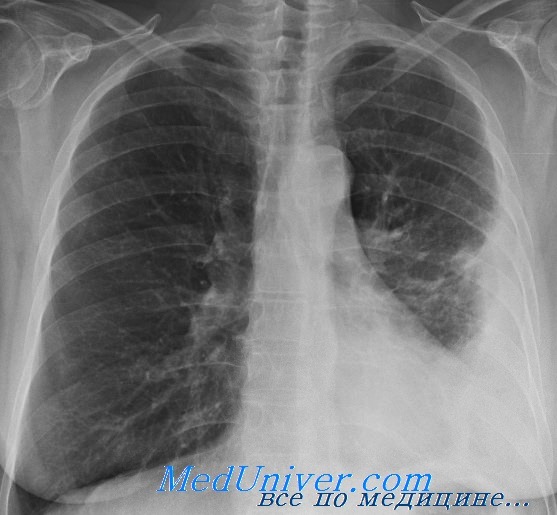
Эмпиема плевры. Причина и диагностика эмпиемы плеврыЭмпиема плевры (гнойный плеврит) — это гнойное воспаление висцерального и париетального листков плевры со скоплением гнойного экссудата в плевральной полости. В зависимости от характера возбудителя эмпиема плевры может быть неспсцифической — стафилококковой, стрептококковой, смешанной и др. и специфической — туберкулезной. Различают первичную н вторичную эмпиемы плевры. Первичная эмпиема возникает в случае проникающего ранения грудной клетки. Вторичная эмпиема развивается в результате перехода гнойного процесса с легкого, грудной стенки, перикарда, средостения, поддиафрагмального пространства. При этом первичным заболеванием обычно являются: пневмония, абсцесс, каверна или нагноившаяся киста в лег ком, распадающаяся опухоль, остеомиелит ребер, перикардит, медиастинит. Реже эмпиема плевры возникает метастатическим путем (гематогенным и лимфогенным) при ангине, остром аппендиците, гематогенном остеомиелите, а также при сепсисе. В клинической практике наиболее часто наблюдаются эмпиемы плевры при пневмонии (парапневмонические), после пневмонии (метапневмонические) и эмпиемы при абсцессах легкого в результате их прорыва в полость плевры или проникновения инфекции лимфогенным путем. Туберкулезная эмпиема является осложнением туберкулеза легких. Переход туберкулезного процесса на плевру возможен контактным, лимфогенным и гематогенным путем. При наличии субплевралыю расположенных каверн или казеозных очагов эмпиема может возникнуть при прорыве каверны или казеозного очага в плевральную полость. Эмпиема плевры является также одним из наиболее тяжелых осложнений различных внутригрудных операций, в первую очередь на легких и пищеводе. По клиническому течению эмпиемы плевры принято подразделять на острые н хронические. Острые эмпиемы развиваются в течение 2—3 мес. При более длительном течении эмпиемы называют хроническими. В случаях острой эмпиемы плевральные листки гиперемированы, инфильтрированы, отечны, мезотелиальный покров исчезает. В полости плевры скапливается гнойный экссудат, на плевре появляются отложения фибрина. В местах соприкосновения париетальной и висцеральной плевры начинают развиваться спайки.
При затянувшемся течении эмпиемы (более 2 мес) в плевре и в толще фибринозных наложений появляются волокна соединительной ткани. Наружные слон висцеральной плевры постепенно уплотняются, становится толще. Затем уплотняется и внутренний слой висцеральной плевры. Образуется панцирь, покрывающий легкое и препятствующий его расправлению. Этот панцирь бывает белесоватого цвети, иногда содержит включения извести. Со стороны полости плевры он обычно покрыт фибрином. Процесс фиброза имеет тенденцию далее распространяться в сторону легкого по междольковым перегородкам, но ходу сосудов и бронхов. Постепенно может развиться так называемый плеврогенный цирроз легкого, степень которого во многом зависит от распространенности, характера и длительности эмпиемы. Аналогичные изменения париетальной плевры вызывают ее утолщение, которое в 2—3 раза превышает утолщение висцеральной плевры. В межреберных мышцах происходят дистрофические и некробиотические изменения. При длительном течении эмпиемы межреберные промежутки суживаются, соответствующая половина грудной стенки постепенно западает. Толщина плевры при хронической эмпиеме неодинакова в различных участках. Самая большая толщина (2—3 см) отмечается в области перехода висцеральной плевры в париетальную и в диафрагмальпых синусах. При туберкулезной эмпиеме поверхность плевральных листков в большинстве случаев покрыта казеозными массами. Сочетание анатомических изменений у больных с хронической эмпиемой плевры приводит к своеобразному синдрому в виде фиброзно-измененных, ригидных плевры, легкого, грудной стенки. Наиболее типичным осложнением эмпиемы плевры бывает прорыв гноя через грудную стенку или бронх с образованием плевро-торакального или плевро-бронхналыюго свища. Клинические проявления острой эмпиемы плевры характеризуются болью в боку, одышкой, подъемом температуры до 38— 39°С. Обычно, как и при других острых нагноительных процессах, вечерняя температура выше утренней на 2—3°С. В крови лейкоцитоз достигает 20-109—30-109/л (20 000 -30 000 в 1 мкл), отмечается сдвиг лейкоцитарной формулы влево. СОЭ увеличивается до 40—60 мм/ч. При физикальном исследовании больного обнаруживают ограничение подвижности соответствующей половины грудной клетки во время дыхания, притупление перкуторного звука в зоне расположении экссудата. Дыхательные шумы бывают резко ослабленными или вообще не прослушиваются. Рентгенологически на стороне эмпиемы определяется интенсивное затемнение, средостение смешается в противоположную здоровую сторорону. При пункции плевральной полости получают гнойную жидкость, в которой при бактериологическом исследовании обнаруживают неспецифическую или специфическую микробную флору. В случаях прорыва в плевральную полость абсцесса легкого или туберкулезной каверны состояние больного может резко ухудшиться. Усиливается кашель, увеличивается количество мокроты. При этом откашливается содержимое плевральной полости, в которой над жидкостью скапливается воздух. Перкуторный звук приобретает коробочный оттенок, дыхание остается ослабленным. Рентгенологически верхняя граница экссудата бывает горизонтальной независимо от положения тела больного, над уровнем жидкости определяется воздушная полость — типичная картина пневмоторакса. В зависимости от степени коллапса легкого различают ограниченный, субтотальный и тотальный пиопневмоторакс. Эвакуация гноя из плевральной полости, как правило, улучшает состояние больных п приводит к расправлению легкого. Ликвидируются явления гнойной интоксикации, температура тела и картина крови нормализуются и может наступить полное выздоровление. Однако у ряда больных, главным образом в случаях поздно начатого н недостаточно активного лечения, острая эмпиема плевры переходит и хроническую. В ее поддержании большую роль играют бронхоплевральные снищи, которые препятствуют расправлению легкого и способствуют постоянному дополнительному инфицированию плевральной полости. – Также рекомендуем “Бронхиальный свищ. Лечение эмпиемы плевры” Оглавление темы “Рак легкого. Гнойные заболевания плевральной полости”: |
Источник
Эмпиема плевры – опасное осложнение первичной патологии легких, при котором в плевральной полости образуется гнойник. В большинстве случаев очаг первичного воспаления находится в легких, однако инфицирование плевральной полости может происходить лимфогенным или гематогенным путем, абсцесс может находиться в костях, молочной железе, перикарде, лимфоузлах средостения.
Заболевание сопровождается компрессией легкого, признаками гнойной интоксикации и требует срочного медицинского вмешательства.
Синонимы: гнойный плеврит, пиоторакс, пиопневмоторакс.

Причины возникновения
Эмпиема – заболевание вторичное, которому предшествуют:
- Пневмония (до 4% случаев).
- Абсцесс легкого (4-11% случаев).
- Гангрена легкого (80-95% случаев).
- Ранения и травмы грудной клетки (6-18% случаев).
- Послеоперационные осложнения (2-28% случаев).
- Маститы.
- Хондриты.
- Остеомиелит костей позвоночника, ребер.
- Онкологические процессы о области грудной клетки.
- Гнойный лимфаденит средостения.
- Медиастинит гнойный.
- Перикардит гнойный.
При исследовании экссудата было выявлено, что возбудителями являются:
- В 20-30% случаев грамотрицательные бактерии.
- В 30-40% случаев грамположительные бактерии, в особенности золотистый стафилококк, пневмококк, стафилококк Pyogenes.
- В остальных случаях флора смешанная.
Классификация
По возбудителю различают эмпиему:
- Специфическую.
- Неспецифическую.
- Смешанную.
По причине возникновения бывает:
- Послеоперационная – после хирургического вмешательства на легких или других органах грудной клетки.
- Посттравматическая – после открытых и закрытых травм.
- Мета- и парапневмоническая – осложнений гнойно-воспалительных процессов в легких.
- Метастатическая – осложнение онкопатологий.
- Контактная – после прорыва гнойников средостения.
- Симпатическая – после прорыва поддиафрагмальных гнойников.
По характеру протекания патологического процесса:
- Неосложненная – без деструкции легочной ткани.
- Осложненная – с деструкцией легочной ткани.
По взаимодействию с внешней средой:
- Открытые – присутствует свищ, из которого содержимое выходит в бронхи, под кожу, в грудную клетку, мышцы и пр.
- Закрытые – ограниченные, нет сообщения с внешней средой.
По расположению:
- Пристеночные.
- Апикальные.
- Базальные.
- Медиастинальные.
- Пристеночные.
По распространенности:
- Отграниченные – экссудат отграничен, воспалительный процесс распространяется на одну стенку плевральной полости.
- Тотальные – процесс охватывает всю плевральную полость, от купола до диафрагмы.
- Диффузные – воспаление распространяется на две и более стенки плевральной полости.
Ранее эмпиема плевры квалифицировалась отечественными учеными только по характеру процесса – на острую (до 2 мес.) и хроническую (свыше 2 мес). Условиями для развития хронической формы является постоянное инфицирование плевральной полости из постоянно присутствующего гнойного очага. Считается, что 2-3 месяцев достаточно, чтобы острая эмпиема перешла в хроническую.
По характеру экссудата бывает:
- Анаэробная эмпиема.
- Гнойная.
- Гнилостная.
По количеству камер:
- Однокамерная.
- Многокамерная.
По клинической картине:
- Со стертой симптоматикой.
- С умеренной интоксикацией.
- С бурной интоксикацией.
- Осложненные.
- Неосложненные.
Патогенез
Для возникновения эмпиемы плевры необходимы три условия:
- Присутствие жидкости в плевральной полости, что обусловлено течением первичного патологического процесса.
- Проникновение в полость патогенной бактериальной флоры и развитие острого гнойного воспаления.
- Отсутствие условий для ликвидации гнойника (прорыва его и выхода содержимого).
В настоящее время различают три стадии течения заболевания:
- Серозная или экссудативная. В результате распространения воспаления на плевру, ее париетальный и висцеральный листки образуется серозный экссудат, который скапливается в плевральной полости.
- Фиброзно-гнойная. В жидкостное содержимое проникают болезнетворные бактерии и начинают там размножаться. Экссудат становится гнойным, мутнеет, в нем содержится большое количество бактерий, палочкоядерных лейкоцитов, детрита. Вырабатываются особые клетки фибробласты, которые объединяются в фибриновые волокна. На поверхности висцеральной и париетальной плевры оседает фибринозная пленка, которая образует сращения (спайки). На начальном этапе они рыхлые, а со временем становятся плотными. Они отграничивают гной, не давая ему распространяться, осумковывают его. Сам же гной густеет и ему практически невозможно рассосаться.
- Организации. Это завершающий этап, на котором образуются шварты (осень плотные фибринозные сращения). Легкое перестает нормально двигаться, оно как бы «замуровывается» и перестает функционировать. Возможно развитие цирроза легкого.
Симптоматика
Начало заболевание постепенное и стертое и не всегда можно его определить. Оно маскируется первичным инфекционным процессом. Пациенты наблюдают вспышки лихорадки и озноба. На этом фоне возникает кашель с мокротой, одышка. Больной испытывает слабость, потливость, теряет аппетит. Может быть боль в боку, которая усиливается при кашле, дыхании, движениях. Выраженной дыхательной недостаточности нет. Если гнойник прорывается в бронх, то кашель становится влажным с обильным отхождением зловонной гнойной мокроты.
С нарастанием симптоматики и развитием процесса температура повышается до более высоких цифр, боль становится резкой и сильной, одышка и кашель нарастает. Может развиться состояние плевральный шок с тахикардией, обильным липким потом, бледностью.
Если течение бурное, то интоксикация имеет яркие проявление с вовлечением в процесс сердца, печени и почек. Если на данном этапе не предпринять адекватного лечения, то развиваются нарушения в работе внутренних органов септического характера. Нарушается водно-электролитный обмен, теряется мышечная масса, вплоть до истощения.
При осмотре также отмечается западение грудной клетки, ограничение участия пораженной стороны в акте дыхания. Перкуторный звук слабый, дыхание ослаблено, не прослушивается в области пиоторакса.

Диагностика
Бурно развивающуюся эмпиему плевры можно заподозрить по проявлениям, но для подтверждения диагноза и определения типа надо проведение лабораторных и инструментальных исследований.
Информативной будет рентгенография или КТ. На ней определяется интенсивное однородное затемнение до верхней косой линии, тотальное снижение прозрачности легочного поля, смещение средостения в здоровую сторону. Хорошо просматривается граница жидкости – четкая горизонтальная линия на снимке. Если есть свищ в бронх, то может просматриваться наличие воздуха.
КТ более информативна для определения размеров и локализации воспаления, особенно если она проводится с контрастным веществом.
Хорошие результаты при эмпиеме дает УЗИ плевральной полости, которое определяет расположение гнойника, объем и позволяет точно определить место плевральной пункции.
Обязательными являются исследования:
- Общий и биохимический анализ крови.
- Общий анализ мочи.
- Плевральная пункция для проведения клинического и цитологического исследования экссудата.
- Бакпосев для определения чувствительности флоры.
- Микробиологическое исследование мокроты.
- ЭКГ.
- ЭФГС.
Для определения степени дыхательной недостаточности рекомендуется провести спирографию или спирометрию.
Лечение
Главной задачей врачебной помощи является опорожнение гнойника и очищение плевральной полости. Это позволит снизить проявления интоксикации, восстановить функционирование легких. Для этого применяют различные виды дренажей, лучше, если они будут с электроотсосом. Возможна установка дренажа Бюлау. Также дренирование и опорожнение полости сочетается с введение в нее асептических растворов, антибиотиков, фибрино- и протеолитических препаратов. Если эмпиема многокамерная, то необходимо установить несколько дренажей, отдельно в каждую полость.
Если такая терапия не приводит к полноценному рассасыванию спаек, то проводят торакоскопию – оперативное вмешательство, во время которого разрушают сращения и очищают листки плевры, проводят санацию плевральной полости. Если затронуто легкое, то проводят его резекцию. Если эмпиема осумкованная, то проводят ее удаление.
Так как интоксикация нарушает состояние организма, водно-электролитный баланс, то показана массивная инфузионная терапия и парентеральное питание (аминокислотные смеси, глюкоза, жировые эмульсии, эритроцитарные растворы, протеин).
Показана антибиотикотерапия, которая эффективна на начальной стадии. Выбирают препараты цефаллоспоринового ряда последнего поколения, которые вводят внутривенно, потом показан метронидазол. Важно провести анализ чувствительности к этим препаратам. Эффективность лечения антибиотиками снижается по мере перехода эмпиемы в фибринозно-гнойную или стадию организации.
Выздоровление наступало быстрее при использовании иммуномодуляторов и иммуностимуляторов. Показано симптоматическое лечение – жаропонижающие, обезболивающие средства.
Профилактика
Так как заболевание вторичное, то профилактические мероприятия сводятся к адекватному лечению первичной патологии:
- Соблюдение протоколов по лечению пневмоний и гнойно-воспалительных заболеваний легких, адекватная антибиотикотерапия, госпитализация в стационар.
- Своевременная хирургическая помощь при травмах, ранениях, онкопатологиях.
- Полное дренирование плевральной полости и анализ транссудата или экссудата при заболеваниях, которые приводят к скоплению жидкости.
Осложнения
Возможны осложнения:
- Аспирационная пневмония здорового легкого при эмпиеме.
- Флегмона грудной стенки.
- Перикардит и миокардит.
- Остеомиелит.
- Сепсис.
- Тромбоэмболия легочной артерии.
- Легочные кровотечения.
- Пневмоторакс.
Прогноз
Зависит от стадии заболевания и степени вовлечения в процесс легкого. При хронической форме нужно постоянное наблюдение и строгий врачебный контроль с обучением пациента. При наличии деструкции легких, когда объем оперативного вмешательства большой и многоэтапный, прогноз ухудшается.

Автор:
Панина Ирина
Пульмонолог, Аллерголог
Источник
Эмпиема плевры – среди специалистов из области пульмонологии такое заболевание также известно под названием пиоторакс и гнойный плеврит. Патология характеризуется воспалением и скопление больших объёмов гнойного экссудата в плевральной полости. Практически во всех случаях недуг носит вторичный характер, т. е. формируется на фоне острых или хронических процессов, негативно влияющих на лёгкие или бронхи. В некоторых случаях воспаление развивается после травмирования грудной клетки.
Пиоторакс не обладает специфической клинической картиной – она свойственна большому количеству заболеваний, поражающих лёгкие. Наиболее яркими считаются такие симптомы, как стойкое повышение температурных показателей, обильное потоотделение, озноб и одышка.
Поставить правильный диагноз клиницист сможет только после изучения данных инструментальных обследований пациента. Кроме этого, процесс диагностирования также включает в себя лабораторные тесты и ряд манипуляций, выполняемых лично врачом.
Тактика терапии будет диктоваться вариантом течения воспалительного процесса, например, при острой форме на первый план выходят консервативные методики, а при хронической – зачастую обращаются к хирургическому вмешательству.
В международной классификации болезней десятого пересмотра такая патология не имеет отдельного шифра, а относится с категории «другие поражения плевры». Таким образом, код по МКБ-10 будет J94.
Поскольку воспаление с очагом в плевральной полости может быть первичным и вторичным, то и предрасполагающие факторы принято разделять на несколько категорий. Наиболее часто, примерно в 80% ситуаций, патология развивается на фоне протекания иных патологических процессов, к которым можно отнести:
- воспалительное поражение лёгких;
- спонтанный пневмоторакс;
- формирование абсцесса в лёгком;
- онкологию данной области;
- воспаление червеобразного отростка;
- язвенную болезнь ДПК или желудка;
- гангрену лёгкого;
- перитонит и холецистит;
- гнойные процессы в независимости от локализации;
- сепсис и остеомиелит;
- флегмоны и гнойники в печени;
- перикардит и панкреатит;
- медиастинит и туберкулёз;
- разрыв пищевода;
- инфекции органов дыхательной системы;
- перенос болезнетворных бактерий с потоком лимфы или крови из других очагов. Наиболее часто возбудителями болезни выступают грибки, туберкулёзная палочка, пневмококк, стафилококк, стрептококк и анаэробные бактерии.

Эмпиема плевры
Первичная эмпиема плевры в подавляющем большинстве ситуаций развивается из-за:
- раневого или травматического нарушения структурной целостности грудной клетки;
- торакоабдоминальных повреждений грудины;
- перенесённых ранее операций, которые могут стать причиной образования бронхиальных свищей.
Из всего вышеуказанного следует, что пусковыми механизмами болезни выступают снижение сопротивляемости иммунной системы, проникновение воздуха или крови в плевральную полость, а также патогенные микроорганизмы.
Опираясь на вышеуказанные этиологические факторы, принято выделять такие типы недуга:
- парапневмонический;
- послеоперационный;
- посттравматический;
- метапневмонический.
Разделение патологического процесса в зависимости от длительности протекания:
- острая эмпиема плевры – является таковой, если симптоматика сохраняется менее месяца;
- подострая эмпиема плевры – клинические признаки недуга тревожат человека от 1 до 3 месяцев;
- хроническая эмпиема плевры – клиническая картина не угасает более 3 месяцев.
Учитывая характер воспалительного экссудата пиоторакс бывает:
- гнойным;
- гнилостным;
- специфическим;
- смешанным.
Классификация по расположению очага и распространённости воспаления предполагает существование:
- односторонней и двухсторонней эмпиемы плевры;
- тотальной и субтотальной эмпиемы плевры;
- отграниченной эмпиемы плевры, которая, в свою очередь, делится на апикальную или верхушечную, паракостальную или пристеночную, базальную или наддиафрагмальную, междолевую и парамедиастенальную.
По объёмам выделенного гноя различают:
- малую эмпиему – от 200 до 250 миллилитров;
- среднюю эмпиему – от 500 до 1000 миллилитров;
- большую эмпиему – более 1 литра.
Помимо этого, патология бывает:
- закрытой – это означает, что гнойно-воспалительная жидкость не выходит наружу;
- открытой – в таких ситуациях на теле пациента формируются свищи, например, бронхоплевральные, плеврокожные, бронхоплевральнокожные и плевролегочные.
По мере своего прогрессирования эмпиема плевры проходит несколько стадий развития:
- серозную – протекает с формированием серозного выпота в полости плевры. Своевременно начатая терапия способствует полному выздоровлению без развития каких-либо осложнений. В случаях неадекватно подобранных антибактериальных веществ заболевание переходит в следующую форму;
- фиброзно-гнойную – на фоне увеличения численности патогенных бактерий воспалительная жидкость становится мутной, т. е. гнойной. Помимо этого, образуется фиброзный налёт и спайки;
- фиброзной организации – осуществляется формирование плотных плевральных шкварт – они как панцирь покрывают больное лёгкое.
Клиническая картина в остром и хроническом варианте протекания недуга будет несколько отличаться. Например, симптомы эмпиемы плевры в острой форме представлены:
- сильным сухим кашлем, который через некоторое время становится продуктивным, т. е. с выделением мокроты – она может обладать серым, зеленоватым, желтоватым или ржавым оттенком. Нередко мокрота сопровождается зловонным запахом;
- одышкой, возникающей как на фоне физической активности, так и в состоянии покоя;
- повышением температурных показателей;
- болями в грудине, появляющимися на вдохе и выдохе;
- признаками интоксикации организма;
- понижением работоспособности;
- чувством разбитости;
- слабостью и быстрой утомляемостью;
- снижением аппетита;
- синюшностью губ и кончиков пальцев;
- нарушением сердечного ритма.
Примерно в 15% случаев острое течение переходит в хроническое, которое отличается слабым проявлением вышеуказанной симптоматики, но присутствием деформации грудной клетки, сколиоза и головных болей.

Симптомы пиоторакса
Чтобы поставить правильный диагноз необходимо осуществление целого комплекса мероприятий – начиная от физикального осмотра и заканчивая инструментальными процедурами.
Первый этап диагностирования направлен выполнение клиницистом таких манипуляций:
- изучение истории болезни – для поиска патологического фактора, послужившего источником развития воспалительного процесса в плевральной полости;
- сбор и анализ жизненного анамнеза – для установления факта травмирования грудины или перенесённой операции в этой области;
- тщательный осмотр грудной клетки, прослушивание при помощи фонендоскопа с обязательной перкуссией;
- детальный опрос больного – для установления первого времени появления симптоматики и определения степени её выраженности. Такая информация поможет выяснить характер и форму протекания патологии.
Второй шаг диагностирования предполагает проведение таких лабораторных исследований:
- общеклинический анализ крови;
- бактериальный посев воспалительного экссудата;
- биохимия крови;
- бактериоскопия мазка;
- микроскопическое изучение аспирированной жидкости и мокроты;
- общий анализ урины.
Завершающий этап диагностики эмпиемы плевры – это инструментальные процедуры. К ним стоит отнести:
- рентгенографию грудины;
- плеврофистулография – покажет наличие свищей;
- ультрасонография плевральной полости;
- КТ и МРТ лёгких;
- плевральную пункцию.

Плевральная пункция
Подобный недуг следует дифференцировать от:
- воспалительного поражения лёгкого;
- ателектаза и абсцесса лёгкого;
- специфических поражений плевры;
- злокачественных или доброкачественных опухолей лёгких.
Устранение такого заболевания подразумевает проведение как консервативных, так и хирургических терапевтических методик. Неоперабельная тактика терапии включает в себя:
- введение противомикробных средств;
- пероральный приём антибактериальных веществ;
- дезинтоксикационное лечение;
- применение витаминных комплексов;
- переливание белковых препаратов, растворов с глюкозой и электролитов;
- плазмаферез и плазмоцитоферез;
- гемосорбцию и УФО крови;
- дыхательную гимнастику и ЛФК;
- ультразвук;
- лечебный массаж грудной клетки, который может быть вибрационным, перкуторным и классическим.
Консервативная терапия также предусматривает использование народных средств медицины, однако альтернативное лечение должно быть обязательно согласовано и одобрено лечащим врачом. Такой вариант избавления от болезни направлен на приготовление отваров, в состав которых могут входить такие целебные травы и растения:
- анис и солодка;
- алтей и шалфей;
- полевой хвощ и сушеница;
- цветки липы и берёзовые почки;
- мать-и-мачеха и корень девясила.
Помимо этого, народная медицина не запрещает использование:
- напитка из сока луковицы и мёда;
- смеси из мякоти вишен и оливкового масла;
- снадобья из сока алоэ и липового мёда;
- сока чёрной редьки, смешанного с мёдом.
Хирургическое лечение эмпиемы плевры позволяет:
- эвакуировать гнойный экссудат;
- уменьшить интоксикацию;
- расправить лёгкое;
- ликвидировать полости эмпиемы.
Операция может быть проведена несколькими способами:
- лечебной бронхоскопией;
- плеврэктомией с последующей декортикацией больного лёгкого;
- торакостомией – это открытое дренирование;
- интраплевральной торакопластикой;
- закрытием бронхоплеврального свища;
- резекцией лёгкого.

Схема резекции легкого
Врачебное вмешательство наиболее часто применяется при хроническом течении болезни.
Несмотря на то что терапия эмпиемы плевры – это долгий, тяжёлый и сложный процесс, практически всегда удаётся добиться полного выздоровления.
Воспаление плевральных листков может привести к таким последствиям:
- полиорганная недостаточность;
- дистрофические изменения печени, почек и миокарда;
- ТЭЛА;
- формирование тромбов;
- септикопиемия;
- бронхоплевральные свищи;
- амилоидоз.
Для снижения вероятности развития эмпиемы плевры используются общие профилактические мероприятия, среди которых:
- повышение сопротивляемости иммунной системы;
- избегание травмирования и ранения грудной клетки;
- при необходимости осуществления операции на грудине отдавать предпочтение малоинвазивным методикам;
- своевременное обнаружение и комплексное лечение любых инфекционных процессов в организме, а также недугов, которые могут привести к воспалительному поражению плевры;
- регулярное посещение медицинского учреждения для прохождения полного профилактического осмотра.
Прогноз такой болезни зачастую благоприятный – благодаря комплексной терапии удаётся достичь полного выздоровления. Однако стоит отметить, что примерно у 20% пациентов наблюдается возникновение осложнений. Летальность при диагнозе эмпиема плевры составляет 15%.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Источник
