Пневмококковая крупозная пневмония у детей
Что такое Крупозная пневмония у детей –
Крупозная пневмония – это острое инфекционно-аллергическое заболевание, при котором происходит воспалительное поражение легочной ткани, в альвеолах скапливается экссудат, богатый фибрином; заболевание имеет циклическое течение как в плане патоморфологии, так и в плане симптомов.
В последнее время эта болезнь не так часто встречается среди детей, как раньше. Данному заболеванию подвержены в основном дошкольники и школьники. Заболеваемость среди детей от 1 до 3 лет низкая. Бывают случаи заболевания крупозной пневмонией и на первом году жизни.
Что провоцирует / Причины Крупозной пневмонии у детей:
Болезнь провоцируют пневмомокки (разные виды). Они похожи по структуре, но отличается их степень вирулентности и кое-какие из биологических свойств. Распространенный пневмококк IV типа. Крупозную пневмонию у детей также могут спровоцировать патогенные стафилококки, стрептококки, палочка Фридлендера и т.д. Есть вероятность сочетания микробной и вирусной инфекции.
Патогенез (что происходит?) во время Крупозной пневмонии у детей:
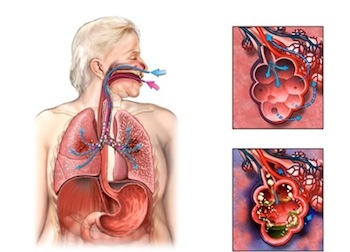 Возбудитель проникает в организм из окружающей среды, что называется экзогенным путем попадания. Организм для развития крупозной пневмонии должен быть предварительно ослаблен. Развитию рассматриваемого заболевания способствуют такие факторы:
Возбудитель проникает в организм из окружающей среды, что называется экзогенным путем попадания. Организм для развития крупозной пневмонии должен быть предварительно ослаблен. Развитию рассматриваемого заболевания способствуют такие факторы:
- вирусная или бактериальная инфекция, которая увеличивает чувствительность организма
- изменение условий питания и быта, которые снижают иммунологическую реактивность организма
- хронические болезни
- переохлаждение
- массивность инфекции
- функциональные нарушения центральной нервной системы
В некоторых случаях возникает аутоинфекционный механизм развития крупозной пневмонии. Если ребенок резко переутомился или сильно охладился, могут начать интенсивно размножаться пневмококки, проникая в нижние отделы дыхательных путей. Предполагают, что возбудитель попадает в бронхи через воздух, распространяется лимфатическими путями.
При крупозной пневмонии есть четыре стадии патоморфологических изменений в легких, которые следуют одна за одной.
Стадия 1
Это стадия прилива. Происходят серьезные сосудистые нарушения, воспалительный отек и гиперемия на пораженном участке ткани легкого. Микроскопические метода показывают капилляры и мелкие артерии, расширенные и переполненные кровью. Полости альвеол заполняются серозным экссудатом с примесью крови и клетками альвеолярного эпителия. Развивается серозное или серозно-геморрагическое воспаление. Длительность данной стадии составляет от 1 до 3 суток.
Стадия 2
Это стадия красного опеченения, длительность которой также от 1 до 3 суток. Далее усиливается диапедез эритроцитов, обогащение экссудата белками с выпадением фибрина. Легкое становится более уплотненным из-за фибринозного выпота, в котором множество нейтрофильных лейкоцитов и эритроцитов. Сдавливаются капилляры, что приводит к нарушению питания ткани легких. Масса фибрина проникает в межальвеолярные перегородки.
Стадия 3
Это стадия серого опеченения, которая длится от 2 до 6 суток. Прекращается диапедез эритроцитов и накопление в экссудате лейкоцитов. Происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг капилляров и мелких вен. Легкое становится серого оттенка.
Стадия 4
Это стадия разрешения, длящаяся от 2 до 5 суток. Лейкоциты начинают выделять протеолитические ферменты, под влиянием которых фибринозный экссудат постепенно разжижается, частично рассасывается или откашливается.
У малышей после стадий прилива и эритроцитарной инфильтрации следует стадия разрешения заболевания. Происходят дегенеративные изменения мышцы сердца, почек, печени при крупозной пневмонии у ребенка. Но изменения ликвидируются, когда малыш выздоравливает.
Симптомы Крупозной пневмонии у детей:
Болезнь имеет циклическое течение, причем как у детей, так и у подростков. Условно заболевание делят на 3 периода: начало, разгар и выздоровление (разрешение). Крупозная пневмония начинается остро, с повышения температуры до 39 – 40 °С. У детей, в отличие от взрослых, редко бывает боль в боку и озноб. В первые дни у малышей может даже не быть кашля.
Характерные симптомы у детей:
- рвота
- бледность кожных покровов
- вздутие живота
- абдоминальные боли, похожие на боли при аппендиците
- учащенное дыхание
- относительно свободные экскурсии живота
- отсутствие ригидности стенки живота
- более или менее выраженное
- отставание при дыхании пораженной стороны грудной клетки
Второй вариант развития заболевания:
- высокая температура
- рвота
- сильная головная боль
- ригидность затылка
- вероятны судороги
Выше перечисленные симптомы напоминают менингит. Но по учащенному дыханию, постепенному ослаблению менингеальных явлений и появлению прочих характерных для пневмонии симптомов эти заболевания можно различить. У детей от 7 до 16 лет болезнь протекает типично. Сначала отмечают высокую температуру, боли в груди, озноб, кашель. Фиксируют поверхностное частое дыхание (30-40 за 1 минуту). Глаза ребенка блестят, на щеке пораженно половины легкого появляется румянец. На ногу и губах выскакивает герпес. Вероятны такие симптомы: возбуждение или заторможенность, галлюцинации, бред.
С первых дней крупозной пневмонии у детей в дыхательном акте участвуют вспомогательные мышцы грудной клетки, ребенок раздувает крылья носа при дыхании. Дальше при дыхании ребенок стонет и охает, кашель вызывает болезненные ощущения. Ребенок лежит в кровати на больном боку.
Врачи определяют в начале болезни усиление голосового дрожания на пораженной стороне. При выслушивании дыхание ослабленное. Чем дальше, тем более тяжелым становится состояние ребенка. Температура сохраняет высокие значения, но в редких случаях может быть интермиттирующей. В разгаре заболевания одышка становится всё больше, в постели ребенок располагается полусидя, наблюдают цианоз лица, губ, рук, ног, а также одутловатость. Характерны для разгара крупозной пневмонии у детей и такие симптомы как сухость языка и губ, откашливание вязкой стекловидной мокроты, которая имеет примесь крови (соответственно – «ржавый» оттенок). Постепенно прекращается боль в грудной клетке. Пульс ребенка достигает 120-140 ударов в минуту, наполнение слабое. Сниженное артериальное давление, увеличение печени, вздутие живота также характерны для разгара заболевания.
Исследования крови на пике болезни показывают лейкоцитоз со сдвигом формулы влево, повышение СОЭ, количества глобулинов, фибриногена. Уменьшается диурез, повышается относительная плотность мочи. Меняется газовый состав крови. На пятые-девятые сутки или даже ранее температура возвращается в норму, начинается период выздоровления. Изменения в легких исчезают довольно быстро, как и одышка. Мокрота отделяется легче. Подсыхают герпетические высыпания, на их месте образуются корочки. Хрипы более звучные.
Атипичные формы крупозной пневмонии:
- абортивная (начинается остро, болезнь длится 2-3 суток)
- центральная (воспаление происходит в глубоких отделах легкого, потому для диагностики обязательно нужна рентгенограмма)
- ареактивная (бывает при сниженном иммунитете у детей; начало неострое, воспалительные признаки развиваются не сразу. Характерны такие симптомы как общее недомогание, субфебрильная температура. Болезнь протекает вяло)
- массивная (воспалительный процесс быстро распространяется на другие доли легкого)
- тифоподобная (похожа на брюшной тиф, имеет постепенное начало, лихорадка длится долго, наблюдается литическое снижение температуры тела)
- мигрирующая (переход воспаления на соседние участки легкого)
- менингиальная (с самого начала заболевания выражены такие симптомы: судороги, головная боль, рвота, сонливость; есть также менингеальные симптомы. Для диагностики необходима спинномозговая пункция, она выполняет и лечебную функцию)
- аппендикулярная (похожа на аппендицит, встречается чаще при локализации процесса в нижних долях)
Осложнения крупозной пневмонии
Осложнение крупозной пневмонии встречаются крайне редко из-за современных методов лечения. Но всё же вероятны гангрена, абсцесс легкого. При осложнении состояние ребенка ухудшается, температура повышается еще больше, а количество мокроты увеличивается, она становится гнойной. Почти всегда крупозная пневмония сопровождается сухим плевритом с фибринозными наслоениями. Очень редко наблюдается карнификация легкого – прорастание его соединительной тканью и последующее развитие бронхоэктазов.
Диагностика Крупозной пневмонии у детей:
Типичная крупозная пневмония у детей распознается довольно легко по характерным симптомам, описанным выше. При диагностике крупозной пневмонии необходимо исключить очаговую сливную пневмонию, для которой характерны пестрота аускультативных данных и отсутствие цикличности течения. При сегментарной пневмонии у детей нет герпеса на носу и на губах, болезнь не протекает циклически, также отличаются рентгенограммы.
При экссудативном плеврите тупость локализируется над нижними отделами грудной клетки, есть ее характерное очертание верхней границы. При плеврите у ребенка в области тупости дыхание резко ослаблено или вовсе не прослушивается, голосовое дрожание и бронхофония не определяются. Если диагностика усложнена, проводят рентгенографию и пробную пункцию.
Также заболевание отличают от казеозной пневмонии, которая в последнее время довольна редка. Она развивается не резко, нет циклического течения, нет гиперемии лица и герпетических высыпаний на губах. В мокроте при казеозной пневмонии обнаруживаются микобактерии туберкулеза.
Лечение Крупозной пневмонии у детей:
Для лечения крупозной пневмонии у детей применяют комплексное лечение сульфаниламидами и одним из антибиотиков. Эффективен тетрациклин – дозу постепенно снижают, ориентируясь на улучшения состояния больного. Обращают внимание не только на утихание основных симптомов заболевания, но и на восстановление нарушенных функций нервной системы в случаях, протекающих со значительным токсикозом.
Если сравнивать лечение рассматриваемого заболевания у детей антибиотиками и сульфаниламидами, то стоит отметить, что при лечении антибиотиками тяжелых форм крупозной пневмонии быстрее исчезает токсикоз, меньше нарушаются функции сердечнососудистой системы, скорее восстанавливаются нарушенные виды обмена, чем при лечении сульфаниламидами.
Вероятно применение кислородной терапии. При сильных болях в местах локализации поражения применяется УВЧ терапия, иногда горчичники и кварцевое облучение. При разрешении процесса показана диатермия.
Профилактика Крупозной пневмонии у детей:
Нужно воспитывать у ребенка устойчивость организма к возбудителям каких-либо заболеваний. Следует урегулировать расписание ребенка, научить его чередовать труд (учебу) и отдых. Организуйте ребенку рациональное питание, держите в чистоте квартиру, обучите его основам гигиены. Не допускайте резких колебаний температуры, которые могут негативно сказаться на организме малыша.
Научите ребенка дышать через нос, чтобы не раздражать глотку холодным или загрязненным воздухом. При появлении острого катара дыхательных путей требуются энергичные лечебно-профилактические мероприятия, особенно у детей, повторно болевших крупозной или другой пневмонией.
К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крупозной пневмонии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
Что такое Пневмококковая инфекция у детей –
Пневмококковые инфекции — группа бактериальных заболеваний, которые проявляются проявляющихся гнойно-воспалительными изменениями в разных органах и системах, чаще всего проходящих в легких по типу крупозной пневмонии и в ЦНС по типу гнойного менингита.
Заболеванию более других подвержены дети от 6 месяцев до 7 лет, у которых наблюдается дефицит гуморального иммунитета. Заразиться пневмококковой инфекцией можно экзогенным или эндогенным путем. Экзогенный путь заражения «выливается» в крупозную пневмонию. При эндогенном пути заражения формируется септицемия, менингит, гайморит, средний отит, эндокардит, перитонит, перикардит и пр.
Пневмококки постоянно живут в верхних дыхательных путях взрослых и детей, потому их относят к условно-патогенным микроорганизмам. У большинства здоровых детей пневмококки обнаруживают в посевах слизи из ротоглотки. Носители данного возбудителя это в основном дети раннего возраста и пожилые люди. Предполагают, что во время носительства формируется иммунитет – скорее типоспецифический, чем напряженный. Болезнь в этих случаях может развиться, только если резко снизилась иммунная реактивность организма во время тяжелых форм гриппа и ОРВИ, долговременного применения кортикостероидных гормонов, цитостатиков и т. д.
Эпидемии возникают из-за клонов пневмококков с большей вирулентностью и инвазивностью. Они зарождаются при неблагоприятных условиях внешней среды у ослабленных детей. Этому способствует скученность (например, в детских коллективах), холодное время года, повышенная заболеваемость ОРВИ). Инфекцию всегда переносит человек – как больной, так и носитель. Пути передачи пневмококковой инфекции: воздушно-капельный, контактно-бытовой.
Заболеванию подвержены дети с дефицитом типоспецифических антител. Особенно тяжело протекает болезнь у малышей с серповидно-клеточной анемией или дефицитом С3.
Что провоцирует / Причины Пневмококковой инфекции у детей:
Изначальное название пневмококков – Diphcoccus pneumoniae. На сегодня возбудитель переименован на Streptococcus pneumonia и отнесен к семейству Streptococcaceae, роду Streptococcus.
Пневмококки представляют собой грамположительные овальные или сферические кокки, размер которых от 0,5 до 1,25 мкм. Располагаются они попарно, иногда – короткими цепочками. Ранее кокки назывались ланцетовидными диплококками за свою форму ланцета (дистальный конец каждой пары заостренный). Пневмококки имеют хорошо организованную капсулу. Выделяют более 85 сероваров пневмококков по полисахаридному составу капсулы.
Пневмококки имеют капсульные антигены, а также соматические, которых насчитывается три. Разрушение пневмококков сопровождается высвобождением эндотоксина. Во внешней среде пневмококки устойчивы. Могут сохраняться 1-2 месяца в высушенной мокроте, а на зараженных пеленках около 1-2 недель. Мгновенно погибают при кипячении. Около 10 минут могут жить при температуре среды 50-60 ˚С. Пневмококки имеют высокую чувствительность к распространенным дезинфицирующим средствам.

Патогенез (что происходит?) во время Пневмококковой инфекции у детей:
Пневмококки способны «атаковать» любые органы, но наиболее часто они поражают легкие и дыхательные пути ребенка. В бронхах кокки нарушают функции реснитчатого эпителия и меняют химический состав и реологические свойства бронхиального секрета. В бронхолегочной системе возникает очаг воспаления как результат взаимодействия микро- и макроорганизма. Это приводит к пневмонии, бронхиту, плевриту и пр.
По лимфе и крови пневмококки распространяются из первичного очага поражения, что приводит к пролонгированной бактериемии. Она может проходить без симптомов или как инфекционно-токсический синдром. Если организм ребенка ослаблен, пневмококки могут преодолеть гематоэнцефалический барьер и вызвать менингит/ менингоэнцефалит.
Распространение инфекции контактным бронхогенным путем может привести к гнойному плевриту, среднему отиту, гаймориту, перикардиту, мастоидиту, эпидуральному абсцессу, эмпитеме. Пневмококковая бактериемия в некоторых случаях может привести к гнойному артриту, остеомиелиту, абсцессу мозга.
Тяжелые формы пневмококковой инфекции свойственны в основном грудничкам. Тяжесть болезни зависит от вирулентности возбудителя и от реактивности макроорганизма. Болезнь проходит особенно тяжело в случае массивной бактериемии. В тяжелых случаях пневмококкые заболевания сопровождаются развитием реологических и гемодинамических нарушений вплоть до возникновения острой надпочечниковой недостаточности, диссеминированного внутрисосудистого свертывания крови, отека и набухания вещества мозга.
Симптомы Пневмококковой инфекции у детей:
Пневмококковую инфекцию у детей классифицируют по критерию очага поражения. Выделяют такие виды:
- крупозная пневмония
- средний отит
- пневмококковый менингит
- эндокардит
- остеомиелит
- перитонит.
Такая форма как крупозная пневмония представляет собой острое воспаление легких с быстрым вовлечением в процесс доли легкого и прилегающего участка плевры. Болезни подвержены в основном дети школьного возраста и подростки. Крайне редко случается крупозная пневмония у грудничков. Морфологические изменения при данном заболевании происходят по стадиям. Патологический процесс, как правило, начинается в задних и заднебоковых отделах правого легкого в виде небольшого фокуса воспалительного отека, который быстро увеличивается, формируя фазу гиперемии и серозной экссудации (стадия прилива) с размножением в экссудате пневмококков. Далее наступает фаза миграции лейкоцитов и выпадения фибрина (стадия гепатизации) с последующим постепенным рассасыванием элементов экссудата — лейкоцитов и фибрина на стадии разрешения.
Крупозная пневмония у детей начинается остро с таких симптомов как озноб и боли в боку, которые становятся сильнее при глубоких вдохах, сухой кашель, слабость, головная боль, повышенная температура (доходит до 39 – 40 °С), разбитость, возбужденность, в некоторых случаях бредовые состояния.
Вскоре появляются такие симптомы:
- гиперемия щек;
- короткий болезненный кашель с выделением небольшого количества вязкой стекловидной мокроты;
- учащенное поверхностное дыхание;
- раздувание крыльев носа;
- герпетические высыпания на крыльях носа;
- герпетические высыпания на губах;
- цианоз губ (в некоторых случаях);
- цианоз кончиков пальцев (в некоторых случаях).
Наблюдается отставание грудной клетки при дыхании на стороне поражения. Если процесс локализирован в нижней доле правого легкого, болит не только грудная клетка, но и живот, потому есть шанс спутать крупозную пневмонию у детей с болезнями брюшной полости, такими как перитонит, аппендицит, панкреатит и прочие. У детей может отмечаться частый жидкий стул, повторная рвота, вздутие живота. Эти симптомы также могут указывать на острую кишечную инфекцию, что утрудняет диагностический процесс.
Когда процесс локализирован в верхней доле правого легкого, могут возникнуть такие менингеальные симптомы как судороги, ригидность мышц затылка, резкая головная боль, частая рвота и проч. В тяжелых состояниях возможен бред.
Изменения в легких претерпевают весьма характерное развитие. В типичных случаях в первые сутки на пораженной стороне отмечают отметить тимианический оттенок перкуторного звука, потом всего за несколько часов звук становится притупленным. Под конец первых суток заболевания на высоте вдоха выслушивают крепитацию и мелкопузырчатые влажные или сухие хрипы.
Пик крупозной пневмонии приходится на 2-3-й день от начала заболевания. На пике притупление в зоне поражения становится резко выраженным и над очагом поражения начинает выслушиваться бронхиальное дыхание, иногда шум трения плевры, голосовое дрожание и бронхофония. При этом кашель становится сильнее, более влажным и болезненным. Мокрота в некоторых случаях становится красновато-коричневого оттенка. Одышка нарастает, а цианоз губ и лица усиливается.
Анализ крови на пике болезни показывает нейтрофильный лейкоцитоз, увеличение содержания палочкоядерных до 10— 30%, может быть сдвиг формулы до юных и миелоцитов. В частых случаях выявляется токсическая зернистость нейтрофилов, типичны анэозинофилия, умеренный моноцитоз, повышение СОЭ.
Болезнь выходит на стадию разрешения на 5-7-е сутки заболевания. Ослабевают симптомы интоксикации, температура тела приходит в норму. Ослабевает бронхиальное дыхание в легких, «сходят на нет» голосовое дрожание и бронхофония. Когда рассасывается экссудат, бронхиальное дыхание становится жестким, позже везикулярным. Укороченный перкуторный звук исчезает.
Рентген показывает основные стадии развития крупозной пневмонии. На стадии прилива видно небольшое прозрачности в зоне пораженного участка, усиление легочного рисунка из-за полнокровия сосудов. Стадия гепатизации отмечается выраженным понижением прозрачности участка пораженного легкого, картина похожа на ателектаз (спадение доли легкого). На стадии разрешения ренгенограмма показывает медленное восстановление прозрачности пораженного участка легкого. В некоторых случаях бывает жидкость в плевральной полости, что называется плевропневмонией. Болезнь длится в общем примерно 3-4 недели (зависит от каждого индивидуального случая). Лихорадочный период (повышенная температура) длится от 7 до 10 суток. Структура и функции легких полностью восстанавливаются спустя 1-1,5 месяца.
Пневмококковый менингит является самой тяжелой формой гнойного менингита у детей. Болезнь характерна для детей от 6 до 12-ти месяцев. До 5-ти месяцев жизни это заболевание встречается крайне редко. У детей старшего возраста пневмококковый менингит обычно возникает после травмы черепа или хронических заболеваний придаточных пазух носа, а также болезнь характерна для детей с нарушениями иммунитета (как врожденными, так и приобретенными). В группе риска – дети с онкологическими заболеваниями или серповидно-клеточной анемией. Поражение мозговых оболочек – вторичное явление, сначала следуют другие проявления инфекции, вызванной пневмококками.
Пневмококковый менингит, как правило, имеет острое начало, температура тела сильно повышена. Но если ребенок ослаблен, температура может достигать субфебрильных значений, а в редких случаях остается в норме. У детей проявляется беспокойство, они срыгивают и кричат. Среди первых симптомов часто отмечают тремор, судороги, выбухание большого родничка, гиперестезию, а в тяжелых случаях и потерю сознания. Менингеальный синдром неярко выраженный и часто неполный. В большинстве случаев болезнь начинается сразу как менингоэнцефалит. В таких случаях с первых суток отмечают нарушение сознания, судороги, тремор конечностей, резкое психомоторное возбуждение, что переходит в сопор и кому.
Спинномозговая жидкость гонойная, мутная, зеленовато-серого оттенка. Отстаивание приводит к выпадению осадка. В жидкости наблюдается нейтрофильный плеоцитоз, высокое содержание белка, пониженное количество сахара и хлоридов.
Анализ крови показывает лейкоцитоз с резким сдвигом влево, моноцитоз, анэозинофилию. Вероятная также умеренная анемия. СОЭ выше нормы.
Пневмококки в ряде случаев выступают возбудителями гнойного артрита, среднего отита, перикардита, остеомиелита, первичного перитонита, эндокардита и пр. Эти болезни могут быть как самостоятельными, так и возникают на фоне пневмонии, трахеита, бронхита. Они характерны в основном для детей раннего возраста. По симптоматике они неотличимы от болезней, вызванных иными гноеродными бактериями.
Диагностика Пневмококковой инфекции у детей:
Диагностика пневмококковой инфекции у детей требует выделения возбудителя из очага поражения или крови больного ребенка. При подозрении на крупозную пневмонию берут мокроту для исследования. При подозрении на сепсис для анализов используют кровь, а при подозрении на другие болезни пневмококковой природы берут воспалительный экссудат или гнойное отделяемое.
Патологический материал отправляют на микроскопическое исследование. Основанием для предварительной диагностики выступает обнаружение грамположительпых диплококков ланцетовидной формы, окруженных капсулой. Далее устанавливают принадлежность обнаруженных кокков к пневмококкам с помощью комбинированных типоспецифических сывороток, содержащих в высоких титрах антитела ко всем серотипам пневмококка. В первые несколько суток от начала пневмококкового менингита есть шанс найти возбудитель в спинномозговой жидкости. В ней он может располагаться внеклеточно или внутриклеточно. Чтобы выделить чистую культуру, делают посев исследуемого материала на кровяной, асцитический или сывороточный агар.
Пневмококк на питательных средах дает рост мелких прозрачных колоний. Чтобы выделить чистую культуру, в некоторых случаях применяют биологическую пробу. Для этой цели заражают белых мышей внутрибрюшинно исследуемым материалом. Если в материале есть патогенные пневмококки, мыши погибают через сутки-двое.
Лечение Пневмококковой инфекции у детей:
Лечение пневмококковой инфекции должно быть комплексным. Выраженные формы требуют лечения антибиотиками.
Легкие и среднетяжелые формы (такие как бронхит, назофарингит и отит) можно лечить фепоксиметилпенициллином (вепикомбином). Доза 50000—100000 ЕД на 1 кг тела в сутки, разделенная на 4 приема (принимают внутрь). Или назначается пенициллин в аналогичной дозе, 3 раза в сутки, вводится внутримышечно. Курс – от 5 до 7 дней. Другой вариант – назначается азитромицин (сумамед) из расчета 10 мг/кг в день, курс 3 суток.
Больных крупозной пневмонией или менингитом лечат цефалоспориновым антибиотиком 3-го и 4-го поколения. В ходе антибиотикотерапии рекомендуется проверять чувствительность выделенных пневмококков к назначенному препарату и при необходимости его заменять. В последние годы часто выделяют штаммы пневмококков, которые устойчивы ко многим антибиотикам.
Тяжелые формы пневмококковой инфекции лечат не только антибиотиками, но и инфузионной, патогенетической, общеукрепляющей и симптоматической терапией по принципам, аналогичным таковым при иных инфекционных заболеваниях.
При пневмококковом менингите летальные исходы составляют 10-20%. При других формах болезни летальные исходы случаются редко. Смертью болезнь может кончиться у детей с врожденным или приобретенным иммунодефицитом, длительно леченных иммуносупрессивными препаратами, у детей с врожденными уродствами.
Профилактика Пневмококковой инфекции у детей:
Профилактика пневмококковой инфекции проводится поливалентной полисахаридной вакциной «ПНЕВМО 23», которая производится во Франции фирмой Санофи Пастер. Она представляет собой смесь очищенных капсульных полисахаридов 23 наиболее часто встречающихся серотипов пневмококка.
Ее вводят детям от 2-х лет из группы риска по пневмококковой инфекции: детям с асготенией, иммунодефицитами, хронической патологией почек, серповидно-клеточной анемией, хронической патологией сердца. Вакцина вводится единоразово подкожно или внутримышечно, доза составляет 0,5 мл. Эта вакцина редко вызывает побочные реакции, обладает высокой иммуногенностыо. После вакцинации антитела в крови сохраняются до 5-ти лет. Противопоказанием к введению пневмококковой вакцины является гиперчувствительность к составным компонентам вакцины.
Детям с иммунодефицитным состоянием в случае контакта с больным пневмококковой инфекцией можно вводить гамма-глобулин по 0,2 мл/кг внутримышечно.
К каким докторам следует обращаться если у Вас Пневмококковая инфекция у детей:
Инфекционист
Невролог
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пневмококковой инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
