Пластика кистей рук при ожоге

Кисть играет исключительно важную роль во всех трудовых процессах. Нарушение функции кисти или ее утрата приводит к потере трудоспособности, большому материальному ущербу и психическим расстройствам. В структуре травматизма удельный вес термической травмы кисти довольно значителен, он составляет от 10 до 22,2% [Орлик В. А., 1952; Михайлова М. И., 1972; Хаавель А. А., 1978]. При ожогах опорно-двигательного аппарата деформации кисти наблюдаются в 32 — 40% случаев [Парин Б. В., 1946; Ахундов А. А., 1963] и занимают первое место как по частоте, так и по значимости.
В результате термической травмы кисти до 20% пострадавших становятся полностью или частично нетрудоспособными. При современном лечении ожогов кисти часто не удается избежать развития Рубцовых деформаций, которые наблюдаются в 15 — 80% [Казанцева Н. Д., 1964; Повстяной Н. Е., 1973]. Даже при условии превентивного восстановления кожных покровов в 35 — 40% случаев образуются рубцовые деформации кисти, требующие восстановительно-реконструктивного лечения [Колесников И. С, Арьев Т. Я., 1960].
Также при поверхностном ожоге кисти может развиться контрактура, связанная с ростом толстых келоидных рубцов, поражением поверхностно-расположенных пястно-фаланговых и межфаланговых суставов и сухожилий.
При глубоких ожогах возникают неблагоприятные условия, усугубляющие развитие отека, фиброза и инфекции. Все это в сочетании с длительным обездвиживанием приводит к ретракции, сморщиванию, рубцовому перерождению окружающих суставы мягких тканей, а также сухожилий, связок и капсулы суставов.
Сложный симптомокомплекс поражения кисти обусловил появление множества классификаций ее деформаций. Наибольшее распространение получила классификация Б. В. Парина (1944). Согласно этой классификации различают контрактуры: а) по расположению рубцов — тыльные, ладонные, циркулярные, межпальцевые; б) по функциональ-_ ному признаку — сгибательные, разгибательные, приводящие; в) по анатомическому признаку — контрактуры лучезапястного сустава, пястно-фаланговых суставов, межфаланговых суставов и комбинированные.
Эта классификация не включает все послеожоговые деформации кисти, поскольку существует целый ряд еще других самостоятельных форм: сгибательно-разгибательные, сгибательно-приводящие контрактуры I пальца, кисти-культи. Все это может быть также в сочетании с синдактилиями разной степени, с изъязвляющимися и келоидными рубцами. Тяжесть и характер контрактуры кисти во многом зависят от того, есть ли первичное или вторичное поражение связочного или костно-суставного аппарата.
В зависимости от того, какие ткани и факторы участвуют в ограничении движений кисти и лучезапястного сустава, различают следующие контрактуры: а) кожно-рубцовые, возникающие при рубцовом изменении кожи, подкожной жировой клетчатки и фасции; б) миогенные, образующиеся при рубцовом перерождении или вторичном укорочении мышц; в) сухожильные, развивающиеся вследствие полного повреждения или сращения сухожилий с окружающими тканями, а также при их вторичном укорочении; г) нейрогенные, возникающие при повреждении нервов; д) артрогенные, образующиеся вследствие первичного поражения суставов или сморщивания их капсулы, вторичного укорочения связок, оссификации параартикулярных тканей; е) костно-суставные, развивающиеся при первичном поражении костей или вторично в результате изменений окружающих тканей.
Кроме того, принято различать 4 степени выраженности контрактур по Б. В. Ларину:
I степень — рубцовые контрактуры кисти с незначительным ограничением движений в пястно-фаланговых, межфаланговых или лучезапястном суставах. Трудоспособность сохранена полностью.
II степень — ограничение движений до 50° в пястно-фаланговых или межфаланговых суставах, до 30 — 40° — в лучезапястном суставе. Функция кисти нарушена, захват мелких предметов и выполнение сложных рабочих движений невозможны. Трудоспособность ограничена. Показана операция.
III степень — значительное ограничение (менее 60°) движений в пястно-фаланговых или межфаланговых суставах, которые находятся в положении ладонного сгибания или тыльного разгибания; ограничение движений (менее 50°) в лучезапястном суставе. Функция кисти резко нарушена. Больные нетрудоспособны.
IV степень — обширные рубцы, спаянные с подлежащими тканями, полная потеря трудоспособности, невозможность самообслуживания.
Все эти осложнения можно значительно уменьшить, если осуществить ряд профилактических мероприятий. Раннее (не позже 1 мес после травмы) восстановление кожного покрова в области кисти и лучезапястного сустава — первое и необходимое условие профилактики контрактур. Для этого наиболее эффективна ранняя некрэктомия с одновременной или отсроченной на 1—2 сут аутодермопластикой трансплантатами толщиной 0,5 — 0,6 мм. Если по каким-либо причинам раннее иссечение некротических тканей невозможно, то для ускорения подготовки ожоговых ран к пластике необходимо провести этапные механические, химические или ферментативные некрэктомии с таким расчетом, чтобы подготовить рану к пластике в течение 2 нед после ожога. Следует учитывать, что контрактуры кисти можно предупредить только в период до появления гранулирующих ран.
Пересадка кожи на грануляции, появившиеся после спонтанного отторжения ожогового струпа, практически не препятствует формированию контрактуры.
При глубоких обширных ожогах восстановление кожного покрова пластикой гранулирующих ран следует в первую очередь осуществлять в области кистей, лучезапястных суставов, затем предплечий, плеч. При этом в области кисти, лучезапястного сустава проводят контурное закрытие ран кожными трансплантатами толщиной 0,5 мм. Кожу, не закрывающую полностью раневой дефект, укладывают в поперечном направлении в первую очередь в области пястно-фаланговых суставов и межпальцевых промежутков. На пальцах раневые дефекты закрывают единым кожным трансплантатом для каждого из них в отдельности.
При ожогах кисти IV степени может потребоваться итальянская пластика кожно-подкожным лоскутом, выкроенным в области живота, поясницы, противоположном предплечье, плече, соседнем непораженном пальце или других местах в зависимости от локализации и распространенности ожога. Кожная пластика кистей и верхних конечностей, проведенная в ранние сроки, позволяет больному перейти на самообслуживание и улучшает его самочувствие.
Длительная бездеятельность или ограничение физической активности ведут к ослаблению питания мышц, а в дальнейшем к их атрофии, дегенерации и ретракции. Расстройства венозного и лимфатического оттока, особенно при ожогах II и ША степени, возникающие в недеятельной кисти, вызывают ее инфильтрирование серозно-фибринозной жидкостью, из которой формируются межмышечные и внутрисуставные* спайки. Поэтому на весь период лечения ожоговой болезни кисти следует устанавливать в среднефизиологическом положении.
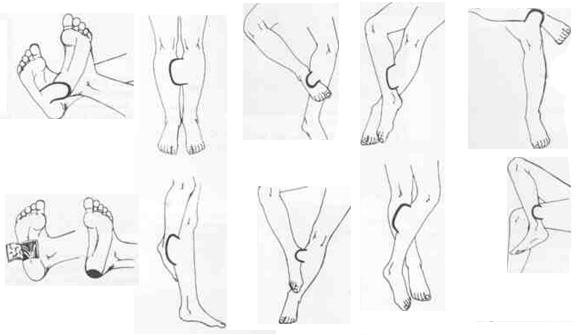
Различают 3 основные системы движений кисти (I пальца, пястнофаланговых и межфаланговых суставов, трехфаланговых пальцев), позволяющих выполнять 6 основных захватов (крючковый, цилиндрический, шаровой, межпальцевой, щипковый, плоскостной). Сгибательная способность пальцев кисти и лучезапястного сустава представлена на рис. 159.

Рис. 159. Способы определения сгибания и разгибания в суставах кисти.
В зависимости от локализации ожога различают определенные виды контрактур. Так, при ожогах тыльной поверхности образуются разгибательные контрактуры в лучезапястном и пястно-фаланговых суставах; причем первые межфаланговые суставы имеют тенденцию к сгибанию, вторые — к разгибанию, а I палец — к приведению и разгибанию.
При ожоге ладонной поверхности развиваются сгибательные контрактуры лучезапястного сустава, II —V пальцев, а I палец имеет тенденцию к сгибанию и приведению. Если глубокие ожоги расположены преимущественно по локтевой или лучевой сторонам кисти, лучезапястного сустава, то возможно развитие лучевой или локтевой девиации кисти. Кроме того, при глубоких ожогах дистальной трети кисти и основных фаланг пальцев возникают межпальцевые сращения (синдактилии), сказывающиеся на функции I пальца.
В связи с этим при глубоких ожогах лучезапястному суставу и кисти необходимо придавать положения с умеренной или значительной гиперкоррекцией в сторону, противоположную возникающей контрактуры. Например, при ожогах тыльной поверхности сгибают пястно-фаланговые суставы под углом от 40 до 70°, первые межфаланговые суставы — под углом 130—140°, вторые — под углом 150—160°. Первый палец максимально отводят (60 — 70°) и противопоставляют II («положение кулака»). При ожогах ладонной поверхности пальцы кисти во всех суставах полностью разгибают. Кроме того, I палец отводят к тылу в плоскость пястных костей. При ожогах одной из сторон лучезапястного сустава, придают положение гиперкоррекции или коррекции на 20 — 30° в сторону, противоположную утрате кожных покровов.
Юденич В.В., Гришкевич В.М.
Опубликовал Константин Моканов
Источник
Реконструктивно-восстановительная хирургия предлагает множество видов операций, способных полностью или частично устранить дефекты вследствие ожогов. Зачастую врачи прибегают к несложным методам кожной пластики, хотя здесь все будет зависеть от параметров ожогового участка, а также его локализации.
Показания к пластике кожи после ожогов или отморожений – в каких случаях необходимы реконструктивно-восстановительные операции?
Рассматриваемый вид хирургической манипуляции может быть назначен в следующих случаях:
- У больного диагностируется ожог 3 или 4 степени. При этом:
- Происходит образование грануляционной ткани, которая имеет ярко-розовую поверхность.
- Воспалительные процессы вокруг раны не наблюдаются, а при смене повязки отсутствует гной и фибринозный налет.
- Существует необходимость в закрытии большого кожного дефекта, что образовался вследствие обморожения.
Пластику кожи не могут проводить при следующих состояниях:
- Серьезные сбои в работе внутренних органов.
- Сахарный диабет.
- Онкозаболевания.
- Инфицирование организма.
- Нарушения, связанные со свертываемостью крови.
- Лучевая терапия. По ее окончанию дату проведения указанной манипуляции необходимо обговаривать с врачом.
Как выбрать оптимальные сроки для выполнения пластических операций после ожогов?
Время проведения рассматриваемого хирургического вмешательства будет определяться параметрами поврежденного участка, а также внешним видом раны:
- Если пораженный участок глубокий, но ограниченный в своих размерах (не более 8% от поверхности тела), реконструктивно-восстановительную операцию проводят в первые дни с момента получения ожога. Пластике в обязательном порядке предшествует некрэктомия – процедура по удалению мертвых тканей. Здесь есть два варианта:
- Кожную пластику осуществляют немедленно после некрэктомии – первичная пластика.
- Пластическую операцию производят через 2-3 дня после удаления мертвых тканей – первично-отсроченная пластика. За этот период успевает образоваться рыхлая соединительная ткань.
- При глубоких и обширных ожоговых ранах сначала проводятся терапевтические мероприятия, благодаря которым рана очищается от отмерших тканей. Сигналом для проведения вторичной пластики является образование грануляционной ткани. Подобный процесс может иметь место через 3-4 недели после ожога. Указанный вид хирургического вмешательства именуют вторичной пластикой. В некоторых случаях на полное очищение ожогового участка может уйти 1-3 месяца. Это связано с большой площадью и глубиной ожога.
Виды реконструктивно-восстановительных операций и ожоговой пластики в комбустиологии
На сегодняшний день существует несколько методик, нацеленных на ликвидацию дефекта, образовавшегося вследствие сильного ожога.
Главным компонентом подобных операций является кожный лоскут.
В зависимости от того, каким именно образом добывают такой лоскут, различают несколько видов реконструктивно-восстановительных манипуляций:
Баллонное растяжение тканей
Необходимый лоскут формируется путем растяжения близлежащего с раной участка кожи.
Подобный эффект достигается, благодаря введению под кожу мизерного силиконового баллона, в который пару раз в неделю на протяжении 1-2 месяцев вливают физиологический раствор.
Увеличение объемов баллона благоприятствует растягиванию кожи и формированию «излишков».
Недостатки:
- Не может использоваться для слишком больших ожоговых участков.
- Процесс растягивания кожи занимает не менее 1 месяца.
Преимущества:
- Эстетичность полученного эффекта. Закрытый лоскутом участок будет идентичен по цвету и иным параметрам с окружающими тканями.
- Отсутствие рубцовых изменений в области взятия лоскута.
Техника кожных лоскутов методом их выкраивания из кожи пациента
В зависимости от типа лоскутов и места их взятия, различают несколько видов реконструктивно-восстановительных операций:
1. Свободная кожная пластика
Наиболее распространенный в наши дни способ хирургического лечения ожогов. Нужный лоскут иссекают на любом участке тела пациента и налаживают на ожоговый участок.
Указанная пластика бывает двух видов:
— Васкуляризированная, когда применяют цельный кожный лоскут, в котором присутствует сосудистая сеть. Благодаря этому, после пересадки возобновляется кровообращение в пораженной зоне.
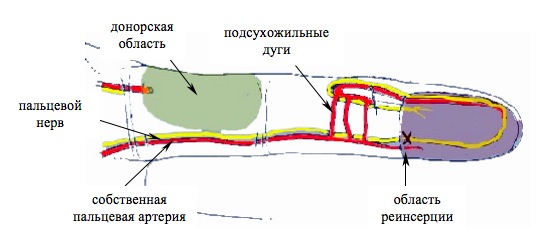
Донорский участок в дальнейшем следует закрывать посредством местных тканей. Этот метод применяется для незначительных по площади ожоговых участков, т.к. сформировать объемный донорский лоскут невозможно.
— Неваскуляризированная, при использовании расщепленного кожного лоскута. Актуальна в тех случаях, когда имеют место быть обширные и глубокие ожоговые раны.
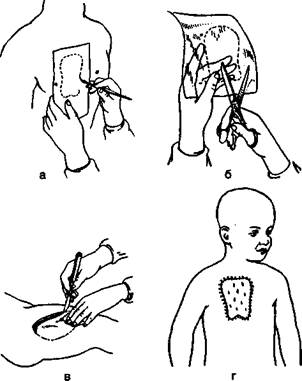
Пластика кожи перфорированным кожным лоскутом: а, б — изготовление шаблона, в — выкраивание лоскута, г — результат пластики
Донорский материал имеет толщину около 0,5 мм и состоит из эпителия и дермы. Он легко приживается на раневой поверхности. Место взятия лоскута, благодаря сохраненным придаткам кожи, восстанавливается самостоятельно, без дополнительных манипуляций. В связи с этим один и тот же донорский участок можно использовать несколько раз. Формирование лоскута происходит посредством специального медицинского прибора – дерматома. Он позволяет проводить работу с обширными участками эпителия.
2. Несвободная кожная пластика
При рассматриваемой методике используют лоскуты, что содержат подкожную клетчатку. Это способствует успешному и быстрому приживлению донорского материала.
Данная кожная пластика актуальна при необширных ожогах.
Она бывает нескольких видов:
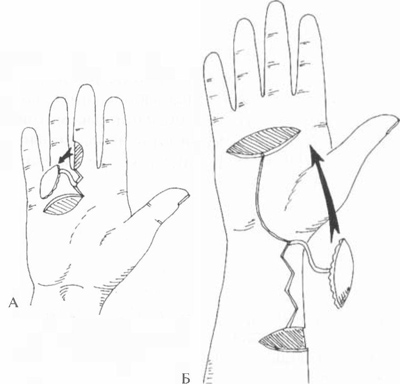
- Итальянская (перекрестная) пластика. В ее основе – формирование лоскута на ножке, который иногда включает мышечные фасции. Донорская зона должна быть расположена вблизи от дефектного участка. К примеру, закрывать ожоговый участок на левой голени лучше всего лоскутом на ножке с правой голени.
 Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей.
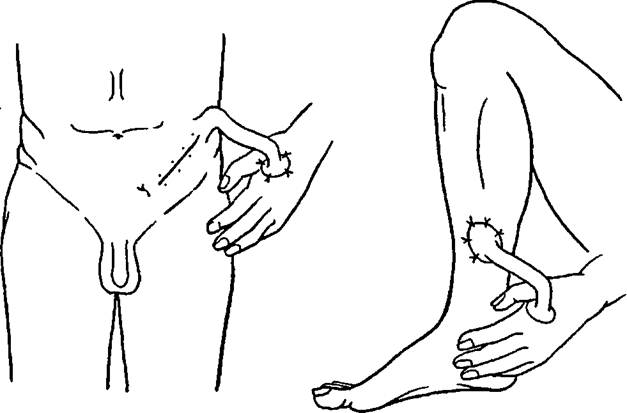
Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей. - Пластика кровоснабжаемым лоскутом с использованием микрохирургической техники. В некоторых источниках ее также именуют островковой пластикой.
 Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела.
Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела. - Пластика мигрирующим стеблем. Зачастую используют для замещения дефектных участков на лице. Производят операцию в три этапа, что отнимает большое количество времени (около 40-50 дней).
 Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Источник
Автор проекта:

Круглов Сергей Владимирович
Круглов Сергей Владимирович, Профессор ,Доктор медицинских наук, Заслуженный врач РФ, врач-хирург высшей квалификационной категории,
Подробнее
Редактор страницы:

Семенистый Максим Николаевич
Ведущие специалисты в области хирургии ожогов.

Касаткин Вадим Фёдорович
Касаткин Вадим Фёдорович, Профессор ,Академик РАМН,Доктор медицинских наук, врач-хирург высшей квалификационной категории,Заведующим Торако-Абдоминальным отделением РНИОИ,Заслуженный врач РФ
Подробнее

Минасян Роберт Михайлович
Минасян Роберт Михайлович Хирург высшей квалификационной категории
Подробнее

Черкасов Михаил Федорович
Черкасов Михаил Федорович, Заслуженный врач России, профессор, заведующий кафедрой хирургических болезней №4 ФПК и ППС РостГМУ, г. Ростов-на-Дону.
Подробнее
Поверхностное расположение сухожильного аппарата на тыле кисти, близость к поверхности костей и мелких суставов способствуют тому, что даже поверхностные ожоги могут в разной степени вызывать нарушение функции кисти. Сложность анатомического строения и функции кисти делают затруднительной классификацию ее послеожоговых поражений. Имеющиеся подробные классификации трудно использовать в практической работе. Характер послеожо- говой контрактуры кисти в основном зависит от анатомического расположения рубцов, которые могут быть тыльными, ладонными, циркулярными и межпальцевыми, вызывая сгибательные и приводящие контрактуры с локализацией в области пястно-фаланговых и межфаланговых суставов. Эти поражения могут быть комбинированными.
Степень утраты трудоспособности не всегда соответствует истинной тяжести поражения кисти, поэтому с позиции возможного восстановления утраченной функции важно различать два типа контрактур: 1) без нарушения костносуставного и сухожильного аппарата и 2) контрактуры с поражением суставов и сухожилий кисти.
Причинами ограничения движений в суставах кисти у первой группы больных являются грубые деформирующие, келоидные или стягивающие рубцы. Келоидные рубцы образуются в основном на тыле кисти. Их устраняют путем полного или частичного иссечения с последующей аутодермопластикой (рис. 124, 125).
Весьма часты послеожоговые синдактилии — заращение межпальцевых промежутков. Рубцы в этих случаях, как правило, располагаются на тыльной поверхности кисти в виде валиков и редко переходят на ладонную поверхность.
Иссечение келоиднего рубца на тыле кисти (а) с последующей аутодермопластикой (б).
Распространенность их обычно ограничивается уровнем основной фаланги. Операция устранения контрактуры заключается в рассечении межпальцевых промежутков, а при наличии очень грубых рубцов их частично иссекают’ Межпальцевый разрез на тыле должен обеспечивать широкое разведение пальцев, если необходимо, его можно продолжить на ладонную поверхность. Образовавшийся дефект ромбовидной формы удобнее всего закрыть свободной пересадкой кожи (рис. 126)
Кожный лоскут фиксируют несколькими швами. Между пальцами помещают влажную марлевую салфетку, сложенную в виде валика с целью разведения пальцев. Иммобилизации обычно не требуется.
Сгибательные контрактуры пальцев являются последствием глубокого ожога ладонной поверхности кисти. Сухожилия сгибателей при этом поражаются редко, так как они защищены слоем довольно толстой кожи и подкожной клетчатки. При тяжелых поражениях согнутые пальцы срастаются с ладонью. Длительное существование сгибательной контрактуры пальцев приводит к укорочению сухожилий и сморщиванию суставных сумок.
При коррекции сгибательной контрактуры рубцы рассекают в поперечном направлении и палец медленно выводят в положение избыточного переразгибания. Очень важно при этом по возможности сделать так, чтобы не обнажилось сухожилие, тогда рану можно сразу же закрыть свободным аутотрансплантатом (рис. 127). Обнажившееся сухожилие желательно укрыть местными тканями путем пластики треугольными лоскутами или перемещения лоскутов на питающей ножке того же или боковой поверхности соседнего пальца с замещением вторичного дефекта аутотрансплантатом (рис. 128, 129). При обширных дефектах, образовавшихся после иссечения рубцов на ладони с обнажением сухожилий, осуществляют лоскутную итальянскую пластику. При необходимости восстановления кожного покрова на ладонной поверхности сразу нескольких пальцев выгоднее сшить края ран соседних пальцев (рис. 130) и эту общую для II—V пальцев рану закрыть по итальянскому методу полнослойным лоскутом кожи, выкроенным на животе. После рассечения стягивающих рубцов и выпрямления пальцев последние трудно удерживать в положении достигнутой коррекции, так как они снова сгибаются под влиянием тяги укороченных сухожилий. Такая пружинистость пальцев с тенденцией к сгибанию затрудняет дальнейшие манипуляции по пластическому закрытию раны, особенно когда следует выполнить пластику лоскутом на питающей ножке.
Наложение тыльной гипсовой лонгеты в этих случаях неудобно и не может быть выполнено в ходе операции без нарушения асептики.
Необходимая иммобилизация пальцев в выпрямленном положении может быть достигнута введением в мягкие ткани пальца параллельно костям по две металлические спицы Киршнера. Спицы, проведенные от кончиков пальцев на 2—3 см проксимальнее пястно-фаланговых суставов, достаточно хорошо фиксируют выпрямленные пальцы в течение 2—3 нед (рис. 131). Дальнейшее их пребывание в мяг-

ПОСЛЕОЖОГОВЫЕ ДЕФОРМАЦИИ КИСТИ
125.
Разгибателъная послеожоговая контрактура пальцев, связанная с образованием келоидного рубца на тыле кисти (а). Начало иссечения келоидного рубца (б).
Послеожоговые рубцовые синдактилии и их. устранение путем рассечения рубцов межпальцевых промежутков (а). Последующая свободная аутодермопластика (б).
ких тканях при большой пружинистости пальцев может вызвать пролежни, которые, однако, быстро ликвидируются после удаления спиц.
Операции по поводу сгибательных и приводящих после? ожоговых контрактур большого пальца при целости сухожильного аппарата и суставов выполняют по такому же принципу, как и на II—V пальцах. В тех и других слу-
Сгибательная контрактура III—V пальцев кисти. Стягивающие рубцы рассечены, образовавшиеся раны закрыты свободными аутодермотрансплантатами.
При длительном нахождении большого пальца в приведенном положении может развиться мышечная контрактура. Операция в таком случае не ограничивается только рассечением стягивающих кожных рубцов, но предполагает также частичное рассечение тыльной межкостной мышцы и углубление первого межпальцевого промежутка.
После глубоких ожогов тыла кисти нередко образуется характерная сгибательно-разгибательная контрактура. Она выражается в тыльном переразгибании основных фаланг с подвывихами и вывихами их проксимальных головок во И—V пястно-фаланговых суставах; одновременно имеется сгибательная контрактура первых межфаланговых суставов II—V пальцев и легкое переразгибание ногтевых фаланг. Общий вид деформации напоминает когтеобразную или птичью лапу. Ладонная вогнутость уплощается, головки пястных костей сближаются и ладонь приобретает форму стопы, что резко нарушает все виды захватов кисти (рис. 132).
Типичная сгибателъно-разгибателъная контрактура пальцев кисти — когтеобразная кисть.
Длительно существующие контрактуры, особенно если ожог был получен в детском возрасте, усиливают пере- разгибание пальцев в пястно-фаланговых суставах, вызывают сморщивание суставных сумок и укорочение сухожилий разгибателей пальцев. Оперативное лечение этого вида контрактуры представляет большую сложность даже при сохранившемся сухожильном аппарате и целости суставов. Операцию начинают с поперечного и продольного рассечения рубцов, расположенных на тыле кисти; грубые рубцы иссекают в разумных пределах. Это надо сделать особенно тщательно в области тыла пястно-фаланговых суставов II—V пальцев. От полного рассечения всех рубцов зависит возможность согнуть пальцы и восстановить ладонную вогнутость. Удаляя рубцы, надо щадить сухожилия и их влагалища, аккуратно, с помощью гидравлической препаровки выделяя их из рубцов. Дальше дистальной части основной фаланги удалять рубцы не следует.
После рассечения рубцов на тыле кисти производят редрессацию. Ладонь помещают на сферическую поверхность-или клин, одной рукой фиксируют пясть, а другой плавно надавливают на пальцы, стараясь согнуть их в пястно-фаланговых суставах (рис. 133). Если такая попытка не удается, следует иссечь коллатеральные связки и рассечь суставные капсулы наиболее ригидных пястно-фаланговых суставов (рис. 134). Необходимость этой операции связана с особенностями устройства связочно-сумочного аппарата пястно-фаланговых и межфаланговых суставов: при сгибании пальца боковые связки сустава натягиваются, а при разгибании — расслабляются. При длительном нахождении пальца в положении разгибания с одновременным выпотом вокруг сустава расслабленные связки теряют эластичность и укорачиваются, иногда они спаиваются с кап-
Рассечение стягивающих рубцов на тыле кисти (а) и насильственное сгибание пальцев в пястно- фаланговых суставах (б) с помощью подставки в виде клина..
сулой и волярной поверхностью хряща головки пястной кости (рис. 135). Фиброзное перерождение капсулы и суставного хряща значительно затрудняет сгибание.
Для лигаментотомии с двух сторон тыльной поверхности пястно-фалангового сустава делают небольшие продольные разрезы кожи в межпальцевых промежутках. Рассекают апоневроз сгибателя, отступя на 1 см от его лучевого края. Края раны разводят, обнажают боковую связку и полностью ее иссекают. То же самое проделывают с другой стороны сустава. Пробуют согнуть фалангу. Если при этом суставная щель раскрывается с тыльной стороны, как книга, то это свидетельствует о сращении капсулы сустава с головкой пястной кости. В таком случае надо

ПОСЛЕОЖОГОВЫЕ ДЕФОРМАЦИИ КИСТИ
134.
Лигаментэктомия.
рассечь капсулу и отделить ее от головки пястной кости с помощью тонкого распатора, заведенного в полость сустава.
По мере ликвидации вывиха и сгибания основной фаланги до прямого угла возникает необходимость фиксации пястно-фаланговых суставов в таком положении. Этого достигают с помощью металлических спиц Киршнера, проведенных через сустав, или путем пришивания согнутых в кулак пальцев к ладони. Последний метод может быть видоизменен: через мякоть и ногти кончиков пальцев проводят толстые шелковые нити, с помощью которых согнутые пальцы привязывают к проволочному кольцу, вгип- сованному в лонгету, фиксирующую лучезапястный сустав по ладонной поверхности. Ногти после ожога обычно бывают деформированными и плотными, для прошивания их прокалывают шилом (рис. 136, 137).
Длительное бездействие деформированной кисти вызывает остеопороз, поэтому проведенные через головки пястных костей металлические спицы с целью фиксации пястно-фаланговых суставов после редрессации часто прорезаются, что нарушает стабильность иммобилизации.
У половины больных со сгибательно-разгибательными контрактурами кисти даже после лигаменто- и капсулотомии устранить подвывих в пястно-фаланговых суставах II—V пальцев не удается. В таких сложных случаях мы применяем скелетное вытяжение. Через дистальную часть основной фаланги во фронтальной плоскости перпендикулярно оси пальца проводим спицу Киршнера, концы которой загибаем так, чтобы получился замкнутый прямоугольник со стороной приблизительно 3 см, используемый в качестве скобки для скелетного вытяжения. Создаваемая таким путем скоба достаточно прочна и не деформируется при нагрузке до 7—8 кг (рис. 138). Для проведения спицы не обязательно пользоваться дрелью, костную фалангу можно легко просверлить шилом. Боковые стороны прямоугольной скобы должны отстоять от кожи пальца не менее чем на 0,5 см, с учетом развивающегося в послеоперационном периоде отека. В качестве эластической тяги можно использовать полоски резины шириной 1—2 см, которые цепляют за скобу и в натянутом состоянии фиксируют к металлическому кольцу, вгипсованному в лонгету на ладонной поверхности лечеза- пястного сустава. Скелетное вытяжение осуществляют в течение 3—4 нед, после чего переходят к лечебной гимнастике и физиотерапевтическим процедурам.
В послеоперационном периоде довольно долго держится отек пальцев, он исчезает постепенно после снятия вытяжения и начала активных движений. Присутствие шины не мешает перевязкам и контролю за ходом приживления кожных трансплантатов на тыле кисти.
При сгибательно-разгибательной контрактуре II—V пальцев кисти обычно наблюдается также приводящая контрактура. Нарушение противопоставления I пальца резко нарушает все виды захватов кисти. Корригировать приводящую контрактуру I пальца в ряде случаев бывает довольно трудно. Это лучше сделать после ликвидации разгибательной контрактуры II—V пальцев. Задачей операции являются отведение I пальца и создание противопоставления его остальным пальцам. Максимальное улучшение функции кисти возможно только при отведении и противопоставлении I пальца под углом 45° к ладони и II пальцу. Для создания такой позиции нередко приходится применять редрессацию, остеотомию, остеосинтез и анкилозирование (рис. 139—141).
При поражении пальцев кисти и дефекте сухожилий нередко возникают анкилозы межфаланговых суставов. Восстановить подвижность таких суставов невозможно, но улучшить функцию кисти можно путем создания артродеза меж-
Клиновидная резекция анкилозированного межфалангового сустава.
а-порочное положение пальца со сгибанием в межфаланговом суставе под острым углом; б — клиновидная резекция; в – костные фрагменты сопоставлены под углом 120° и фиксированы металлической спицеи.

