Пятно на легком при пневмонии
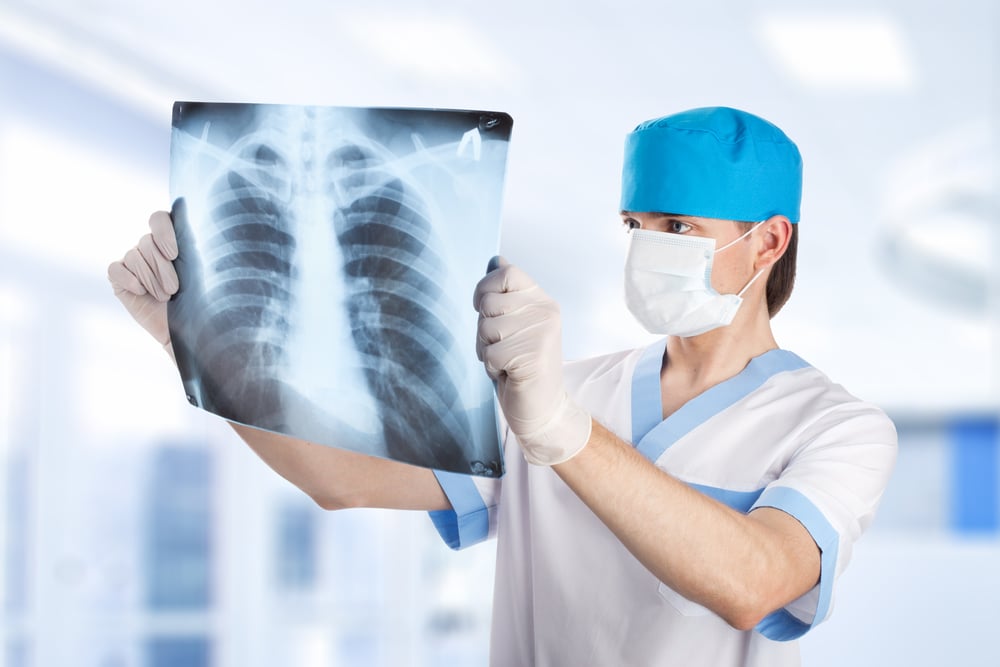
Флюорография – это метод рентгенологического обследования, который позволяет посредством рентген-лучей проникнуть через тело человека, фиксируя полученную картинку на экране изображения. Качество и однородность снимка флюорографии обусловлены способностью разных тканей тела поглощать эти лучи. На снимке светлыми пятнами выглядят сердце, бронхиолы, ребра и сами бронхи. Неравномерность легочной ткани и белые пятна в ненадлежащем месте могут свидетельствовать о наличии различных патологий: флюорография показывает пневмонию, эмфизему, туберкулёз, обструктивную болезнь легких и другие заболевания легочной системы.
Врачи Юсуповской больницы внимательно подходят к каждому случаю, назначая проверенные лекарственные средства и процедуры, ускоряющие процесс лечения и минимизирующие риск возникновения осложнений.

Флюорография при воспалении легких
Воспаление лёгких (пневмония) – это острое поражение легочных долей, носящее инфекционно-воспалительный характер. В данный воспалительный процесс вовлечены альвеолы, легочная ткань, а при неправильном лечении или тяжелой форме и другие структурные элементы дыхательной системы. Диагностика воспаления легких проводится путем аускультации, анализов крови, а также с помощью таких распространенных методов, как рентген или флюорография. При пневмонии клиническая картина характеризуется сдедующими симптомами:
- лихорадка;
- кашель (сухой, влажный, с отделением слизи, приступообразный или непрекращающийся);
- отдышка или сбитое дыхание;
- боли в грудной клетке (наиболее часто – в правом боку);
- головокружения и головные боли;
- общая разбитость и слабость;
- увеличенное потоотделение;
- сонливость и пониженный аппетит.
Существует ряд факторов, предрасполагающих к развитию пневмонии:
- пожилой возраст или возраст до 5 лет;
- курение и алкоголизм;
- переохлаждение;
- недостаточная физическая нагрузка;
- несбалансированное питание;
- сахарный диабет;
- плохая работа иммунной системы (включая ВИЧ);
- хроническая сердечная недостаточность;
- атеросклероз;
- онкологические заболевания.
На сегодняшний день пневмония является одной из главных причин смерти среди взрослых и детей. Большая часть смертей возникает именно вследствие несвоевременного лечения. Очень важно начать лечить воспаление легких на первых порах его развития, так как это в несколько раз уменьшает риск развития побочных патологий.
Воспаление легких: рентген или флюорография?
Принято считать, что показывает флюорография легких показывает воспаление, а рентген может это лишь подтвердить. На самом деле, флюорография – это скорее профилактический метод, чем метод обследования конкретной патологии. Ответ на вопрос “Показывает ли флюорография воспаление легких и бронхит?” – спорный, так как полученная картинка всецело зависит как от серьезности самой патологии, так и от толщины тканей, через которые проникают радиоактивные лучи. Профилактический снимок флюорографии обезопасит от хронического воспаления легких или атипичной его формы и предупредит развитие другие патологий, однако именно рентген поможет определить локализацию воспалительного процесса и его сложность. Более того, метод рентгена является более безопасным, так как его доза облучения не так велика, как доза облучения при флюорографии.
Рентген легких при пневмонии
Рентген при пневмонии проводится в случае, если врач зафиксировал все видимые признаки заболевания и, если лабораторные анализы (анализы крови, мочи) это подтвердили. Противопоказаний к рентгену не существует, однако данного исследования рекомендуется избегать женщинам во время беременности. Но в случаях, когда ожидаемая польза для здоровья матери превышает вред ребенку, рентген все же используют и во время вынашивания ребенка, при этом делая все возможное, чтобы минимизировать попадание радиоактивных лучей. Существуют две классификации пневмонии, отличия которых хорошо прослеживаются на рентгенограмме: очаговая пневмония ( клиническим проявлениям относят лихорадку, хрипы во время дыхания, незначительное увеличение лейкоцитов в крови. На снимке начальную стадию очаговой пневмонии можно не выявить, так как из явных признаков возможно только присутствие небольшого инфильтрата в плевральной полости. Однако компетентный Юсуповской больницы способен определить воспалительный процесс в дыхательной системе по следующим признакам: по увеличению размеров корня легкого за счет выпотов в плевральной полости, по наличию неравномерной структуры легких, уровню плевральной полости (плеврита), темным пятнам в области легких, которые говорят о снижении воздушности легочной ткани) и крупозная пневмония (на снимке обычно прослеживается в виде крупного среднеинтенсивного затемнения. Может локализироваться в одной или двух легочных долях. Возбудителем крупозного воспаления легких наиболее часто становится палочка Фриндлера, которая является опасной для жизни человека и может вызвать более тяжелые последствия. К признакам крупозной пневмонии на флюорографии или рентгеновском снимке относят: тотальные или субтотальные затемнениях в области легких, деформацию куполов диафрагмы, тотальную или субтотальную деформацию структуры легкого, плевральные выпоты, изменение формы корней легких).
Флюорография: воспаление легких, фото и диагноз
Снимок флюорограммы также является действенным методом обследования, в особенности за неимением других способов. Существует ряд изменений, который может показать флюорография:
- изменение корней легких и легочного контура;
- фиброз;
- очаг воспаления легких и его локализацию;
- петрификаты и кальцинаты;
- увеличение лимфатических узлов;
- инфильтрат и очаги за тенью сердца.
Снимки флюорограммы являются достаточно информативными, однако они не способны уточнить диагноз в полной мере. Например, на них трудно увидеть тонкие линейные тени, присущие воспалению легких, а также некоторые виды пневмонии, вызванные определенными инфекциями.
Может ли флюорография показать пневмонию?
Пневмонию возможно увидеть, как на флюорографическом, так и на рентгеновском исследованиях. Проводить обследование, должен квалифицированный специалист, ведь от того, как он прочтет снимок легких при пневмонии, будет зависеть дальнейшее лечение пациента и, как следствие, его самочувствие.
Опытные врачи Юсуповской больницы определяют пневмонию и ее разновидности как по флюорографическим, так и по рентгеновским снимкам. Пульмонологи в свою очередь смогут внимательно и грамотно прописать лечение, включающее в себя качественные и проверенные многолетним опытом препараты. Записаться на прием возможно по телефону либо на нашем сайте, обратившись в круглосуточный онлайн сервис.
Источник
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Профилактика пневмонии
Чтобы помочь предотвратить пневмонию:
- Сделайте прививку. Доступны вакцины для профилактики некоторых видов пневмонии и гриппа. Рекомендации по вакцинации со временем меняются, поэтому обязательно проконсультируйтесь с врачом о своем статусе вакцинации, даже если вы помните, что ранее прививались от пневмонии.
- Убедитесь, что ваши дети привиты. Врачи рекомендуют разные вакцины от пневмонии детям младше 2 лет и детям в возрасте от 2 до 5 лет, которые подвергаются особому риску пневмококковой инфекции. Дети, которые посещают детский сад должны быть привиты.
- Соблюдайте правила гигиены. Чтобы защитить себя от респираторных инфекций, которые иногда приводят к пневмонии, регулярно мойте руки или используйте дезинфицирующее средство для рук на спиртовой основе.
- Не курите. Курение нарушает естественную защиту легких от респираторных инфекций.
- Держите свою иммунную систему сильной. Высыпайтесь, регулярно занимайтесь спортом, контролируйте вес и соблюдайте здоровую диету.
- Своевременно лечите хронические заболевания.
Диагностика и лечение пневмонии.
Источник
Слово фиброз пугает многих, кто пережил ковидную пневмонию. Добавляют тревоги и результаты КТ-исследований с описанием уплотнений и фиброзных изменений в легких. Почему не стоит сразу паниковать, кто в группе риска и что общего между ковидной пневмонией и винтажными украшениями из кожи, узнал «Доктор Питер».
О фиброзе «Доктор Питер» поговорил с заведующей пульмонологическим отделением №1 Городской многопрофильной больницы №2 Ириной Крошкиной. Стационар в Озерках только на прошлой неделе вернулся к обычному режиму работы, последние 4 месяца здесь принимали пациентов с ковидом.
– Ирина Юрьевна, одни говорят, что после коронавирусной пневмонии легкие полностью не восстанавливают свои функции. Другие, что представления о «рубцевании» или фиброзе после COVID-19 сильно преувеличены. Вам какая точка зрения ближе?
– Вторая. У подавляющего большинства перенесших вирусную пневмонию, вызванную вирусом COVID-19, функция легких восстановится полностью. В группе риска пациенты с тяжелым течением заболевания и находившиеся на искусственной вентиляции легких. Но нужно понимать, что нахождение в «группе риска» не равняется необратимым изменениям в легочной ткани.
– Почему тогда у перенесших ее КТ часто выявляет в легких фиброзные изменения, уплотнения? Это разве не говорит о формировании пневмофиброза?
– Настоящий фиброз после пневмонии формируется не сразу. Должно пройти не меньше трех месяцев. Поэтому о фиброзе после ковидной пневмонии говорить еще рано – пандемия не закончилась. Для анализа реальных последствий пневмонии прошло мало времени и мы только приступаем к накоплению данных для их дальнейшего анализа. Достоверные выводы можно будет делать не ранее, чем через 6 месяцев, применительно к Петербургу в октябре-ноябре. С другой стороны, уже сейчас понятно, что ковидная пневмония не похожа на обычную, внебольничную пневмонию – она отличается по клинике, на рентгене выглядит иначе и разрешается по-другому. К примеру, после неосложненной бактериальной пневмонии ближе к выписке у пациентов зона воспалительного процесса в легких постепенно уменьшается по площади, интенсивности. Есть такой термин «рассасывание» или обратная динамика. Так вот, обратная динамика при ковидной пневмонии на КТ-исследовании выглядит чрезвычайно необычно. Красивые «матовые стекла» начинают сжиматься, уплотняться, консолидироваться и рентгенологически действительно напоминают фиброзные изменения. Эти изменения похожи на поствоспалительный пневмофиброз у пациентов, перенесших очень тяжелую бактериальную пневмонию. Только здесь так выглядит на КТ практически любая ковидная пневмония в определенной стадии, что пугает пациентов и настораживает врачей. На «картинке» это очень некрасиво, но, по сути, фиброза там еще нет, потому что не прошло достаточно времени для его формирования.
– Вы сказали про консолидацию на определенной стадии болезни. Когда она наступает?
– Появление всем уже известных «матовых стекол» в легких – это начало болезни. Напомню, «матовое стекло» – не симптом, не синдром, это просто рентгенологический термин. Далее в разгар болезни «стекла» увеличиваются в объеме, количестве, растет зона поражения. Когда же дело идет ближе к выздоровлению появляются как раз зоны консолидации. Помните, раньше, во времена дефицита, рукодельницы делали разные украшения, в том числе из кожи. Это было очень популярно. Они брали кусок голенища от кожаного сапога и ставили на него горячий утюг. Кожа под воздействием температуры сжималась и приобретала причудливую форму – узор. Так вот участки, которые принимают за фиброз, чем-то похожи на такой узор.
– Что происходит с «картинкой» на КТ дальше, через пару месяцев после выписки?
– Через 1-2 месяца мы видим у таких пациентов положительную динамику. Участки легочной ткани, уплотнения, которые мы раньше принимали за фиброз, уменьшаются по площади, некоторые из них исчезают, легочная ткань постепенно приобретает нормальный вид. Мы уже понимаем, что при ковидной пневмонии люди болеют и поправляются по-другому. Сейчас можно сказать, что в зоне риска по формированию поствоспалительного пневмофиброза пациенты, переболевшие тяжело и/или находившиеся на искусственной вентиляции легких.
– Если даже у человека было поражено 70-80% легких, но он не был на аппарате ИВЛ, риск формирования фиброза у него будет меньше?
– Шансов, что все полностью нормализуется, у него намного больше, чем у тех, кто был на ИВЛ.
– Как часто после обычных пневмоний формируется фиброз?
– Например, свиной грипп – А(H1N1), эпидемии которого мы пережили в 2009-2010 годах и в 2015-2016-м, тоже вызывал тяжелые пневмонии. Анализ данных тех эпидемий показал, что при вирусных пневмониях формирование фиброзов было нечастым явлением.
После тяжелых бактериальных пневмоний с деструкцией пневмофиброз образуется чаще. Насколько он выражен, зависит от тяжести воспалительного процесса, объема поражения легких и его локализации. Что будет с нашими сегодняшними пациентами, говорить все же преждевременно. Но даже в рамках одной госпитализации мы наблюдали тенденцию к улучшению у многих из тех, кто болел тяжело. За длительное время пребывания в стационаре мы имели возможность проследить положительную динамику рентгенологических изменений в легких.
– Многие пациенты жалуются, что после выздоровления испытывают одышку, боли в ребрах, у некоторых не одну неделю сохраняется субфебрильная температура. Как долго в норме могут продолжаться такие нарушения после пневмонии? Или сразу есть повод тревожиться?
– Если говорить в целом, то любое сомнение пациента насчет собственного самочувствия трактуется в его сторону. Если у человека есть необъяснимые с его точки зрения жалобы, то лучше побеспокоить доктора. Врачи для того и существуют, чтобы выслушать пациента, назначить необходимое дополнительное обследование и подтвердить или опровергнуть его опасения.
Что касается субфебрильной температуры. После любых пневмоний она может еще какое-то время держаться, но это все-таки нечастые случаи. Процесс выздоровления зависит во многом от того, какой человек болел. Если молодой, с хорошим здоровьем, то, конечно, он поправляется достаточно быстро. Если пожилой, тем более с отягощенным пульмонологическим или кардиологическим анамнезом, с сахарным диабетом, то ему, скорее всего, не удастся быстро достигнуть «идеального» самочувствия. Более того, у пожилых есть так называемый «step down» или «шаг вниз». После серьезного воспалительного процесса больной поправляется, но к прежнему самочувствию не возвращается, не хватает резервов организма.
– Говорят, что достоверно установить фиброз может только патологоанатом на вскрытии. Это шутка?
– Нет, не шутка. Фиброз – исход любого воспалительного процесса. Если сильно порезать палец, на нем навсегда останется шрам. Чтобы рана на пальце зажила, должна образоваться соединительная ткань. Сначала в очаг воспаления «прибегают» лейкоциты, которые должны держать «оборону» от возможных врагов – бактерий, вирусов, токсинов. Потом «приходят» макрофаги (клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы – Прим. ред.), которые удаляют погибшие клетки и стимулируют клетки-фибробласты (клетки соединительной ткани организма – Прим. ред.), чтобы вырабатывалась эта самая соединительная ткань. Как правило, если воспалительный процесс небольшой, не тяжелый, то функция органа полностью сохраняется. При выраженном воспалении, например, как при тяжелой аспирационной или деструктивной пневмонии, когда в легком образуется полость, на месте воспаления остается шрам или как его называют рубец из соединительной ткани – фиброз. Сам по себе фиброз – не болезнь, он не опасен, но останется на всю жизнь и увидеть его сможет рентгенолог на КТ-исследовании или патологоанатом на вскрытии.
– А как повлияет рубец на функциональные возможности легких?
– Если он маленький, то никак не повлияет. Большие по распространенности пневмофиброзы, действительно, могут повлиять на функции органа – могут уменьшить жизненную емкость легких, повлиять на газообмен.
– Как это проявится в обычной жизни? Человек будет задыхаться при подъеме на лестницу, не сможет поднимать тяжелые вещи?
– У таких пациентов снижается толерантность к физическим нагрузкам, и этот процесс может прогрессировать со временем. Если раньше человек с сумкой спокойно поднимался на 5-й этаж, то теперь даже без сумки вынужден будет по дороге отдыхать 1-2 раза. Или не побежит за троллейбусом, а подождет следующего. Но опять же, это в тяжелых случаях при большой площади поражения легких.
– За время пандемии сообщалось о спасении ковидных пациентов с поражением легких по результатам КТ от 90 до 100 процентов. Как это можно объяснить, за счет чего происходит выздоровление? У вас такие случаи были?
– Случаи были, но объяснить их практически невозможно. COVID-19 – болезнь, к которой очень много вопросов без ответов. Она часто протекает непредсказуемо. К нам поступали пациенты, которые должны были вылечиться и выписаться, но происходило все по другому сценарию. И были очень тяжелые больные, у которых прогноз на ближайшие дни был очень печальным, а они «цеплялись» за жизнь и с нашей помощью поправлялись. Были пациенты практически с тотальным поражением легких. Одна из пациенток, к примеру, заболела 14 апреля, долго была на ИВЛ, ей была установлена трахеостома – выписали ее только в июне, в общей сложности она провела в больнице 55 дней! У нее при поступлении на КТ легких были минимальные изменения, расцененные как КТ-1. Через 5 дней на фоне адекватного лечения наступило ухудшение самочувствия, появилась выраженная отрицательная динамика по КТ, еще через месяц в процессе лечения описание было «КТ-4», а через 10 дней после этого при описании КТ «отмечается положительная динамика в виде снижения интенсивности ранее выявленных инфильтративных изменений за счет снижения консолидации. Новых участков по типу «матового стекла» не выявлено». Это хороший пример того, о чем мы говорили ранее. Даже самые выраженные изменения носят обратимый характер. При выписке мы довезли пациентку до выхода из больницы в кресле, а дальше она встала и сама пошла. Кстати, скоро она должна к нам прийти на контрольную томографию.
– Еще всегда страшно видеть в списках умерших от ковида молодых, 30-40-летних. У них были тяжелые сопутствующие заболевания?
– Молодой возраст и отсутствие хронических заболеваний не защищают от заражения вирусной инфекцией и тяжелого течения пневмонии, хотя риск смерти в этой группе больных действительно ниже. Я хорошо помню двух пациентов: женщину 28 лет и мужчину 39 лет, умерших в реанимации. У них не было тяжелой сопутствующей патологии. Все же это исключение из правил. Конечно, тяжелее болеют пожилые люди, особенно имеющие проблемы с сердцем или страдающие сахарным диабетом, с избыточным весом. Практически у всех пациентов с ранее диагностированным диабетом на фоне ковида он ухудшился. Были у нас и пациенты, у которых диабет 2-го типа впервые был диагностирован во время болезни. Причем сразу с достаточно высоких показателей уровня глюкозы – 23-27 ммоль/л (норма 4–5,9 ммоль/л).
– Возвращаясь к теме пневмофиброза. Компьютерная томография как метод исследования точный, но дает достаточно большую лучевую нагрузку – каждый день ее делать не будешь. Есть еще какие-то методы, которые могут определить маркеры фиброза? Например, спирометрия может?
– Спирометрия – один из самых простых методов обследования. Она показывает жизненную емкость легких и проходимость бронхов, а также обратимость бронхоспазма – когда пациенту после процедуры дают подышать специальным лекарством, а потом повторяют исследование. Но к фиброзу это мало имеет отношения, если только принять за косвенный признак уменьшение жизненной емкости легких.
Есть более информативные методы диагностики – бодиплетизмография (показывает соотношение разных объемов легких) и исследование диффузионной способности легких (показывает, есть ли нарушения при диффузии газов через мембрану альвеолоцита — клетки плоского эпителия, выстилающего стенки лёгочных альвеол). Такие исследования стоит делать только после консультации пульмонолога, когда заподозрено серьезное поражение легких.
Петербургский пульмонолог: Что скрывается за матовым стеклом – признаком «ковидной» пневмонии
– Фиброз обратим?
– Уже сформировавшийся фиброз мало обратим. На стадии формирования на него можно подействовать, чем собственно и занимаются реабилитологи. Пульмонологическая реабилитация бывает медикаментозная и немедикаментозная. Есть препараты, которые уменьшают риск фиброзообразования. Есть физиотерапевтическое лечение – к примеру, электротерапия (лечение при помощи воздействия электрического тока или электромагнитного поля – Прим. ред.), массажи, дыхательная гимнастика. На сегодняшний день идет накопление опыта реабилитации пациентов, перенесших вирусную пневмонию. По поводу дыхательной гимнастики после ковидной пневмонии сейчас высказывают разные мнения. Одни специалисты считают, что более полезны дыхательные упражнения с резким коротким вдохом и выдохом. Китайские коллеги, наоборот, говорят, что больше пользы будет от глубокого, медленного дыхания. Поэтому специалисты по реабилитации подбирают для каждого пациента индивидуальный комплекс упражнений с учетом возраста, сопутствующей патологии и ее выраженности. И насколько я знаю, многие пациенты после этого чувствуют себя лучше.
– В интернете дают разные советы по восстановлению легких после ковидной пневмонии. Например, надувать воздушные шарики, дуть через соломинку в воду. Это может помочь?
– Шарики надувать не советую, так как при таком занятии требуется прилагать большое усилие. Если легочная ткань не пришла в норму, то вместо восстановления можно реально получить пневмоторакс (скопление воздуха в плевральной полости, что приводит к частичному или полному коллапсу легкого – Прим. ред.).
А вот от дыхания через трубочку ничего кроме пользы не будет. Главный принцип действия – создать сопротивление на выдохе. Выбираете соломинку – не очень узкую и с гладкими стенками (не гофрированную), наливаете воду в большой стакан до половины (чтобы не расплескалась), опускаете в воду трубочку, делаете медленный вдох, считая до четырех, а потом выдыхаете через соломинку – выдох должен быть в 1,5 раза длиннее вдоха. Считать надо уже до шести.
Очень полезно ходить пешком. Не надо бегать, ускоряться – ходите так, чтобы чувствовать себя комфортно. Начинайте с маленьких дистанций, по мере восстановления сил увеличивайте маршрут и интенсивность. Также можно рекомендовать дозированную ходьбу с палками, при которой задействованы все группы мышц: плечевого пояса, грудной клетки, рук и ног.
«Коронавирус вызывает химический пожар в легких. Это несколько заболеваний в одном»
– Кроме шариков, есть еще что-то такое, что точно делать нельзя?
– Не стоит делать масляные ингаляции. Не только после ковидной пневмонии, а в принципе никогда. Некоторые добавляют эфирные масла прямо в небулайзер, после чего аппарат можно выкидывать. Другие капают масло в горячую воду и дышат им, накрывшись полотенцем. Пациенты считают, что при вдыхании эфирного масла происходит «обеззараживание» бронхов, уменьшается отек слизистой, воспаление. На самом деле, масляные растворы испаряются плохо и глубоко в дыхательные пути испарившееся масло не проникает, в основном оседает в начальных отделах. Но если эфирное масло все-таки попадает в респираторный тракт, оно само может спровоцировать заболевание – альвеолит (воспалительное поражение легочных пузырьков – альвеол с тенденцией к формированию фиброза – Прим. ред.). В медицинской литературе описаны «масляные пневмонии», которые, кстати, протекают тяжело. В дыхательные пути не должно попадать ничего, кроме воздуха. Длительное постоянное вдыхание чужеродных агентов вызывает заболевание – так угольная пыль у шахтеров вызывает профессиональный силикоз.
Надежда Крылова
© Доктор Питер
Источник
