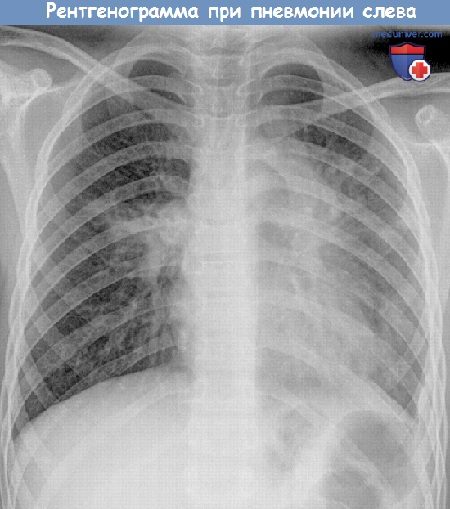
Первые признаки бронхита и пневмонии у детей

Признаки бронхита и воспаления легких очень схожи, довольно часто острый бронхит переходит в пневмонию – серьезное заболевание, которое грозит развитием тяжелых последствий, вплоть до летального исхода, особенно, когда речь идет о лицах пожилого возраста. Несмотря на некоторые отличия, и бронхит, и пневмония зачастую имеют общие стертые симптомы. Поэтому, во избежание печального исхода, при наличии подозрений на воспаление легких ни в коем случае нельзя медлить с обращением к врачу, тем более, что бронхит, переходящий в пневмонию – явление достаточно частое. Одной из ведущих клиник, занимающихся диагностикой и лечением верхних дыхательных путей, в Москве является Юсуповская больница.
Респираторное поражение бронхов: особенности
При бронхите в бронхиолах дыхательных путей, ведущих в легкие, развивается отек и накапливается избыточная слизь. Заболевание провоцируется вирусным возбудителем, с последующим присоединением бактериальной инфекции. Наиболее восприимчивы к развитию бронхита дети раннего возраста. Этот факт обусловлен узостью их дыхательных путей и недостаточностью зрелости иммунной системы, не способной бороться с многочисленными респираторными инфекциями. Поэтому и бронхит, и пневмония у детей встречаются довольно часто.
Бронхит считается высококонтагиозным заболеванием, так как с легкостью передается воздушно-капельным путем. Заразиться опасным вирусом можно легко при чихании, кашле больных или при контактах с инфицированными выделениями на поверхности предметов.
Клиническая картина острого бронхита
Начало бронхита схоже с ОРЗ (острого респираторного заболевания). Оно проявляется следующими состояниями:
- насморком и заложенностью носа;
- сухим кашлем без отделения слизи в начале течения заболевания;
- появлением через несколько дней прозрачной, желтоватой или зеленой мокроты;
- возникновением головной боли, озноба (при отсутствии лихорадки либо наличии незначительной гипертермии);
- отсутствием патологий в легких, подтвержденном рентгенологическими исследованиями;
- наступлением выздоровления через две-три недели.
Симптомы бронхита и воспаления легких отличаются, однако обе данные патологии сопровождаются учащенным дыханием, хрипами и появлением на коже голубоватого оттенка, связанного с недостатком кислорода.
Лечение заболевания направлено на предупреждение проникновения инфекции в альвеолы. Для облегчения состояния назначается прием антигистаминных препаратов, бронхолитиков, стероидов, а также применение кислородной терапии. С помощью правильно подобранных лекарственных препаратов врачам-пульмонологам клиники терапии Юсуповской больницы удается предотвратить развитие пневмонии и хронического течения заболевания, которое может потребовать более длительного лечения.
Пневмония: особенности
Развитие воспаления легких обусловлено осложнением после инфекционного процесса в верхних дыхательных путях, бронхитом либо первичной инфекцией. При пневмонии поражаются альвеолы и терминальные дыхательные пути. Ввиду того, что болезнь проявляется симптомами, идентичными обычной простуде, её первыми признаками нередко пренебрегают.
Причина развития пневмонии зачастую кроется в инфекции либо аллергической реакции организма. Определить, чем отличается бронхит от воспаления легких, можно с помощью опытного диагноста, поскольку воспалительный процесс в альвеолах легких сопровождается немного другими симптомами.
О наличии пневмонии можно предполагать при следующих состояниях:
- высокой температуре (превышающей 38,5 градусов);
- активном выделении мокроты;
- кровохаркании;
- болях в области груди;
- затруднении дыхания;
- повышении сердечных сокращений (более 100 ударов в минуту);
- учащении дыхания (более 24 в минуту);
- длительности заболевания, превышающей две-три недели.
Осложнениями пневмонии могут быть:
- абсцесс легкого;
- дыхательная недостаточность;
- экссудативный плеврит;
- септическая лихорадка.
Поражение альвеол легких выявляется с помощью таких же диагностических исследований, которые проводятся и при бронхите. Правильный подбор препаратов антибактериального действия и своевременный их прием гарантируют эффективное лечение и устранение инфекции в легких.
Чем отличается бронхит от пневмонии
Независимо, какое именно заболевание подозревается у больного – бронхит или пневмония, отличия в диагностических исследованиях для его выявления отсутствуют. Для того, чтобы дифференцировать обе патологии, необходимо знать следующие признаки отличия бронхита от пневмонии:
- воспаление бронхов вызывается преимущественно вирусным агентом, в то время, как пневмония имеет бактериальный генез;
- у больных с воспалением легких отмечается высокая температура и озноб, тогда как при бронхите наблюдается лишь незначительная лихорадка;
- заболеваниям характерны разные характеры хрипов: при бронхитах хрип со свистом, при воспалении хрип влажный и сухой;
- поражение бронхов сопровождается формированием рубцов и развитием отека на дыхательных путях, в отличии от пневмонии, при которой отек и накопление жидкости происходит в легочных альвеолах.
Бронхит или пневмония: методы диагностики
Для того, чтобы отличить признаки бронхита и воспаления легких, пульмонологи Юсуповской больницы, помимо прослушивания легкого с помощью фонендоскопа, назначают проведение рентгеноскопии. Пневмония на рентгеновском снимке проявляется темными участками на легочных тканях. Кроме того, проводится лабораторный анализ крови.
Бронхит и воспаление легких: различия лечения
Лечение бронхита и пневмонии имеет существенные различия. Поэтому, несмотря на некоторую схожесть симптомов, терапевтическая тактика подбирается отдельно для того или иного заболевания.
Лечение пневмонии в клинике терапии Юсуповской больницы основано на применении антибактериального лечения, тогда как при бронхите проводятся мероприятия, направленные на снятие отека и снижение болевых ощущений при кашле.
Бронхит лечат, как правило, амбулаторно, в то время как лечение воспаления легких чаще всего требует пребывания пациента в условиях стационара, под пристальным наблюдением лечащего врача. Нюансы госпитализации в стационар Юсуповской больницы можно уточнить по телефону.
Высококлассные специалисты клиники терапии Юсуповской больницы имеют огромный практический опыт борьбы с недугами верхних дыхательных путей. Здесь проводится качественная и достоверная диагностика, позволяющая подобрать схему лечения, соответствующую имеющемуся заболеванию. Использование инновационных методик позволяет не только излечить болезнь в кратчайшие сроки, но и предупредить рецидивирующий бронхит после пневмонии. Лечение может проводится в условиях стационара, где больному предлагаются все условия для его комфортного пребывания: уютные палаты, круглосуточная помощь медицинского персонала, вкусное, сбалансированное питание.
Записаться на прием к специалисту и узнать условия госпитализации можно по телефону: +7 (499) 750-00-04.
Источник
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: – Вернуться в оглавление раздела “Пульмонология” Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник
Бронхопневмония у детей — самый частый вид воспаления легких, при котором образуется один или несколько небольших очагов инфильтрации. Заболевание возникает при инфицировании пневмококком, стафилококком, гемофильной палочкой. Основные симптомы очаговой пневмонии: кашель со слизисто-гнойной мокротой, повышение температуры тела, признаки общей интоксикации. Для диагностики назначается рентгенография грудной клетки, пульсоксиметрия, бактериологические и молекулярные методы исследований мокроты. Лечение состоит из антибиотикотерапии и симптоматических средств — НПВС, муколитиков, инфузионных растворов.
Общие сведения
Бронхопневмония имеет второе название «очаговая пневмония» и считается наиболее распространенным вариантом воспалительного повреждения легочной ткани. Удельный вес патологии у младенцев до 1 года составляет 1,8% от всех острых респираторных болезней, 1% — в возрастной группе 1-9 лет, 0,4% — у детей старше 9 лет. Существенных половых различий среди заболевших нет, но у мальчиков воспаление протекает тяжелее. Бронхопневмония отличается сезонностью: количество случаев начинает расти с октября-ноября и достигает пика с января по март.
Бронхопневмония у детей
Причины
Этиологическая структура пневмонии зависит от возраста. В первые полгода жизни основными возбудителями являются грамотрицательные бактерии — протеи, клебсиелла, кишечная палочка, в возрастной категории от 6 месяцев до 5 лет — пневмококк (50%), гемофильная палочка (10%), стафилококки. У детей старшего возраста бронхопневмонии в основном вызваны пневмококком и пиогенным стрептококком. Развитию патологии способствуют следующие факторы риска:
- Пренатальные патологии. На первом году жизни вероятность легочного воспаления возрастает при недоношенности, низкой массе тела при рождении, интранатальной асфиксии и гипоксии. Риск пневмонии резко повышается при бронхолегочной дисплазии, врожденных пороках сердечно-сосудистой и дыхательной систем.
- Особенности строения органов дыхания. У детей ресничный эпителий легких не до конца сформирован, что затрудняет своевременное очищение дыхательных путей от бактерий и способствует застою мокроты. Узость носовых ходов и нарушения дыхания на фоне насморка обуславливают прямое проникновение микроорганизмов в бронхи при вдохах через рот.
- Хронические очаги инфекции. Дети с тонзиллитами, гайморитами, кариозными зубами больше подвержены бронхопневмониям, поскольку инфекционные агенты способны распространяться с током крови к легким, также они создают неблагоприятный преморбидный фон — постоянное вялотекущее воспаление и сопутствующее снижение иммунитета.
- Внешние воздействия. Основным экзогенным фактором считается переохлаждение ребенка, которое обычно запускает воспаление верхних дыхательных путей (риниты, синуситы, фарингиты), переходящие в бронхиты и бронхопневмонии. Пассивное курение имеет негативное влияние на легочный эпителий и снижает сопротивляемость бактериальным инфекциям.
Патогенез
Попадание бактерий в легкие происходит 2 путями: аспирация секрета носоглотки (пневмококк, Hemophilicus influenzae) или гематогенное распространение (золотистый стафилококк). Возбудители размножаются в легочной ткани ребенка, тормозят моторную активность реснитчатого эпителия и нарушают мукоцилиарный клиренс. В пораженном участке формируется воспалительный пневмонический фокус, где скапливаются лейкоциты, частицы бактерий, слизь и гной.
Микробные агенты негативно влияют на эндотелий капилляров, провоцируя местные нарушения микроциркуляции. Часть микроорганизмов и/или их токсины попадают в системный кровоток, вызывают синдром интоксикации и ухудшают общее состояние. При бронхопневмониях поражены небольшие участки легкого, поэтому выраженная недостаточность функции внешнего дыхания и изменения газового состава крови не характерны.
Классификация
По происхождению выделяют внебольничную бронхопневмонию, возникающую при бытовом инфицировании, и внутрибольничную (нозокомиальную), которая развивается спустя 2 суток и дольше после госпитализации ребенка в стационар. По клиническому течению патология имеет среднетяжелую и тяжелую степень. По длительности существуют острая (до 6 недель) и затяжная бронхопневмония (более 6 недель).
Симптомы бронхопневмонии у детей
Основной признак бронхопневмонии — респираторный синдром, который проявляется кашлем. В начале заболевания ребенка беспокоит сухое покашливание, которое довольно быстро сменяется приступами глубокого влажного кашля. При очаговом воспалении отхаркивается небольшое количество слизисто-гнойной мокроты без резкого неприятного запаха. Дети старшего возраста жалуются на тяжесть и боли в груди.
Второй типичный признак — интоксикационный синдром. У ребенка повышается температура тела до 38-39°С, фебрильная лихорадка длится больше 3 дней. Симптомы токсикоза: снижение или отсутствие аппетита, слабость и вялость, чрезмерная сонливость или бессонница. Нарушения дыхательной функции проявляются учащением дыхания — более 30 в минуту для пациентов старше 5 лет, больше 40 — в возрасте 1-5 лет, свыше 50 — до года.
Основным физикальным признаком бронхопневмонии являются влажные мелкопузырчатые хрипы над ограниченной зоной легкого, также в этом месте выслушивается ослабленное дыхание. При сочетании воспаления легких и бронхита у ребенка определяются участки жесткого дыхания, средне- и крупнопузырчатых хрипов. В ходе перкуссии иногда удается обнаружить локальное притупление звука, но из-за малых размеров очагов этот признак не имеет большой диагностической ценности.
Осложнения
Бронхопневмония редко дает негативные последствия, в сравнении в другими видами воспалительного поражения легких. Все осложнения делятся на такие группы: легочные (абсцессы, буллы), легочно-плевральные (пневмоторакс, пиопневмоторакс, плеврит), инфекционно-токсические (бактериальный шок). Наибольшая вероятность осложненного течения у детей до годовалого возраста, пациентов с иммунодефицитами и врожденными аномалиями развития легких.
Если не назначено этиотропное лечение, очаговые инфильтраты могут распространяться на другие отделы легочной ткани, вызывая сегментарную, полисегментарную и долевую пневмонии. Последняя считается самой опасной, особенно в первые 4 года жизни. В тяжелых случаях бронхопневмония может закончиться смертью ребенка. В РФ летальность на 100 тысяч детей составляет от 30 случаев в возрасте до 4 лет до около 0,8 случаев у подростков.
Диагностика
При осмотре детский пульмонолог выявляет клинические критерии очаговой пневмонии — фебрильную лихорадку, кашель с мокротой, определяет типичные физикальные отклонения при перкуссии и аускультации. Диагноз бронхопневмонии неправомочен без инструментального подтверждения, поэтому в план диагностики включаются следующие методы исследования:
- Рентгенография ОГК. Рентгенограмма в прямой и боковой проекции — основной метод визуализации пневмонических инфильтратов. Фокусы воспаления выглядят как очаги затемнения 1-2 см в диаметре, могут быть единичными и множественными. Рентгенография проводится при первичной диагностике и для контроля динамики заболевания.
- Пульсоксиметрия. Быстрый метод оценки сатурации показан детям с клиническими симптомами дыхательной недостаточности. Признаком проблемы считают значение менее 95%. Пациентам от 5 лет при расстройствах дыхания назначается спирография с оценкой ОФВ1 и индекса Тиффно.
- Исследование мокроты, смывов бронхов. Бактериоскопия с окраской по Граму показана для экспресс-диагностики бронхопневмонии, затем выполняется посев биоматериала для культивирования инфекции и установления ее антибиотикочувствительности. Более быстрая методика видового определения возбудителя — ПЦР мокроты — позволяет начать этиотропное лечение в кратчайшие сроки.
- Анализы крови. При оценке гемограммы пульмонолог обращает внимание на нейтрофильный лейкоцитоз, повышение СОЭ более 20 мм/час. Изучение уровней прокальцитонина и С-реактивного белка информативно для оценки активности бактериального воспаления. При симптомах дыхательной недостаточности анализируется газовый состав крови.
Лечение бронхопневмонии у детей
Более 80% детей с очаговыми пневмониями проходят лечение амбулаторно. Госпитализации подлежат младенцы до 6-месячного возраста, больные с тяжелым и осложненным течением заболевания, отсутствием ответа на терапию в течение 48 часов. Режим — постельный, ребенку рекомендовано обильное теплое питье и щадящая диета. Комплексное лечение бронхопневмонии требует применения нескольких групп препаратов:
- Антибиотики. Этиотропные медикаменты составляют основу терапии. Они подбираются эмпирически, схему корректируют после получения результатов бакпосева. В детской пульмонологии преимущественно используются пенициллины, цефалоспорины, макролиды. Антибиотики назначают на 7-14 суток в средних возрастных дозах.
- Жаропонижающие препараты. Лечение антипиретиками из группы нестероидных противовоспалительных средств не проводится планово. Они показаны при фебрильных судорогах, метапневмоническом плеврите, лихорадке у пациентов грудного возраста и детей, страдающих сопутствующими болезнями сердца.
- Муколитики. Отхаркивающие препараты эффективны при влажном кашле для разжижения мокроты и стимуляции ее выведения из бронхоальвеолярного дерева. Они принимаются внутрь в виде сиропов и таблеток, а для большей эффективности вводятся с помощью ингаляций непосредственно в дыхательные пути.
- Инфузионные растворы. Дезинтоксикационное лечение необходимо при тяжелом течении бронхопневмонии. Ребенку рекомендованы внутривенные вливания в объеме 30-50 мл/кг. Для инфузий используются коллоидные и кристаллоидные растворы в соотношении 1:2, в отдельных случаях применяют свежезамороженную плазму.
Прогноз и профилактика
Вовремя начатое лечение — основное условие успешного выздоровления при бронхопневмонии. У большинства детей заболевание протекает в среднетяжелой форме и заканчивается полным клиническим излечением через 2-3 недели. Менее благоприятный прогноз у больных, страдающих врожденными пороками и иммунодефицитными состояниями, у которых зачастую развиваются гнойно-деструктивные процессы в легких.
Специфическая профилактика предполагает вакцинацию от гемофильной и пневмококковой инфекции. В период сезонного роста заболеваемости нужно максимально оградить ребенка от контактов с респираторными пациентами, воздержаться от посещения мест большого скопления людей. Круглогодично рекомендованы дозированные физические нагрузки, прогулки на свежем воздухе, сбалансированное питание и другие методы укрепления иммунитета.
Источник