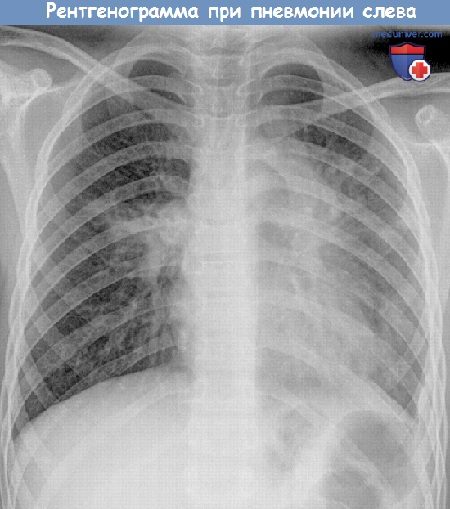
Перкуссия легких при пневмонии у детей
1. Понятие диагностики
2. Выслушивание легких
3. Перкуссия
4. Рентген
5. Лабораторная диагностика
6. Лучевая диагностика
7. КТ легких
8. Спирография
Диагностика пневмонии необходима для своевременного выявления воспаления легких и лечения этого грозного заболевания. Также диагностика помогает убедиться в точности поставленного врачом диагноза, выявить причины болезни, определить степень тяжести воспаления.
Понятие диагностики
Диагностика пневмонии включает дифференциальную (разграничительную) диагностику с другой патологией легких, визуальный осмотр больного, выслушивание (аускультацию), простукивание (перкуссию), рентгенографию, лабораторное и лучевое диагностирование, компьютерную томографию, спирографию.
Врач сначала собирает анамнез (историю начала заболевания и его течения), где фиксирует данные о недавних простудах, сопутствующих хронических болезнях, осматривает кожные покровы, грудную клетку и межреберные промежутки, оценивает общее состояние пациента и назначает ряд анализов.

Диагностировать воспаление легких хороший специалист может на основании данных осмотра и выслушивании органов дыхания, но для назначения четкой схемы терапии заболевания пользуется подтверждающими способами.
Выслушивание легких
Аускультация при пневмонии основана на выслушивании органов дыхания фонендоскопами и стетоскопами.
Понять, что у больного воспаление легких при аускультации можно по таким признакам:
- Слышны мелкопузырчатые влажные хрипы.
- Четко прослушивается бронхиальное дыхание (бронхофония) и ослабление и укорочение легочного звука.
- Прослушивается инспираторная крепитация пневмонии – ее четкий признак (специфический звук в момент выдоха).
Отсутствие хрипов в легких говорит о том, что воспаления легких нет.
Выслушивание легких должно быть проведено правильно:
- Грудь и спину пациента обнажают, чтобы белье ненужными шумами не мешало разграничивать звуки.
- Если у мужчин много волос, то их смачивают не холодной водой или жирным кремом, чтобы трение стетоскопа о волосы не мешало уху.
- Прослушивание должно быть при тишине и комнатном температурном режиме, так как мышечное сокращение из-за окружающей прохлады, может симулировать другие звуки.
- Трубка должна плотно и без боли прилегать к кожным покровам пациента с фиксацией пальцами, чтобы не образовывать ненужные шумы.
- Аускультация обязательно должна сравнивать симметричные участки органов дыхания.
- Прослушивать начинают с верхушки легкого и вниз по боковым и задним отделам.

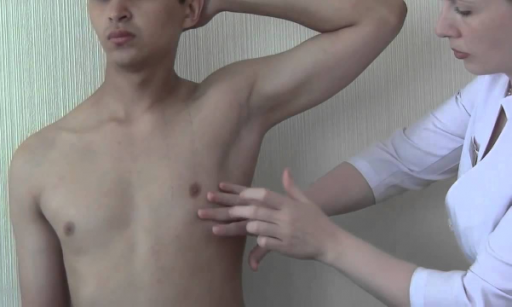
Перкуссия
Перкуссия (простукивание) – это физический метод, основанный на специальном простукивание границ легкого пальцевыми ударами, с оцениванием получившихся звуков врачом.
Данный метод позволяет определить патологию легких и плевральной полости, путем сравнения перкуторного звука на одинаковых участках и определить размер и форму органа. Метод основан на знании характера возникающих звуков, которые существуют в норме.
Пример: притупленно-тимпанический звук слышен в начале и конце протекания крупозного воспаления легких.
Правильная перкуссия заключается в нанесении двух ударов глухого характера пальцами короткими временными интервалами по груди с целью установления расположения поля легких и их воздушности. При пневмонии они плотные (особенно при крупозном воспалении легких).
Перкуссия при пневмонии считается наилучшим методом диагностирования у детей всех возрастов.
Рентген
Это основной и наиболее информативный метод при диагностики пневмонии, основанный на использовании специальных лучей. Рентген позволяет наблюдать за органами дыхания во время терапии с оценкой ее эффективности.
Рентгенограмму выполняют в трех проекциях: прямой, боковой (правой или левой) и в одной из косых. Фотография должна быть четкой. Изменения на снимках рентгена при воспалении возникают к третьему дню болезни. Ранний рентген показывает усиленный легочной рисунок, который бывает и при других заболеваниях.
Рентген выявляет увеличенные лимфоузлы средостений, характеризует появившиеся тени, показывает, как деформировался в процессе воспаления корень бронха, обнаруживает прикорневую инфильтрацию, сам очаг воспаления.Рентгенографию повторно делают спустя один месяц после терапии с оценкой ее эффективности.
Рентгенодиагностика пневмоний показывает следующее:
- очаговые, долевые или сегментарные затемнениях;
- деформацию легочного рисунка тканей;
- усиление корня легкого и лимфаденит;
- процессы воспаления в плевре;
- видимый экссудат.
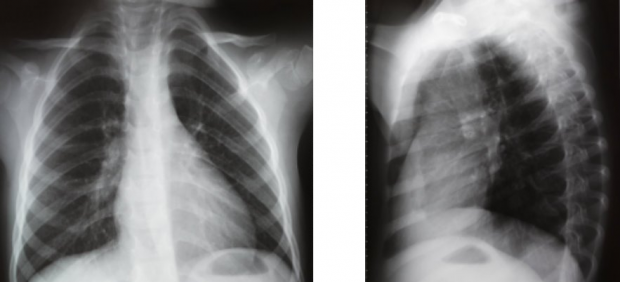
На снимках очаги воспаления представлены затемнением тканей разной плотности и распространенности. Встречается затемнение очага, поли-сегментарное затемнение, субтотальное и тотальное.
Ограниченный инфильтрат не выходит за сегментный отдел. Субтотальный очаг обнаруживается при воспалении одной или двух долей легкого. Такие признаки характерны для крупозного воспаления и при осложнениях.
Если за 7 дней инфильтрат на рентгеновской пленке не исчезает, то это говорит о вирусной пневмонии.
Рисунок появляется из-за повышенного снабжения кровью и сниженной легочной емкости. Рентгенограмма выглядит решеткой, но только в месте очага. Когда повышается воздушность, поля легкого на снимке прозрачные.
Рентгенограмма при воспалении легких при выздоровлении характеризуется тем, что:
- снижается интенсивность затемнения;
- уменьшается размер тени;
- расширяется корень легкого;
- обогащается легочный рисунок (появляется много мелких элементов на всей поверхности легкого).
Расширенным корень может быть потом несколько месяцев подряд, до полного восстановления легочной ткани.
Лабораторная диагностика
Лабораторная диагностика пневмонии заключается в различных исследованиях крови, мокроты, смыва бронхов, плевральной жидкости, мочи, использовании иммунологических тестов на коже при выявлении аллергенов на антибактериальные препараты и др.

Методы лабораторной диагностики пневмонии:
- Клинические анализы крови показывает признаки пневмонии в виде умеренного или повышенного лейкоцитоза, ускоренной СОЭ, сдвига повышения формулы нейтрофилов влево, с патологической зернистостью.
- Биохимию крови — это исследование С-реактивного белка при пневмонии (при нарушении обмена белков), гликемический уровень, рост глобулинов, низкий уровень активности сыворотки, печеночные ферменты (АЛТ, АСТ) и др. Назначают при определении патологических процессов, сопутствующих болезнях, затрудняющих лечение пневмонии.
- Микробиологию образцов крови применяют при культивировании микробов на питательные среды у больных, которым необходима госпитализация в отделении интенсивной терапии.
- Серологию крови применяют в диагностировании таких вирусов, как микоплазмы, хламидии, легионеллы. Назначают, когда есть предположения об атипичной пневмонии.
- Иммунологический показатель характеризует умеренное снижением Т — лимфоцитов и повышение их активности (Ig G) и снижением (Ig А) (при микоплазменной пневмонии).
- Свертывание крови определяют тестами, которые отражают процесс в легочной ткани для предотвращения кровотечений, тромбозов и эмболий артерии.
- Мокроту и смыв из бронхов исследуют: бактериоскопией мазков, окрашенных по Грамму, лабораторным исследованием культур, определяют чувствительность к антибактериальным препаратам. Микробиологию делают тогда, когда эффект от лечения антибиотиками не наступает за первые семь дней после установления диагноза.
- Исследования мокроты позволяют узнать характер патологического процесса. Количество и цвет говорят о гнойных процессах в легких и наличии осложнений. При пневмонии мокрота бывает слизистой, гнойной, с примесью крови – ржавой. По консистенции вязкой или клейкой (при крупозном воспалении), жидкой (при начинающемся отеке легкого). Запах – при пневмонии она без запаха. Если запах присутствует – возникли осложнения в виде абсцессов, гангрены. Смотрят на состав и сгустки. В мокроте всегда есть лейкоциты.
- Исследуют мокроту на наличие грибка и других микроорганизмов — проводят посевы мокроты и идентифицируют их, а также выявляют их чувствительность к антибиотикам
- Плевральную пункцию используют при необходимости удаления жидкости или воздуха из плевральной полости, а также для введения в плевру лечебных средств при плевритах, возникших как осложнение пневмонии. Плевральную жидкость исследуют цитологически, оценивают физически, химически, микроскопически в нативных и окрашенных препаратах.
- Определение газов артериальной крови используют у больных с признаками дыхательной недостаточности.
- Назначают общий анализ мочи и дополнительный экспресс-метод, когда выявляются легионелллы, из-за который часто погибают больные.
- Бактериологию крови делают при наличии патологического процесса. Она помогает коррегировать лечение в больничных условиях.
Лучевая диагностика
Лучевая диагностика пневмоний имеет огромное значение в правильной постановке диагноза и определении очага воспаления и состоит из ряда методов, использующих действие лучей.

Методы лучевой диагностики пневмонии включают в себя:
- Обзорное рентгенографическое исследование органов дыхания двумя проекциями. Современные технологии воздействия рентгеновских лучей значительны и безвредны.
- Компьютерную томографию (КТ) легких. Этот метод позволяет подробно просмотреть изображения очагов, которые находятся в глубине и определить изменения.
- Ультразвуковое исследование (УЗИ) позволяет сделать оценку состояние плевры и ее полости при экссудате и очаге воспаления. УЗИ назначают для уточнения всей характеристики легочных процессов.
Лучевая диагностика нужна для установки размеров легочных изменений и последовательность развивающегося воспалительного процесса в долях легкого.
Беременным женщинам лучевую диагностику не назначают!
КТ легких
Томограмму лёгочной ткани назначают тогда, когда у больного предполагают воспаление у корня, чтобы тщательно изучить легочную ткань при воспалении легких. КТ выявляет изменения не только в паренхиме под разными углами, но и в средостении. Компьютер превращает контрастное исследование в изображение поперечного сечения, которое реконструируют на экране монитора, пленке слайда несколькими режимами.
КТ при пневмонии позволяет получить послойное изображение с уровнем корней легкого. Здесь пучок импульсного рентгеновского облучения проходит через слой легочной ткани.
Томографию легких выполняют при низкой интенсивности рентген-снимка легких, когда нужно разграничить несколько видов патологии органов дыхания, с детальной фокусировкой заданного слоя, неподвижного по отношению к рентгеновской пленке в течение всего времени проведения.
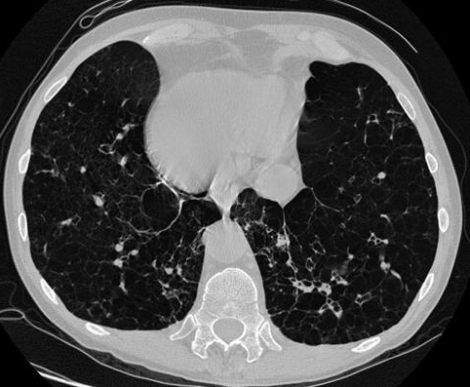
КТ способствует распознаванию очаговых изменений и распада легочной ткани и обладает следующими преимуществами: более высокой чувствительностью (чем рентген), безопасностью, безболезненностью, эффективностью и высокой точностью (достигает 94%), дает возможность предотвращения осложнений. Но ранние стадии пневмонии снижают его точность. Приборы для проведения КТ позволяют значительно снизить дозу облучения процедуры.
Спирография
Спирография — это запись регистрационных изменений объемов легкого графическим методом при движениях во время дыхания для получения показателя, описывающего легочную вентиляцию при помощи специальных приборов – спирографов.
Этот метод описывает воздушность объемов и емкость (характеристику упругости и растяжения органов дыхания), а также динамичность показателя определения количества воздуха, проходящего сквозь ткань легкого при вдохе и выдохе за принятую временную единицу. Показатели определяются режимом спокойного дыхания и проведением форсированных манёвров дыхания для выявления бронхиально–легочной обструкции.
Спирография при пневмонии показана в таких случаях:
- Когда нужно определить тип и степень легочной недостаточности, и при начальных признаках.
- Когда нужен мониторинговый анализ всех показателей вентиляционной способности органов дыхания и определение степени стремительности развития болезни.
- Для того, чтобы провести разграничительную диагностику недостаточности легких и сердца.
Данные спирографии изображаются в виде кривой: сначала при спокойном дыхании – затем при глубоком дыхании – затем манёвры с наиболее глубоким вдыханием, а затем — быстрым и долгим (6 с) выдохом, с определением форсированной жизненной емкости легкого (ФЖЕЛ). Затем проводят записывание максимума вентиляции легких за 1 мин. Существуют общепринятые нормы объема ФЖЕЛ. По ним определяют отклонения и измеряют проходимость трахеи и бронхов при пневмони.
Чтобы распознать воспаление легких с помощью всех способов диагностики, надо вовремя обращаться к врачу, так как медицина имеет много средств диагностирования пневмонии, чтобы предотвратить появление грозных осложнений.
Источник
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: – Вернуться в оглавление раздела “Пульмонология” Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник