Отит после орви у детей

Однако если слуховая труба перестает нормально работать, например, из-за воспаления носа или горла (чаще при ОРВИ), микробы проникают в среднее ухо – тут недалеко и до среднего отита. Среднее ухо начинает усиленно продуцировать слизь, чтобы расправиться с вирусами или бактериями, и в скором времени эта слизь может превратиться в гнойное отделяемое. По мере образования гноя растет и его давление на перепонку, в ней может образоваться отверстие – перфорация.
Средний отит чаще всего встречается у детей до 7 лет. Это второе по частоте заболевание после ОРВИ, которое ЛОР-врачи выявляют у детей. Многие переносят его по 5–7 раз в год – это мучительно и для детей, и для родителей. Этому способствуют некоторые анатомические и физиологические особенности ребенка. Во-первых, слуховая труба у ребенка короче и шире, чем у взрослого, и инфекция из носоглотки проникает сюда легче. Во-вторых, система иммунитета ребенка еще незрелая. Сочетание этих факторов с частыми простудами и ОРВИ становится причиной среднего отита.
Что нужно делать, если ваш ребенок заболел средним отитом, а тем более эти эпизоды начали повторяться? Ни в коем случае не относиться к этому заболеванию беззаботно, т. к. недолеченные острые отиты переходят в хроническую форму и приводят к стойкому снижению слуха.
Что нужно знать о среднем отите?
Существует несколько типов среднего отита, лечение которых кардинально отличается: острый средний отит, экссудативный средний отит и хронический гнойный средний отит.
Если воспаление среднего уха развивается быстро и продолжается не больше месяца, то это, как правило, острый средний отит.
Шесть симптомов острого среднего отита:
- боль в ухе или заушной области – стреляющая либо постоянная ноющая;
- снижение слуха и, возможно, шум в ухе;
- повышение температуры тела;
- гнойные выделения из уха;
- общая слабость, явления интоксикации, раздражительность, плаксивость (у детей) и другие симптомы при наличии ОРВИ;
- иногда головокружение, тошнота и рвота.
Если у вас или вашего ребенка появился хоть один из перечисленных симптомов, это повод срочно обратиться к ЛОР-врачу.
Семь факторов, провоцирующих средний отит у детей дошкольного возраста:
пассивное курение (не курите в присутствии ребенка!);
посещение детского сада. Дома ребенок никогда не столкнется с таким разнообразием инфекций;
весенний или зимний период, увеличивающий вероятность ОРВИ;
кормление ребенка в горизонтальном положении. Именно в этом положении велика вероятность заброса пищи через слуховую трубу в среднее ухо;
искусственное вскармливание до возраста 6 месяцев. Искусственные смеси не содержат иммунные факторы, которыми обладает материнское молоко, и поэтому ребенок, находящийся на искусственном вскармливании, больше подвержен инфекциям;
аллергический ринит, провоцирующий частые ОРВИ;
увеличение аденоидов у детей. Аденоиды, в норме располагающиеся в носоглотке (на границе носа и рта), при увеличении в размерах могут закрывать собой отверстия слуховых труб, тем самым вызывая отит.
Какое лечение назначит врач?
Первым делом доктор купирует боль. Для этого он назначит анальгетики в виде сиропа или таблеток, как и при наружном отите. Если барабанная перепонка цела и перфорация отсутствует, то лечение может ограничиться ушными каплями с обезболивающими средствами.
Что касается детей до 2 лет, рекомендации по назначению антибиотиков были всегда более строгими. Однако последние международные рекомендации по лечению острого одностороннего среднего отита у детей в возрасте от 6 до 24 месяцев основываются на тактике ожидания: 2–3 суток от начала заболевания показывают, стоит ли назначать антибиотики. Если самочувствие ребенка улучшается, то продолжают тактику наблюдения, однако если ребенок не идет на поправку или его состояние ухудшается, прибегают к антибиотикам.
В случае высокой температуры (выше 39 °С), общем тяжелом состоянии, выраженной боли в ухе или если в процесс вовлечены оба уха, врач не будет прибегать к тактике ожидания, а незамедлительно назначит прием антибиотиков.
Первое, что необходимо сделать при боли в ухе, – принять обезболивающие (анальгетики). Антибиотики начнут действовать только через 24–72 часа. При среднем отите антибиотики в большинстве случаев показаны лишь в том случае, если в течение 2–3 дней не проявился явный положительный эффект от лечения обезболивающими препаратами и ушными каплями.
Мне неоднократно приходилось оперировать пациентов, которым якобы не помогло консервативное лечение. А все дело было в неправильном назначении антибиотиков. Так что помните: антибиотики – это серьезно!
Если нет перфорации в барабанной перепонке то необходимости в ушных каплях с антибиотиком нет – барабанная перепонка непроницаема для лекарств и их назначение не имеет смысла.
Если же врач увидел перфорацию, назначаются специальные ушные капли с противомикробным составом, которые оказывают лечебный эффект, проникая в среднее ухо. Также дается рекомендация беречь ухо от попадания воды.
Если назначенное лечение не помогает
Если нет перфорации в перепонке, при остром среднем отите, особенно у маленьких детей, для дополнительной диагностики и лечебного эффекта часто применяют парацентез (тимпаноцентез) – прокол барабанной перепонки. Эта простая манипуляция обычно проводится без анестезии и занимает несколько секунд. При выраженной боли в ухе эта процедура сразу вызывает облегчение. Гнойное отделяемое среднего уха берется на посев, чтобы точнее подобрать антибиотик.
Экссудативный средний отит
Как ни странно, но при одних и тех же условиях в среднем ухе может развиваться отит и без воспалительных симптомов – это экссудативный средний отит. А называется он так потому, что в среднем ухе скапливается прозрачная жидкость или, как ее называют медики, экссудат. Проявляется такой отит только заложенностью уха: человек ощущает, будто в ухо попала вода – и так оно и есть. Только вода эта проникает не извне, а изнутри уха.
Существуют две типичные картины развития экссудативного среднего отита. В одном случае боль при остром среднем отите стихает и сменяется стойкой заложенностью. Возникает ощущение, что воспаление в ухе уменьшается, уходит покраснение барабанной перепонки, прекращаются выделения, зарастает перфорация. Но работа слуховой трубы еще не успела восстановиться, и в ухе начинает накапливаться экссудат. Это больше характерно для детей.
В другом случае экссудативный отит вызывается резким перепадом атмосферного давления, с которым слуховая труба не может справиться. Если пациент жалуется на то, что после перелета его заложенное ухо так и «не отпустило», а прошла уже неделя, можно с высокой долей вероятности предполагать экссудативный средний отит.
Для установления диагноза достаточно провести осмотр уха с помощью диагностического микроскопа, которым оснащен любой современный ЛОР-кабинет. Для достоверного подтверждения диагноза обычно проводится исследование слуха – аудиометрия и тимпанометрия.
В большинстве случаев экссудативный отит проходит сам собой – просто уху требуется время, чтобы восстановиться, обычно несколько дней. Как только слуховая труба восстановится, экссудат ликвидируется сам без каких-либо последствий. Однако случается, что проходит неделя, вторая, третья, а заложенность остается. В этом случае необходимо лечение, и его тактика различна у детей и взрослых.
Если врач выявил у вашего ребенка экссудативный отит, не стоит паниковать. Как правило, он проходит без лечения, поэтому основная рекомендация при выявлении экссудата – это наблюдение в течение 2–3месяцев.
Почему лечить экссудативный отит сразу не стоит?
Ни антибиотики, ни сосудосуживающие капли в нос, ни физиотерапия совершенно неэффективны при лечении экссудативного отита. Более того, антигистаминные препараты могут вызвать еще большее сгущение экссудата и тем самым только усугубить заложенность, затормозить процесс самоликвидации жидкости. Единственные препараты, которые могут ускорить выздоровление, – это назальные кортикостероиды, однако назначать их или нет, решает ЛОР-врач после осмотра.
Попробуйте простые, но полезные средства – больше жевать жвачку, надувать шарики или самостоятельно продувать уши. Все это может помочь восстановлению функции слуховых труб.
В подавляющем большинстве случаев экссудативный отит у детей проходит без лечения, поэтому не стоит бросаться за лекарствами: у вас в запасе есть два-три месяца.
Для лечения взрослых применяются другие подходы. В большинстве случаев активные действия следует предпринимать, если экссудат не ликвидируется сам через 2–3 недели.
В каких случаях следует начинать лечение незамедлительно и не ждать 3 месяца:
- если у ребенка уже имеется снижение слуха, вызванное другими причинами;
- если у ребенка выраженное снижение слуха и задержка речевого развития;
- при наличии аутизма и генетических заболеваний, проявляющихся задержкой психомоторного развития;
- наличие слепоты или значительного снижения зрения.
«Золотым стандартом» лечения экссудативного среднего отита у детей и взрослых является шунтирование барабанной полости. Это несложная операция, при которой в барабанную перепонку устанавливается миниатюрная вентиляционная трубочка. Она выравнивает давление между средним ухом и окружающей средой и позволяет удалить экссудат.
Пять способов избежать экссудативного среднего отита:
- не стоит дышать сигаретным дымом: даже при пассивном курении слизистая носа и слуховых труб перестает нормально работать;
- сократить частоту обострений поможет отказ от посещения детского сада;
- посетите аллерголога: аллергический насморк – одна из причин частых отитов;
- не кормите грудного ребенка в горизонтальном положении;
- отдавайте предпочтение грудному вскармливанию: материнское молоко богато множеством иммунных факторов, которые помогают новорожденному противостоять инфекциям.
Источник
Статистика Всемирной организации здравоохранения свидетельствует, что 25-30% всех заболеваний органа слуха приходится на средний отит. К трем годам отитом успевают переболеть восемь из десяти детей, и именно эта патология является основной причиной потери слуха у малышей. Кроме того, независимо от возраста пациента, воспаление уха вызывает сильный болевой синдром, сравниться с которым может разве что зубная боль. О том, откуда появляется отит, как проявляется и лечится болезнь, рассказывает MedAboutMe.
Причины отита
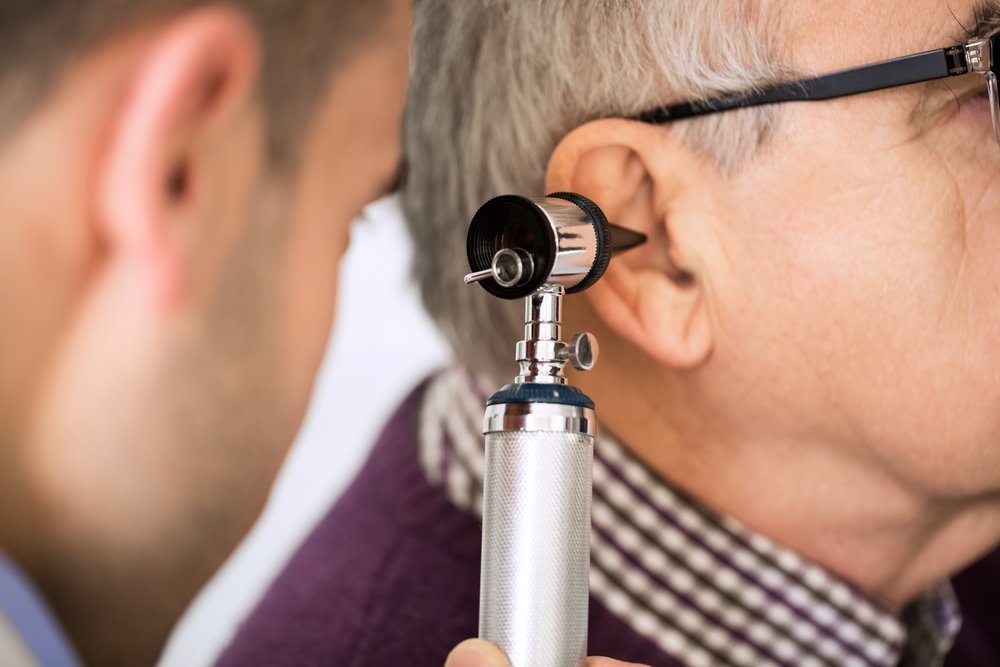
Острый гнойный отит средних отделов органа слуха появляется как исход инфицирования патогенными или даже условно-патогенными микроорганизмами на фоне снижения сопротивляемости организма или защитных свойств слизистой оболочки среднего уха. Конкретного возбудителя отита не существует. В большинстве случаев отит как самостоятельную болезнь вызывают кокки и гемофильная палочка.
Наиболее частый механизм инфицирования среднего уха происходит так называемым тубогенным путем, то есть через слуховую трубу, которая соединяет ротоглотку и полость среднего уха. При этом источником патогенных микроорганизмов могут быть хронические очаги инфекционного воспаления в полости рта, придаточных пазухах носа или глотки, такие как кариес, тонзиллит, фарингит, гайморит или фронтит. Вследствие ослабления иммунитета хроническими заболеваниями причиной отита становится сапрофитная флора, в нормальных условиях не вызывающая иммунного ответа.
Кроме того, выделяют травматический вид болезни, при котором нарушается целостность барабанной перепонки, служащей естественным антимикробным барьером полости. Бактерии при этом имеют прямой доступ в полость органа слуха, вследствие чего развивается воспаление. Аналогичный путь инфицирования реализуется с повреждением сосцевидного отростка — выступа височной кости, который располагается за ушной раковиной.
Возможен также гематогенный путь инфицирования, который реализуется при отите вирусной этиологии. Симптомы болезни при этом являются осложнением течения основной инфекции.
Средний отит: выделения — хорошо или плохо?

Отек тонкой слизистой оболочки, которая выполняет роль надкостницы в барабанной полости, вызывает резкие боли в ухе. В норме слизистая здесь имеет толщину 0,1 мм, а воспаление провоцирует ее многократное утолщение и эрозирование. Это приводит к затруднению оттока секрета слизистой в ротоглотку, что в свою очередь повышает давление внутри полости органа слуха.
Накопление экссудата провоцирует выбухание барабанной перепонки, а со временем — ее расплавление или прорыв, и тогда отит сопровождается выделениями из уха. Экссудат изначально может носить серозный характер, постепенно становясь гнойным.
Характерная клиническая картина стала причиной стадийного деления течения отита. Различают следующие стадии отита:
- до прободения барабанной перепонки;
- собственно перфоративную;
- репаративную стадию.
До прорыва перепонки болезнь характеризуется следующими симптомами:
- Резкие боли в ухе, иррадиирующие в зубы, височную или теменную область. Нередко болезненность захватывает всю больную половину лица (это происходит из-за того, что в воспаление вовлекаются тройничный и языкоглоточный нервы).
- Шум в ухе и ощущение заложенности, причина которых — снижение подвижности звуковоспринимающего аппарата.
- Снижение функции органа слуха.
- Лихорадка (цифры колеблются в пределах 37,5—39°С).
Эта стадия болезни длится от нескольких часов до двух-трех суток, после чего наступает стадия прорыва и отореи.
Выделение гноя из слухового прохода при среднем отите является прогностически благоприятными признаком, поскольку если экссудат, скопившийся в барабанной полости, эвакуируется в противоположном направлении, то есть в полость черепа, процесс принимает угрожающее жизни течение.
Оторея (гноетечение из уха) сопровождается снижением интенсивности болевого синдрома и лихорадки, а кроме того, положительной общесоматической динамикой. В самом начале после прободения выделения обильные и могут содержать примеси крови, которые впоследствии исчезают. Оторея длится 5-7 дней, с каждым днем количество отделяемого уменьшается.
В стадии репарации оторея исчезает, параллельно с этим постепенно восстанавливается слух. Обычно заболевание длится 2-3 недели, к концу месяца от начала болезни функция органа слуха восстанавливается при благоприятном течении заболевания и адекватном лечении.
Средний отит как осложнение ОРВИ

Средний отит как осложнение ОРВИ возникает на фоне заболевания или после стихания его симптомов. Иногда остаточная вирусемия провоцирует развитие острого среднего отита, и тогда на фоне уже снижающейся температуры тела и других признаков инфекционно-воспалительного процесса появляются резкие боли в ухе и повторная лихорадка.
Также могут возобновляться или усиливаться общеинтоксикационные симптомы:
- астения;
- миалгии и артралгии;
- головные боли;
- снижение аппетита;
- бессонница и др.
По своей природе отит вирусной этиологии редко бывает гнойным изначально, а становится им в результате присоединения бактериальной микрофлоры, о чем свидетельствует изменение характера отделяемого из уха (слизистые выделения сменяются обильными гнойными). Для вирусных отитов более характерен переход воспаления со среднего уха на внутреннее, а потому слух нарушается гораздо сильнее и чаще.
Лечение гнойного отита

Лечение неосложненного гнойного отита проходит в амбулаторных условиях, а к госпитализации прибегают при наличии симптомов паралича лицевого нерва, мастоидита, менингита, энцефалита и других внутричерепных осложнений.
Пациенту, больному отитом, следует знать следующие правила:
- Противопоказаны согревающие процедуры: это увеличивает вероятность распространения гноя внутрь черепа.
- Применение сосудосуживающих препаратов на спиртовой основе и других ушных капель противопоказано в стадии перфорации.
- Нельзя слишком интенсивно сморкаться и втягивать слизь через нос в полость рта (это может усугубить течение болезни, поскольку инфицированное содержимое носовых ходов попадает в евстахиеву трубу).
- Ушные капли следует подогревать до температуры 38-40°С, после чего оттянуть ушную раковину назад и вверх, если болеет взрослый, или назад и вниз, если пациент — ребенок.
- После закапывания уши желательно закрыть ватным тампоном на 1-2 часа.
Неосложненный гнойный отит в первой стадии лечат назначением следующих препаратов:
- Назальные сосудосуживающие капли.
- Ушные капли с анестетиком (отипакс).
- Антибактериальные препараты (чаще всего применяют амоксициллин).
- Борный спирт.
- Антипиретики и анальгетики (ибупрофен, парацетамол).
Прибегают к хирургическому лечению: катетеризуют слуховую трубу или проводят парацентез (разрез) барабанной перепонки. И первый, и второй метод дренирования среднего уха положительно сказывается на патологическом процессе: с их помощью можно побороть болезнь на самой ранней ее стадии. Парацентез выполняется по неотложным показаниям при симптомах нарастания давления в барабанной полости и менингеальных знаках.
После перфорации показан дальнейший прием сосудосуживающих и антибактериальных средств. Добавляют антигистаминные средства и муколитики, а также физиотерапевтические процедуры, которые уменьшают отечность слизистой и облегчают отхождение слизи.
В репаративной стадии отменяют почти все назначения. Больному показаны продувания евстахиевой трубы и препараты-ферменты: это снижает вероятность образования спаек внутри полости.
В целом прогноз при среднем отите благоприятный (при условии проведения адекватной терапии). Однако любая попытка самолечения без контроля специалиста может привести к необратимой потере слуха или даже летальному исходу. При возникновении первых симптомов гнойного отита следует обратиться к отоларингологу.
Источник

Опубликовано: 20 октября 2018
По статистике, более 70% людей в раннем детстве хотя бы раз болели отитом. Обычно воспаление уха у детей развивается как осложнение после ОРВИ или гриппа, затяжной простуды. Частые детские отиты связаны с особым строением слухового аппарата. У малышей слуховая труба широкая и короткая, поэтому бактерии и вирусы из носоглотки по ней быстро попадают в среднее и внутреннее ухо.
Если иммунитет ослаблен, риск получить осложнение «на уши» после ОРВИ возрастает в несколько раз. Нормально работающая иммунная система задержит вирус еще в носоглотке и не допустит дальнейшего распространения болезни. К сожалению, у малышей иммунная система только формируется. Их организм не так силен и не всегда способен справиться с инфекцией.
Предотвращаем осложнения
Что делать, если ребенок часто болеет ОРВИ и его иммунитет не может активно бороться с вирусами? Стараться не запускать инфекцию, чтобы предотвратить развитие осложнений. Грамотное лечение поможет справиться с болезнью на ранней стадии.
- При насморке важно тщательно очищать нос от выделений. Маленькие дети еще не умеют делать это самостоятельно, поэтому мама должна помочь им, использовав назальный респиратор.
- Нужно поддерживать оптимальную влажность и температуру в квартире. Прохладный влажный воздух разжижает секрет в носу, облегчая его выведение. При недостатке влажности слизь густеет и застаивается, становясь питательной средой для бактерий и вирусов.
- Промывания носа соленой водой или физраствором могут навредить. У детей при промывании жидкость вместе с возбудителем ОРВИ может попасть в ухо. Без разрешения врача промывать нос ребенку нельзя.
Лечимся грамотно
При первых признаках ушной инфекции у ребенка необходимо срочно обратиться к врачу. Никакие народные средства или лекарства до консультации со специалистом использовать нельзя. Осложнения «на уши» после ОРВИ могут привести к повреждению барабанной перепонки. При ее перфорации капли и другие местные средства проникают в полость внутреннего уха и повреждают его эпителий. В будущем это может стать причиной снижения слуха. Врачи назначают терапию только после проверки целостности барабанной перепонки.
Лечение ушных инфекций должно быть комплексным. Специалист подберет местные средства, которые устранят воспаление в ухе, а также порекомендует препараты для борьбы с очагом инфекции в полости носа. Комплексная терапия ускорит выздоровление и поможет избежать рецидивов болезни.
При острых или осложненных ОРВИ и гриппе педиатр может назначить детям назальные капли Деринат. Они действуют сразу в нескольких направлениях.
- Обеспечивают комплексную противовирусную, антибактериальную и противогрибковую защиту организма.
- Помогают укрепить клеточный и гуморальный иммунитет, облегчая иммунной системе борьбу с болезнью.
Особенность Дерината — репаративный эффект. Капли восстанавливают и укрепляют поврежденную слизистую носоглотки, помогая ей сопротивляться действию патогенных микроорганизмов. Нос и горло — первые барьеры на пути инфекции. Если они хорошо держат оборону, удастся справиться с ОРВИ на ранней стадии и избежать осложнений «на уши».
Врач может назначить Деринат:
- при остром ОРВИ,
- как часть комплексного лечения при развитии осложнений,
- для профилактики гриппа и ОРВИ у детей.
Перед началом применения внимательно прочитайте инструкцию и проконсультируйтесь со специалистом. Будьте здоровы!
Полезные статьи:
Источник
