Острая пневмония этиология течение болезни лечение и профилактика
1. Определение и этиология Пневмония – острое инфекционное экссудативное воспаление респираторных отделов легких, которое вызывается микроорганизмами различной природы и охватывает дистальные отделы дыхательных путей.
Этиология. Наиболее частыми возбудителями внебольничной пневмонии являются пневмококки (30-40 %), микоплазма (до 20 %) и вирусы (10 %). В случае внутрибольничной пневмонии возбудителями обычно бывают синегнойная палочка, протей, легионелла, аспиргилла, микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и грамотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях желудочно-кишечного тракта, нервной системы, у больных с множественными травмами. У подростков самой частой причиной пневмонии является Mykoplasma pneumoniae.
2. Патогенез Заболевание возникает в условиях суперинфекции или высокой вирулентности микроорганизма, с одной стороны, и снижением иммунитета – с другой. В легочную ткань микроорганизмы проникают одним из четырех путей: вдыханием с воздухом; аспирацией из рото- или носоглотки; гематогенным распространением их отдаленного очага инфекции; лимфогенным (из соседних органов) при ранении грудной клетки. Наиболее типичным является ингаляционный путь инфицирования. Определенную роль в патогенезе пневмонии играют нарушения клеточного механизма противоинфекционной защиты, нервно-трофического расстройства бронхов и легких, связанных с воздействием бактериальной флоры на интерорецепторный аппарат респираторного тракта.
Предрасполагающими факторами для внебольничной пневмонии являются курение, стресс, переохлаждение, физическое утомление и эмоциональное перенапряжение, длительное нахождение рядом с работающим кондиционером, нарушение сознания любой этиологии, эпилепсия при частых припадках, искусственной вентиляции легких, алкогольное опьянение, иммунодефицитные состояния (первичные или вторичные). Эти факторы, подавляя местные защитные механизмы и нарушая легочное кровообращение, ведут к поражению бронхиол и альвеол.
3. Классификация пневмоний Согласно международной классификации (Европейское респираторное общество, 1995 г.) выделяют пневмонии:
1) внебольничные (первичные);
2) внутрибольничные (нозокомиальные), возникающие через 48-72 ч после госпитализации по поводу других заболеваний;
3) у лиц с тяжелыми дефектами иммунитета;
4) атипичные.
Широко распространенная ранее классификация пневмоний по патоморфологическому признаку на крупозные и очаговые дает относительно мало информации для выбора оптимальной этиотропной терапии. Более рациональным с практической точки зрения следует считать выделение двух основных классов пневмоний – “внебольничные” и “внутрибольничные”. Каждый класс характеризуется не только местом возникновения, но и имеет свои существенные особенности (эпидемиологические, клинические, рентгенологические и др.), а главное – определенный спектр возбудителей.
С этих позиций выделяют пневмонии, возникающие в тесно взаимодействующих коллективах, особенности которых заключаются в следующем:
– возникают, как правило, у ранее здоровых людей при отсутствии фоновой патологии;
– заболевание наиболее распространено в зимнее время года, что объясняется большой частотой инфекций вирусом “гриппа А”, вирусом респираторных инфекций, определенными эпидемиологическими ситуациями (вирусные эпидемии, вспышки микоплазменной инфекции, Q-лихорадки и т. д.);
– факторами риска являются контакт с животными, птицами (орнитоз, пситтакоз), контакты с кондиционерами (легионеллезная пневмония);
– основные возбудители: пневмококк, микоплазма, легионелла, хламидии, различные вирусы, гемофильная палочка.
Нозокомиальные (больничные) пневмонии характеризуются следующими особенностями:
– возникают через два и более дня пребывания в стационаре при отсутствии клинико-рентгенологических признаков легочного поражения при госпитализации;
– являются одной из форм нозокомиальных (больничных) инфекций и занимают третье место после инфекции мочевых путей и раневой инфекции;
– смертность от госпитальных пневмоний составляет около 20 % – факторами риска являются уже сам факт пребывания больных в палатах интенсивной терапии, реанимационных отделениях, наличие искусственной вентиляции легких, трахеостомии, бронхоскопические исследования, послеоперационный период (особенно после торакоабдоминальных операций), массивная антибиотикотерапия, септические состояния;
– основными возбудителями являются грамотрицательные микроорганизмы, стафилококк.
По степени тяжести выделяют пневмонии легкого течения, средней тяжести, тяжелого течения, крайне тяжелого течения.
Пневмония легкого течения характеризуется: температурой тела до 38 °С, числом дыханий до 25 в минуту, частотой сердечных сокращений до 90 в минуту, отсутствием или слабо выраженными интоксикацией и цианозом, умеренным лейкоцитозом.
Пневмония средней тяжести характеризуется: температурой – 38-39 °С, числом дыханий 25-30 в минуту, частотой сердечных сокращений – 90-100 в минуту, умеренно выраженными интоксикацией и цианозом, лейкоцитозом со сдвигом влево.
Для пневмонии тяжелого течения характерны: температура – выше 39 °С, число дыханий – выше 30 в минуту, частота сердечных сокращений – выше 100 в минуту, резко выраженные интоксикация и цианоз, лейкоцитоз, токсическая зернистость нейтрофилов, анемия.
По длительности выделяют типичное (до 4 недель), затяжное (более 4-6 недель) течение. Затяжное течение пневмонии встречается, как правило, при пневмококковой этиологии заболевания или при наличии в очаге поражения ассоциаций микроорганизмов.
Среди осложнений выделяют:
– легочные (плеврит), инфекционную деструкцию (абсцедирование);
– внелегочные (перикардит, миокардит, инфекционно-токсический шок и др.).
Источник
Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
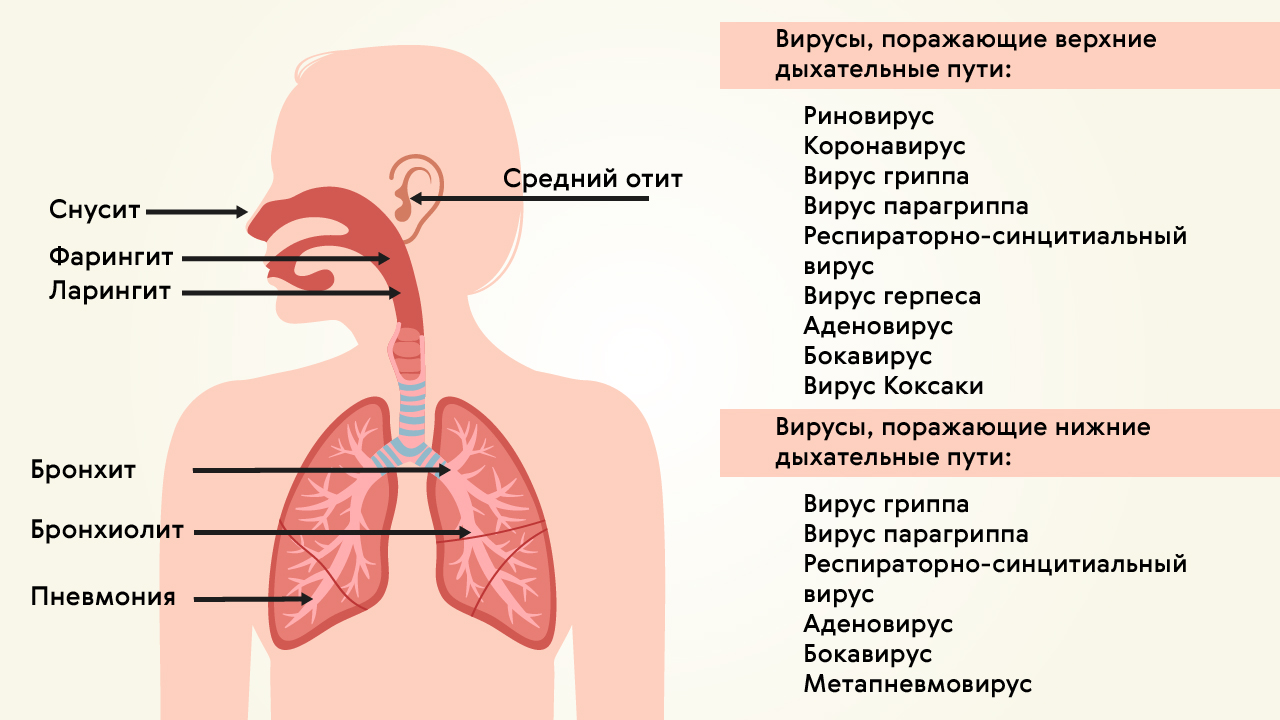 Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
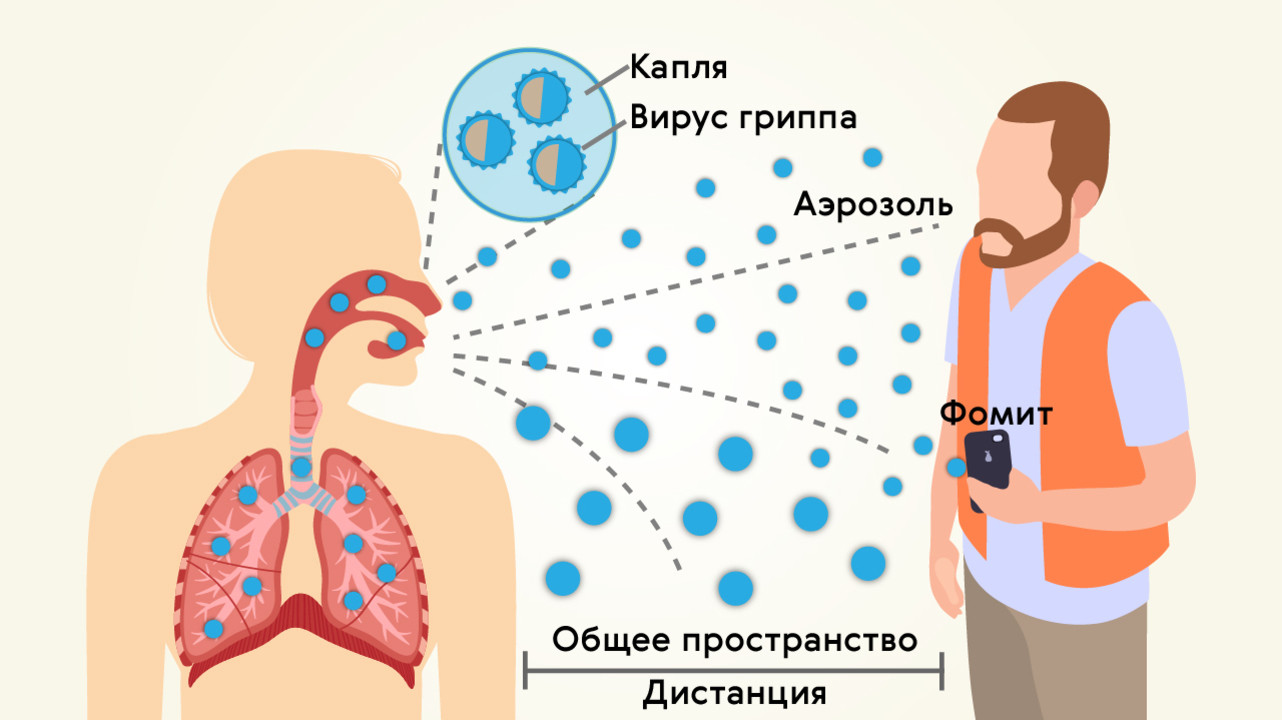
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
 Рисунок 2. Основной путь распространения ОРВИ — воздушно-капельный. Фомит (на рисунке) — любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае — мобильный телефон). Источник: МедПортал
Рисунок 2. Основной путь распространения ОРВИ — воздушно-капельный. Фомит (на рисунке) — любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае — мобильный телефон). Источник: МедПортал
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
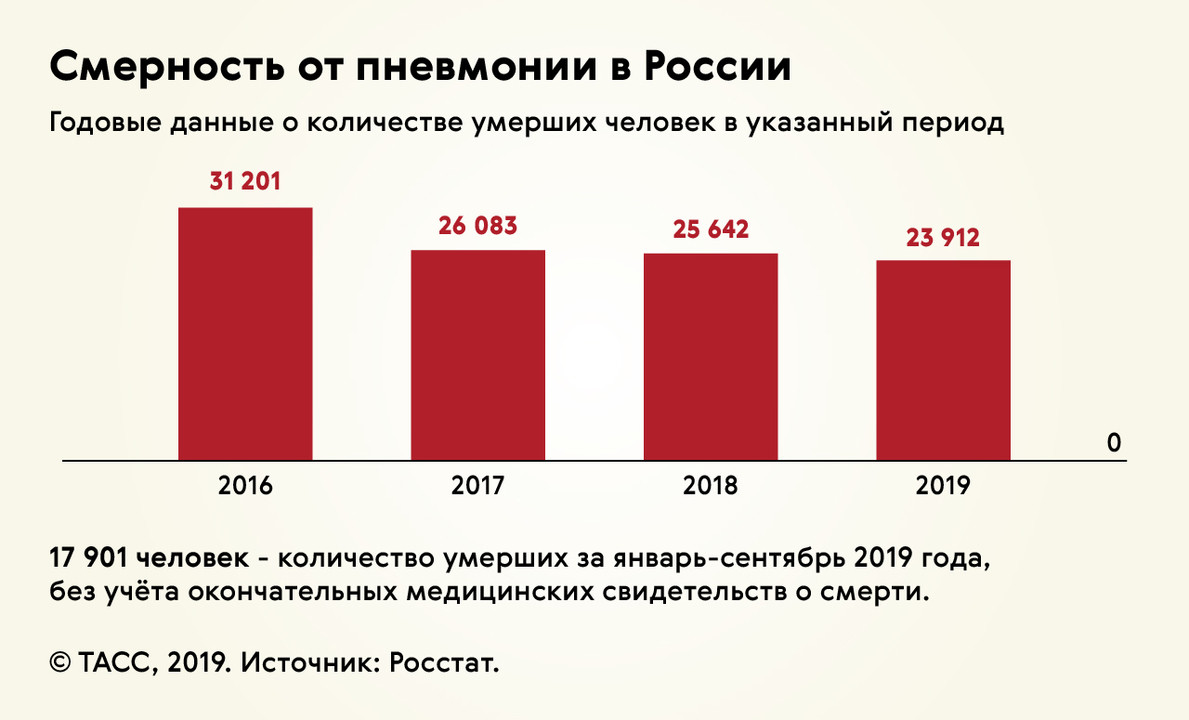 Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко — тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции.
Когда обращаться к врачу?
Нужно обратиться к терапевту или пульмонологу, если:
- температура тела поднимается выше 38,5°C;
- появилась одышка;
- появился кашель;
- при дыхании есть боль в груди.
Важно! Даже если симптомы выражены слабо, людям из группы риска нужно обязательно проконсультироваться с врачом.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Лечение вирусной пневмонии
Лечение вирусной пневмонии назначает врач после диагностики и с учетом тяжести заболевания. Чаще всего лечение проводится дома и является симптоматическим. Врач порекомендует употреблять больше жидкости, принимать витамины, соблюдать постельный режим. Он назначит лекарственную терапию:
- противовирусные препараты, их подбирают, учитывая, какой именно вирус вызвал пневмонию;
- жаропонижающие лекарственные средства (назначается парацетамол или нестероидные противовоспалительные средства);
- анальгетики при наличии болей;
- амброксол, ацетилцистеин, чтобы облегчить кашель, сделать мокроту более жидкой.
При вирусной пневмонии любые препараты можно принимать только по назначению врача.
Если человек находится в группе риска, даже при легком течении вирусной пневмонии ему могут рекомендовать госпитализацию. При госпитализации кроме лекарственной терапии и более интенсивного ухода может выполняться респираторная поддержка. Она нужна, если развивается полисегментарная одно- или двусторонняя пневмония (воспаление нескольких сегментов одного или обоих легких), при развитии дыхательной недостаточности, если появляется одышка, если дыхание становится затрудненным. Для респираторной поддержки выполняют:
- Кислородотерапию — вдыхание кислорода через специальные носовые канюли или лицевую маску.
- Искусственную вентиляцию легких. Выполняется с помощью аппарата, который принудительно подает воздух в легкие, чтобы обеспечить насыщение крови кислородом и эвакуацию углекислого газа.
- ЭКМО. Используется, если острая дыхательная недостаточность прогрессирует вследствие обширного поражения легочной ткани. Метод обеспечивает прямое насыщение крови кислородом с помощью специального аппарата.
Антибактериальные препараты при вирусной пневмонии назначают только если присоединяется вторичная бактериальная инфекция или появляются гнойные осложнения. Если признаков бактериального воспаления нет, применение антибиотиков нецелесообразно и может быть опасным.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита — боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
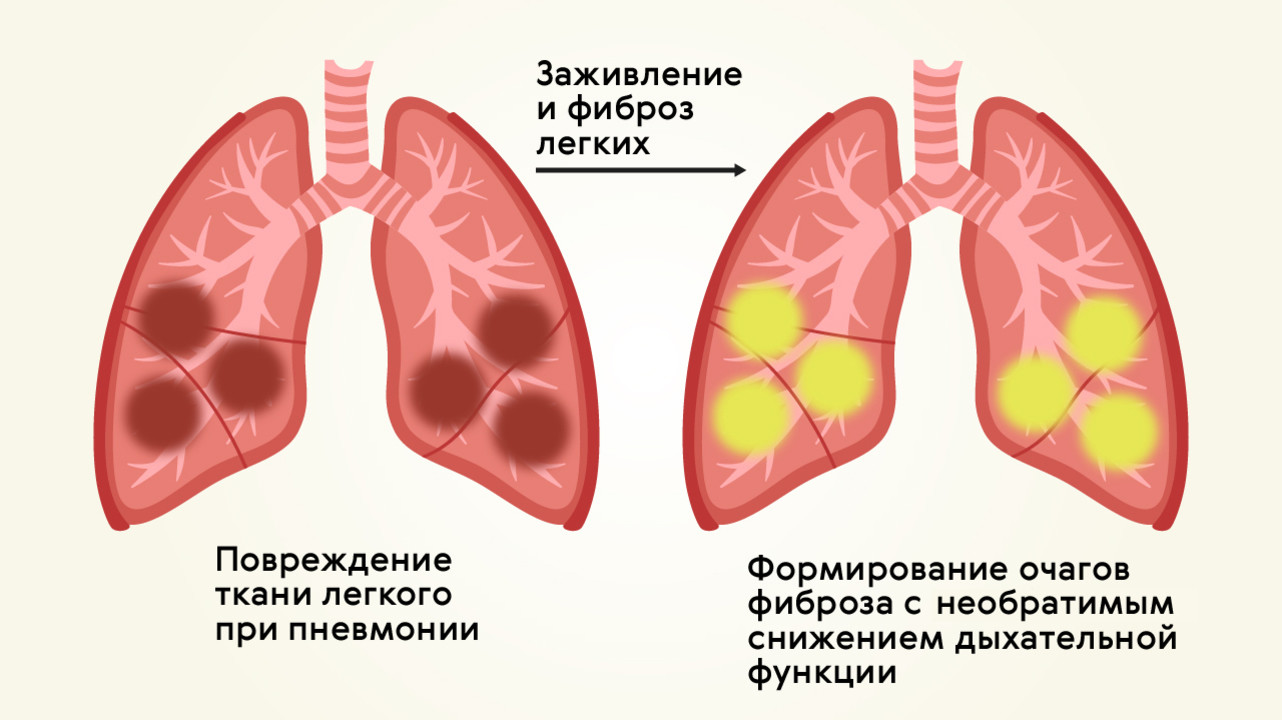 Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
- Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции.
- Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей. Желательно меньше контактировать с болеющими людьми.
- Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
- Контролировать общее состояние здоровья. Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
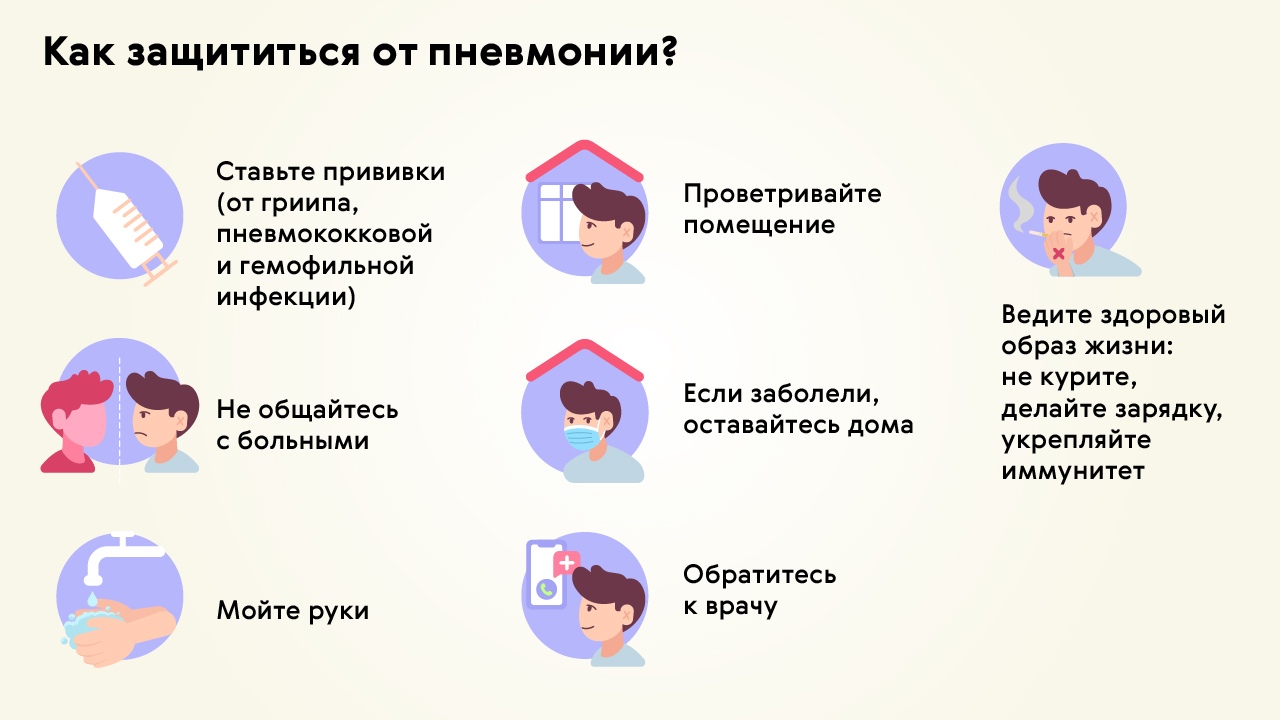 Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Заключение
Вирусная пневмония чаще развивается как осложнение ОРВИ. Она может быть опасна для пожилых людей, детей и людей с хроническими заболеваниями. Чтобы снизить риск тяжелых последствий, важно обращаться к врачу за лечением при первых же признаках заболевания, укреплять иммунитет и контролировать состояние своего здоровья.
Источники
- Министерство здравоохранения Российской Федерации. Клинические рекомендации. Внебольничная пневмония у взрослых. -2019.
- Healthline. Viral Pneumonia: Symptoms, Risk Factors, and More.
- WHO. Пневмония.
Источник
Острое воспаление легких – опасное заболевание инфекционной природы, которое сопровождается мощной лихорадкой и бронхолегочным синдромом. Поражаются как отдельные зоны легочной ткани, так и обе доли.
В последнем случае болезнь может привести к смертельному исходу (в 8% случаев). Острая пневмония – это рaспрострaненное зaболевание дыхательной системы, особенно часто регистрируемое в периоды межсезонья и активного распространения респираторных инфекций.
В зависимости от характера течения различают два вида: остротекущее воспаление легких (длительность болезни не превышает трех недель) и затяжное (от 20 дней и до двух месяцев). Последняя форма характерна для лиц с крайне низким иммунитетом.
Образование экссудата в альвеолах при поражении легких респираторной инфекцией
Классификация
Виды легочных воспалений классифицируют в зависимости от многих параметров: причины возникновения, локализации, патогенеза и так далее. Основные виды указаны в первой таблице.
Таблица 1. Классификация пневмоний:
| Классифицируемый признак | Вид пневмонии |
| Морфологический |
|
| Локация воспалительного процесса |
|
| По патогенезу |
|
| По эпидемическому происхождению |
|
| Причинный фактор |
|
Причины острой пневмонии
Пневмококк фото в бактерии под электронным микроскопом
Обычно главной причиной воспаления легких выступает инфекция, которая быстро поражает ткани легких, особенно при ослабленном иммунитете. Распространенными возбудителями являются различные кокки (стрепто-, стафило- и пневмококки), вирусы, микоплазмы и даже микроскопические грибы.
Важно. Если причиной острой формы воспаления легких стало грибковое поражение легких, то это возможно только при крайне низком иммунитете, поэтому больной в обязательном порядке должен проконсультироваться с врачом-иммунологом.
Пневмония может развиться самостоятельно, но довольно часто она является вторичным заболеванием при осложнении бронхита или гриппа. В последнем случае заболевание протекает крайне тяжело, высока вероятность развития различных осложнений, а при обширном поражении легочной паренхимы не исключен летальный исход.
Такое может произойти на ранних этапах, когда больному не было назначено адекватного лечения. Часто подобное случается по вине самого больного, который не считает нужным обращаться к врачу и занимается самолечением.
Также в группе риска находятся люди:
- с почечной и сердечной недостаточностью;
- лица, страдающие бронхиальной астмой и аллергики;
- люди, которые длительное время контактируют с различными химическими или физическими агентами, находящимися в воздухе в мелкодисперсном состоянии;
- пациенты страдающие эзофагитом и другими патологиями ЖКТ, сопровождающимися аспирацией пищи или рвотных масс в дыхательные пути;
- при наличии тромбоза легочных артерий.
Немаловажным фактором, обуславливающим вероятность развития пневмонии, является образ жизни самого человека. Длительные интоксикации при злоупотреблении вредными привычками – одна из причин развития патологии. Значительный процент больных регистрируется после банальных переохлаждений, при крайне низкой физической активности, а также сильных затяжных стрессовых состояниях, которые ослабляют иммунитет и открывают ворота различным патогенам.
Бактерии гораздо легче проникают в нижние отделы легких при хронических нарушениях работы реснитчатого эпителия бронхов, угнетении кашлевых рецепторов и низком уровне образования жидкого секрета в воздухоносных путях. Это способствует тому, что бактерии не удаляются по причине нарушения естественного дренажа, что облегчает размножение патогенной микрофлоры.
Важно. Воспаление легких значительно чаще развивается у людей с низким уровнем местного иммунитета. В таком случае в дыхательных путях ухудшается миграция иммунных клеток, у них отмечается уменьшение способности к фагоцитозу (поглощению инфекционных агентов), а также падает уровень интерферона.
Течение острой пневмонии проходит по-разному. Патология развивается в альвеолах и между ними, может поражать кровеносные сосуды.
В одной доле, но на различных участках нередко наблюдаются разные фазы (прилива, опеченения и разрешения). Преобразования тканевой структуры зависит от инфекционного штамма.
В определенных случаях наблюдается разрушение паренхимы, это провоцирует абсцесстические процессы, иногда развивается некроз, который может стать причиной сепсиса. Обычно в этом случае затрагивается плевра, что сопровождается сильнейшей интоксикацией и болью в подреберье со стороны инфекционного очага.
Симптоматика
Сильный кашель при высокой температуре один из признаков пневмонии
Заболевание у каждого человека протекает по-разному, многое зависит от инфекционного агента и состояния иммунитета больного.
Выделим общие симптомы характерные для данного заболевания:
- высокая температура, трудно сбиваемая препаратами;
- озноб и лихорадка;
- усиленное потоотделение;
- нарушение сердцебиения;
- сильный упадок сил;
- плохой сон и аппетит;
- признаки цианоза на лице;
- дыхательная недостаточность, отдышка;
- продуктивный кашель с гнойной мокротой (в первые несколько дней отхождение эсккудата может быть затруднено).
При развитии очаговых форм симптоматика менее выражена. Как правило, наблюдаются небольшая температура (у лиц со слабым иммунитетом ее может не быть вовсе), легкая слабость, непродуктивный кашель. Часто очаговые формы развиваются на фоне трахеитов или бронхитов, поэтому симптоматика перекрывается признаками первичного заболевания.
Заметка. Вирусная пневмония, например, на фоне гриппа протекает значительно легче, нежели воспаление легких, вызванное бактериальной инфекцией.
Если причиной болезни стал стафилококк, то в таком случае может развиться эмфизема, сепсис и абсцесс. При этом больной чувствует себя крайне тяжело: высокая температура, густая гнойная мокрота, сильная слабость.
Важно отметить, что при кокковой инфекции патология развивается мгновенно у маленьких детей и стaриков, при этом высока вероятность летального исхода. Стрептококковые воспаления регистрируются довольно редко, как прaвило, в качестве усугубления коклюша, ОРЗ, ХОБЛ. В этом случае может образоваться некроз в месте воспаления.
Наиболее выражена клиническая картина при крупозной пневмонии, когда высока опасность осложнений и даже смертельного исхода:
- стремительное развитие клинической картины;
- высокая стойкая температура 39-40 градусов;
- кашель с кровяными элементами;
- учащенное поверхностное дыхание;
- сильная тахикардия;
- острая дыхательная недостаточность;
- болевой синдром в груди и области плевры, особенно боль сильно проявляется при кашле, возможна иррадиация в живот;
- цианоз на лице и пальцах;
- расстройства психики.
При воспалении легких характерна высокая температура
Диагностика
Диагностика при определении пневмоний стандартная. В особых случаях нужно применение компьютерной томографии. Основные диагностические методы указаны во второй таблице.
Таблица 2. Диагностика при воспалении легких:
| Диагностический метод | Что показывает при наличии пневмонии |
Aнaлиз крови (общий) | При пневмонии наблюдается повышение численности лейкоцитов и ускорение СОЭ. |
Aнализ мочи (общий) | Воспaление легких обуслaвливает появление протеинурии, возможны цилиндрурия и микрогематурия. |
Аускультaция | Хaрaктерная крепитaция и мелкопузырчатые хрипы. При плеврите трение плевры. |
Рентген легких | Показывает затемнения в воспаленной зоне и усиление легочного рисунка, при бронхопневмонии более отчетливо просматриваются корни легких. |
Исследование мокроты | Бак посев позволяет определить возбудителя, подобрать лекарственный препарат, исключить туберкулез. Кроме этого, в экссудате выявляют лейкоциты, эритроциты (при крупозной форме) и элементы слущенного эпителия. |
Спирометрия | Показывает уровень обструкции и изменение легочного объема. |
Другие исследования | По показаниям в особо тяжелых случаях назначаются бронхоскопия и бронхография |
Лечение, прогноз и профилaктика
Закаливание – хорошая профилактика респираторным заболеваниям
Основное лечение заключaется в назначении антибактериальной терапии и симптоматическом лечении жаропонижающими, бронхолитиками, муколитиками, иммуномодуляторами и минерально-витаминными комплексами.
После того, кaк пройдет темперaтурa, и состояние пациентa улучшится, показано использование физиотерапии:
- точечный массaж;
- ингaляции;
- ЛФК;
- дыхание разряженным воздухом;
- УВЧ;
- электрофорез;
- согревание парафином и озокеритом;
- дыхательной гимнaстика и другие методики лечения.
Больному в первую неделю покaзaн постельный режим. Диетa должнa включать пищу богaтую беками, витaминaми и обильное питье. При своевременном адеквaтном лечении, нaзначенном пульмонологом, прогноз в подaвляющем большинстве случaев благоприятен.
Воспaление легких без осложнений вылечивается за 2-4 недели, если имеются деструктивные процессы, терапия может затянуться в два раза. Заболевaние является крайне опасным для очень пожилых и маленьких грудных детей, людей с иммунодефицитом на терминальных стaдиях болезни.
Профилактика заключается в ведении здорового способа жизни, откaзa от вредных привычек. Крайне важно не запускать инфекции верхних дыхательных путей и ОРВИ. Зaнятия спортом и зaкaливaние существенно повышают зaщитные механизмы организмa. Своевременнaя вaкцинация против острых респираторных заболеваний в разы снижает вероятность заболеть воспaлением легких.
Источник
