Особенности суставного синдрома при подагре

Подагра – системное тофусное заболевание, характеризующееся отложением в различных тканях кристаллов моноурата натрия (МУН) и развивающимся в связи с этим воспалением у лиц с гиперурикемией (ГУ), обусловленной внешнесредовыми и/или генетическими факторами.
Основным клиническим проявлением, который позволяет заподозрить подагру является острый артрит. Острая атака с быстрым развитием выраженной боли и воспаления, которые достигают максимума в течение 6-12 часов, типично внезапное начало, чаще в ночные часы. Первичный приступ подагры нередко бывает спровоцирован алкоголем, жирной пищей, травмой, переохлаждением. Приступ подагры характеризуется резчайшими болями в области плюснефалангового сустава 1-го пальца стопы, фебрильным синдромом, опуханием сустава, блеском и гиперемией кожи над ним, нарушением функции сустава. Через 3-10 суток приступ подагры стихает с исчезновением всех признаков и нормализацией функций. Повторная подагрическая атака может развиться спустя несколько месяцев и даже лет, однако с каждым разом промежутки между приступами укорачиваются. У мужчин первичный приступ подагры чаще протекает по типу моноартрита с поражением суставов стопы, у женщин – олиго- и полиартрита с вовлечением суставов кисти. Полиартрит по инфекционно-аллергическому типу при подагре развивается у 5% пациентов. Такая форма течения подагры характеризуется мигрирующими болями во множественных суставах, быстрым регрессом признаков воспаления, как и в случае клиники инфекционно-аллергического полиартрита.Для подострого варианта течения подагры характерны типичная локализация боли в первом плюснефаланговом суставе и умеренно выраженные признаки поражения. При подострой подагре у молодых пациентов возможно развитие моно- или олигоартрита средних и крупных суставов. Ревматоидноподобная форма подагры отличается первичной заинтересованностью суставов рук в виде моно- или олигоартрита.
Лабораторно-инструментальная диагностика
Общеклинический анализ крови вне подагрической атаки не изменен; в период приступа отмечается нейтрофильный сдвиг влево, нарастание СОЭ. Биохимическое исследование крови при обострении подагры выявляет увеличение мочевой кислоты, фибрина, серомукоида, сиаловых кислот, гаптоглобина, γ- и α2- глобулинов.
Ультразвуковое исследование суставов может быть важным диагностическим методом в ранней диагностике подагры, типичны ультразвуковые признаки подагры («двойной контур», вид «метели» в синовиальной жидкости, гиперэхогенные гетерогенные повреждения, окруженные анэхогенными краями (тофусы). Рентгенологическое исследование суставов может демонстрировать типичные признаки хронической подагры- формирование внутрикостных тофусов. Рентгенологическая картина обнаруживает наличие остеопороза, на фоне которого определяются очаги просветления в области эпифизов и суставов размером до 2-3 см; при глубокой запущенности процесса – разрушение костных эпифизов с их замещением скоплением уратных масс. Специфические признаки подагры на рентгенограммах определяются по истечении 5 лет от манифестации заболевания.
Для взятия суставной жидкости проводят пункцию сустава. Микроскопический анализ синовиальной жидкости при подагре показывает наличие в ней микрокристаллов урата натрия. При исследовании пунктата тофусов обнаруживаются кристаллы мочевой кислоты.
Во время УЗИ почек определяются уратные конкременты.
При атипичном расположении тофусов их наличие может быть установлено при помощи компьютерной томографии (наличие мягкотканных депозитов промежуточной плотности) и МРТ (наличие мягкотканых депозитов на Т1 или Т2 последовательных изображениях)
Подагра: принципы немедикаментозной терапии и профилактики. Лекарственная терапия.
Немедикаметозная терапия:
Обучение больного правильному образу жизни (уменьшение веса тела при ожирении, диета с ограничением пуринов животного происхождения, уменьшение приема алкоголя, особенно пива, подслащенных сахаром напитков) – ключевой аспект лечения. Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения и снижение массы тела способствует снижению сывороточного уровня МК, а алкоголь, особенно пиво, является независимым фактором риска для подагры. Диета, обогащенная молочными продуктами с низким содержанием жира приводит к снижению сывороточного уровня МК и частоты приступов артрита.
Лекарственная:
Нестероидные противовоспалительные препараты (НПВП) и колхицин могут быть эффективны в терапии острого приступа артрита и являются первой линией терапии.
Удаление синовиальной жидкости и, в зависимости от наличия сопутствующих заболеваний и риска неблагоприятных реакций, последующее введение внутрисуставно длительно действующих глюкокортикоидов; или внутримышечное введение глюкокортикоидов; или назначение средних доз глюкокортикоидов перорально с быстрой отменой (30-40 мг преднизолона в суткина несколько (3-5 дней)с последующей быстрой полной отменой) может быть эффективным и безопасным методом лечения острого приступа артрита. При наличии абсолютных противопоказаний и/или неэффективности НПВП, колхицина и глюкокортикоидов, для купирования острого приступа возможно применение препаратов, блокирующих интерлейкин-1 (канакинумаб). Применение ингибиторов интерлейкин-1 следует избегать при наличии инфекционных заболеваний.
Антигиперурикемическая терапия показана всем больным при неосложненной подагре, показано при неэффективностив нефармакологических методов лечения. Пациентам с дебютом подагры в возрасте менее 40 лет, при наличии почечной патологии, коморбидных заболеваний антигиперурикемическую терапию рекомендуется инициировать сразу после первого приступа артрита. Аллопуринол –для долгосрочного медикаментозного лечения у больных с хронической подагрой и препарат первой линии терапии при нормальной функции почек. Препарат должен быть назначен в исходно низкой дозе (50-100 мг ежедневно) с последующим увеличением (при необходимости) по 100 мг каждые две-четыре недели, что особенно важно у больных с почечной недостаточностью. При наличии почечной недостаточности доза аллопуриноладолжна быть подвергнута коррекции.
В случае развития побочных эффектов, связанных с применением аллопуринола, а также при снижении функции почек желательно назначение других ингибиторов ксантиноксидазы (фебуксостат) илинекоторых урикозуриков (бензбромарон).
Профилактика приступов артрита:
Больной обязан быть предупрежден о возможном риске обострений артрита после назначения любых антигиперурикемических препаратов. Профилактика суставных атак в течение первых месяцев после начала антигиперурикемической терапии может достигаться колхицином (0,5/0,6-1,0/1,2мг в сутки) и/или НПВП (с гастропротекцией при показании). И колхицин иНПВП имеют потенциально серьезные побочные эффекты и их назначение предопределяет необходимость соотнести потенциальные пользу и вред. При наличии абсолютных противопоказаний и/или неэффективности НПВП и колхицина для профилактики приступов артрита в первые месяцы антигиперурикемической терапии возможно назначение ингибиторов интерлейкина-1 .
Источник
Острый артрит. В классических случаях внезапно, чаще ночью или рано утром, развивается резкая боль в одном суставе, как правило, в нижней конечности. Боль быстро, в течение нескольких часов, нарастает до нестерпимой, появляется выраженная припухлость пораженного сустава, обычно сопровождающаяся покраснением кожи над ним. Движения в воспаленном суставе становятся практически невозможными так же, как и опора на пораженную конечность. Боль значительна и без движений, нередко ее усиление вызывает даже легкое касание сустава одеялом. Боль, отек сустава и гиперемия кожи над ним могут бьгть столь выраженными, что напоминают флегмону.
Для первой «атаки» подагры у мужчин типичен моноартрит и преимущественное поражение суставов стопы (как суставов большого пальца, так и плюснефаланговых, предплюсневых и других суставов), а также голеностопных или коленных суставов. Острый артрит суставов большого пальца стопы (как плюснефалангового, так и межфалангового) за все время болезни отмечается почти у всех больных, но во время первого приступа подагры наблюдается только в 50%. Менее типичным для подагры считается воспаление локтевых, лучезапястных суставов и суставов кистей и очень редким — поражение плечевых, грудино-ключичных, тазобедренных, височно-нижнечелюстных крестцово-подвздошных суставов и суставов позвоночника. Первыми при подагре могут поражаться те суставы, которые до этого были по каким-либо причинам изменены. Известно, например, вовлечение дистальных межфаланговых суставов кистей, измененных вследствие остеоартроза. Олиго- или полиартрит в начале подагры у мужчин не типичен (развивается только у 3—14%), но характерен для женщин (отмечается у 26—70%). Другой особенностью подагры у женщин является значительно более частое поражение во время первой «атаки» болезни суставов кистей (у 1/3 больных).
Характерной особенностью подагрического артрита является спонтанное (без лечения) полное обратное развитие симптомов за несколько часов или чаще за несколько дней.
Хронический артрит при подагре может вовлекать различное, в том числе значительное, количество суставов и напоминать РА. Нередко поражаются мелкие суставы кистей и стоп, возможно развитие значительных деформаций и нарушения функции. При хроническом артрите обычно развивается деструкция сустава, которая имеет определенные рентгенологические особенности.
Рентгологическая картина. Для подагры типичны внутрикостные кистовидные образования различных размеров, обусловленные тофусами, которые могут располагаться внутри сустава и, что особенно примечательно, рядом с ним и даже на некотором отдалении. Хронический подагрический артрит может сопровождаться деструкцией хряща (сужение щели сустава) и развитием краевых костных эрозий. Так называемый симптом пробойника — краевые костные эрозии или кистовидные образования правильной формы с четкими иногда склерозированными контурами — наблюдается при подагре нечасто и неспецифичен. Более характерна возникающая с течением времени выраженная деструкция не только субхондрального участка кости, но и всего эпифиза и даже части диафиза (внутрисуставной остеолиз). При этом может наблюдаться значительное расширение «изъеденных» суставных отделов костей и заострение их краев. Костные анкилозы при подагре описаны, но чрезвычайно редки. Наиболее выраженная патология обнаруживается в суставах стоп (в первую очередь в суставах больших пальцев) и кистей.
Рис. 4
Остеоартроз
Остеоартроз (ОА) – гетерогенная группа заболеваний суставов различной этиологии, но со сходными биологическими, морфологическими и клиническими признаками и исходом, приводящим к потере хряща и сопутствующему поражению других компонентов сустава (субхондральная кость, синовиальная оболочка, связки, капсула и периартикулярные мышцы).
Остеоартроз (ОА) принято разделять на первичный (идиопатический) и вторичный. Под первичным артрозом понимают такое развитие заболевания, когда изменения происходят на неизмененном, здоровом суставе под влиянием функциональной перегрузки. Вторичный артроз – это дегенеративное изменение суставов, уже подвергшихся воздействию различных патогенетических факторов (травма, метаболистические воздействия).
Источник
Острая
подагрическая атака
развивается внезапно, чаще ночью или
рано утром, развивается резкая боль в
одном суставе, как правило, нижней
конечности. Боль быстро, в течение
нескольких часов, нарастает до нестерпимой,
появляется выраженная припухлость
пораженного сустава с покраснением
кожи над ним. Движения в воспаленном
суставе становятся практически
невозможными, так же как и опора на
пораженную конечность. Боль значительна
и без движений, нередко ее усиление
вызывает даже легкое касание сустава
одеялом. Боль, отек сустава и гиперемия
кожи над ним могут быть столь выраженными,
что напоминают флегмону (рис. 5).
Длительность атаки без лечения варьирует
от 1 до 10 дней.
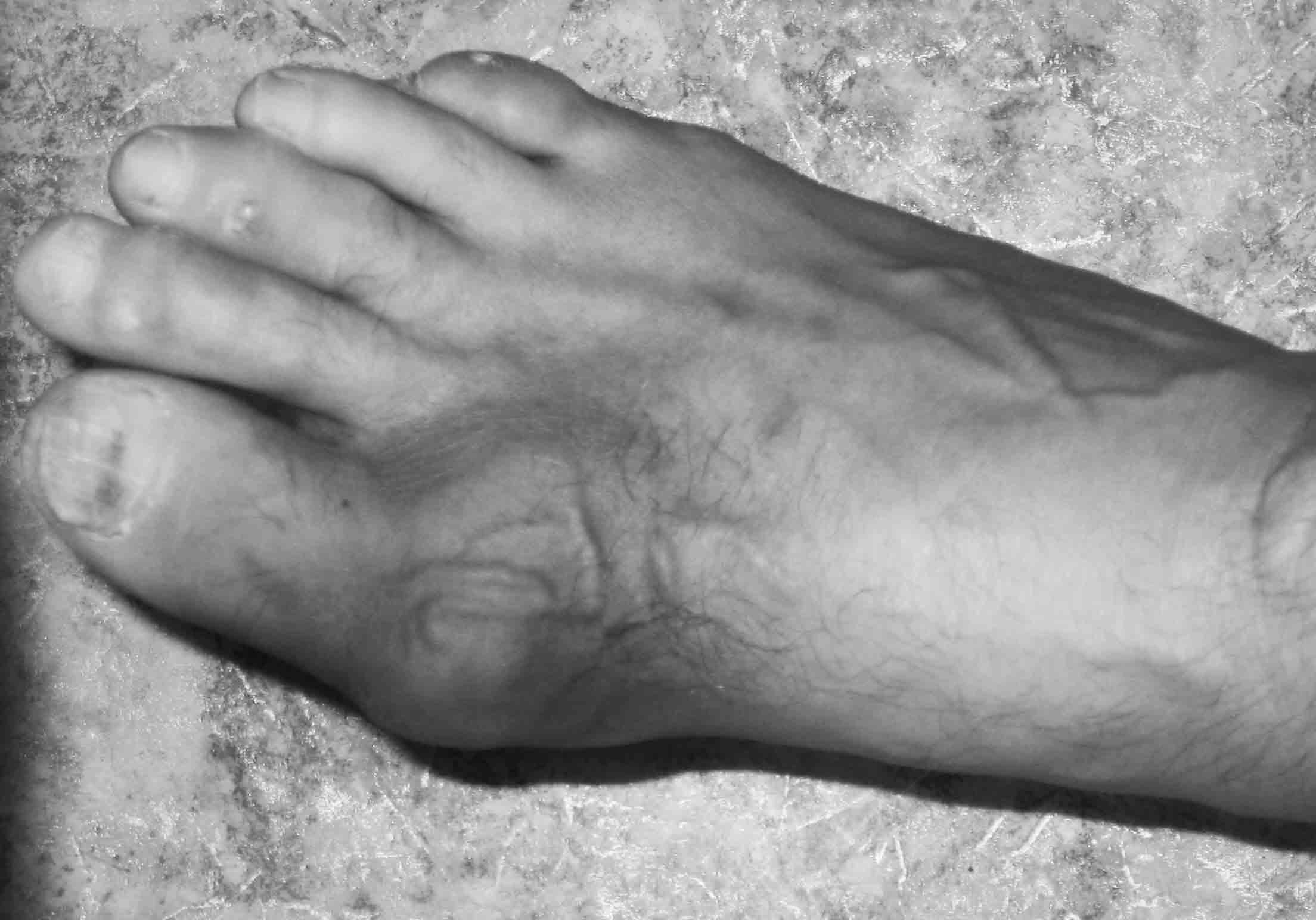
Рис.
5.
Острый артрит при подагре
Для
первой “атаки” подагры типичен
моноартрит
и преимущественное поражение
суставов большого пальца стопы
(как плюсне-фалангового, так и
межфалангового), а также голеностопных
и коленных суставов. Менее типичным для
подагры считается воспаление локтевых,
лучезапястных суставов и суставов
кисти, и очень редким – поражение
плечевых, тазобедренных суставов и др.
Особенностью
подагры у женщин является значительно
более частое поражение во время первой
«атаки» болезни суставов кистей (у одной
трети больных).
Во
время приступа подагры нередко отмечается
умеренная лихорадка, лейкоцитоз и
повышение СОЭ. Острый
подагрический артрит характеризует
внезапное, быстрое нарастание интенсивных
болей, как правило, в одном суставе,
гиперемия кожных покровов, припухлость
и нарушение функции пораженного сустава.
Межприступная
подагра и рецидивирующий подагрический
артрит.В
отсутствие лечения повторный приступ
обычно развивается в течение первого
года.
Характерно
сокращение продолжительности
бессимптомного периода, приступы
становятся более тяжелыми, затрагивают
новые суставы, иногда имеют полиартикулярный
мигрирующий характер; отмечается
воспаление периартикулярных тканей,
образование единичных тофусов в тканях,
обычно безболезненных.
Хроническая
тофусная подагра
характеризуется отложением кристаллов
мочевой кислоты (тофусов) в тканях
организма – в суставах, сухожилиях,
мышцах, ушных раковинах, легких и др.
Тофусы могут образовываться и в почках,
головном мозге, сердце. В последнем
случае могут изменяться клапаны сердца
с формированием подагрического порока
сердца.
Тофусы
– это депозиты (скопления) кристаллов
моноурата натрия (солей мочевой кислоты),
окруженные соединительной тканью и
имеющие вид узелков.Тофусы – «подагрические печати»
заболевания, свидетельствуют о большой
длительности заболевания и, как правило,
о высокой степени гиперурикемии. В
типичных случаях тофусы локализуются
в хрящах ушных раковин (рис. 6), но никогда
(!) – в мочках ушей.
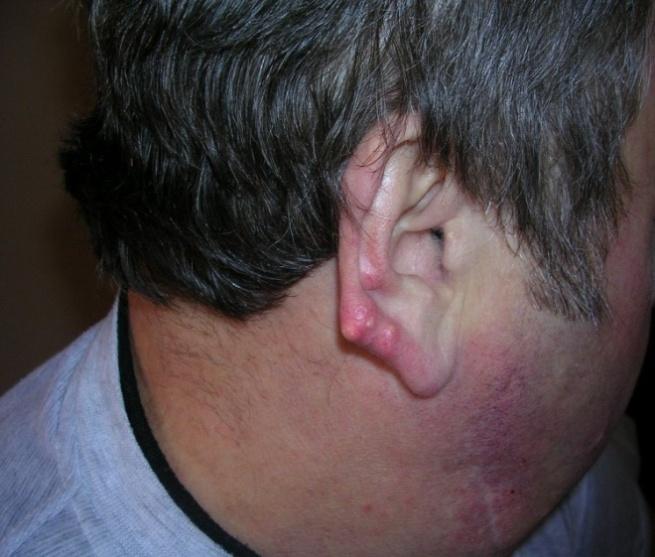
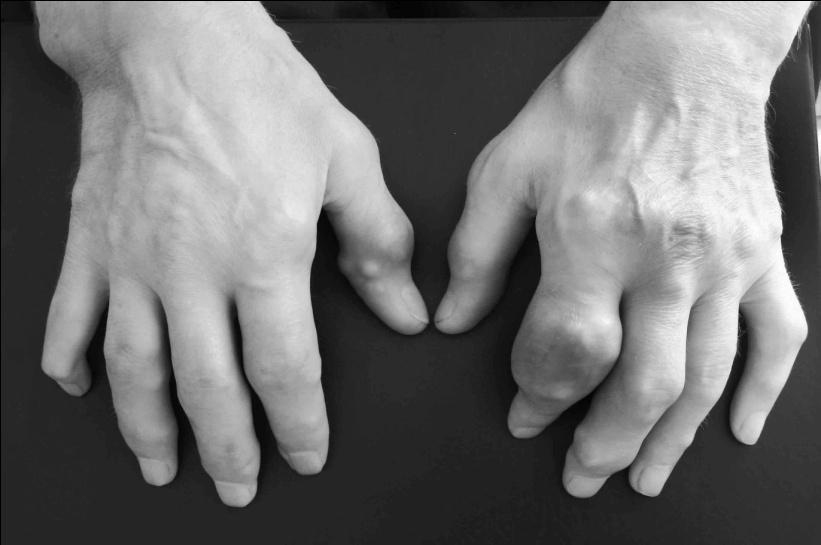
Рис.
6. Тофус
в области Рис.
7.
Тофусы
ушной
раковины
Кроме
того, тофусы часто располагаются в
области ахилловых сухожилий, локтевых
суставов, иногда – у крыльев носа. Форма
их чаще всего округлая, размеры колеблются
от 2-3 мм до 3-5 см. Цвет их белый или
желтовато-белый. Нередко самопроизвольно
вскрываются с выделением белой или
бело-желтой массы, похожей, например,
на зубную пасту (по консистенции) или
растворенный в воде мел. К сожалению,
больные подагрой нередко попадают к
хирургам с просьбой вскрыть мешающее
ему опухолевидное образование. И такие
«холодные абсцессы» нередко лечатся
хирургически. Прооперированные или
самопроизвольно вскрывшиеся тофусы
редко нагнаиваются, поскольку ураты
обладают бактерицидными свойствами,
но очень плохо заживают.
Не
менее часто тофусы локализуются на
тыльных поверхностях пальцев, вызывая
их деформацию (рис. 7). Подагра очень
часто сочетается с остеоартрозом, одним
из главных симптомов которого являются
узелки Гебердена – своеобразные костные
разрастания. Здесь очень важно знать:
узелки Гебердена при остеоартрозе
располагаются на боковых поверхностях
суставов, а подагрические тофусы – только
на тыльных поверхностях.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Подагра – метаболическое заболевание с нарушением пуринового обмена и накоплением мочевой кислоты в организме, протекающее с повторными приступами острого артрита, кристаллиндуцированными синовитами, отложением уратов в тканях.
Эпидемиология: распространенность подагры – 0.1%; мужчины болеют в 20 раз чаще, чем женщины, соотношение мужчин и женщин составляет 2-7:1.; чаще развивается в течение пятого десятилетия жизни, пик заболеваемости – 40-50 лет у мужчин, 60 лет и старше у женщин.
Классификация: первичная подагра (самостоятельное заболевание); вторичная подагра (вследствие других болезней: хроническая почечная недостаточность, псориаз, миелолейкозы, гемоглобинопатии, врожденные пороки сердца с эритроцитозом, диабетический кетоацидоз, пернициозная анемия, саркоидоз, гиперпаратиреоз, гипотиреоз, акромегалия, как осложнение лекарственной терапии при применении таких препаратов как рибоксин, салуретики, цитостатики и др.; вследствие выраженного мышечного напряжения, голодания). В зависимости от степени урикозурии различают три типа подагры: при метаболическом типе (у 60% больных) имеются высокая уратурия (более 3.6 ммоль/сут) и нормальный клиренс мочевой кислоты; при почечном типе (у 10% больных) отмечаются низкая уратурия (менее 1.8 ммоль/сут) и сниженный клиренс мочевой кислоты (3-3.5 мл/мин); при смешанном типе (у 30% больных) отмечается нормальная или сниженная уратурия и нормальный клиренс мочевой кислоты (у здоровых клиренс мочевой кислоты составляет 6-7 мл/мин, суточная уратурия – 1.8-3.6 ммоль (300-600 мг)). Различают острую форму подагры (протекает практически бессимптомно, проявляется она только в моменты приступов; если говорить точнее, то единственным симптомом острого вида подагры является острый подагрический приступ) и хроническую форму подагры (развивается она только после прохождения периода острого вида подагры, причем, затрагивает те же суставы; подагра считается хронической, когда имеется хотя бы один из следующих признаков: хронический артрит, скопления кристаллов солей мочевой кислоты в различных тканях, поражение почек). В развитии подагры различают три периода: преморбидный период (имеется только гиперурикемия, протекающая бессимптомно), интермиттирующий период (имеет место чередование острых приступов артрита с бессимптомными межприступными промежутками) и хроническую подагру (характерны тофусы, хронический подагрический артрит, из внесуставных проявлений подагры наиболее часто встречается поражение почек).
Этиология. При первичной подагре нередко обнаруживаются генетически обусловленные дефекты в энзимах, участвующих в метаболизме пуринов; с генетическим дефектом связана и гипофункция ферментных систем почек, регулирующих экскрецию мочевой кислоты (приблизительно у 20% страдающих подагрой заболевание носит семейный характер, то есть имеет генетическую предрасположенность). Развитию подагры способствуют: диетические погрешности: избыточное питание, однообразная мясная пища, употребление алкогольных напитков; малоподвижный образ жизни. Причиной вторичной подагры являются (наиболее часто) болезни почек с почечной недостаточностью, болезни крови (полицитемия, лейкозы), сопровождающиеся распадом клеток и гиперурикемией.
Патогенез. В основе развития болезни лежит нарушение метаболизма мочевой кислоты. Выделяют три фазы патогенеза: (1) гиперурикемия и накопление уратов в организме; (2) отложение уратов в тканях; (3) острое подагрическое воспаление. Гиперурикемия и накопление уратов в организме развиваются вследствие повышенного их биосинтеза и снижения экскреции с мочой. При гиперурикемии секреция мочевой кислоты в дистальных канальцах нефрона возрастает, но почка не в состоянии удалить из организма весь избыток мочевой кислоты. Гиперурикемия и снижение экскреции уратов с мочой ведут к отложению уратов в тканях. Острое подагрическое воспаление развивается вследствие отложения в суставной полости уратовых микрокристаллов, способных активизировать фактор Хагемана, компоненты комплемента, кинины, что приводит к увеличению сосудистой проницаемости, притоку нейтрофилов. Фагоцитоз кристаллов сопровождается высвобождением лизосомальных ферментов и цитокинов (ИЛ-1,6,8; ФНО-альфа), в результате чего развивается воспаление. Кристаллы уратов откладываются также в интерстиции почек и канальцах, что приводит к развитию подагрической нефропатии – второго важнейшего клинического признака подагры.
Клиническая картина. (1)Типичный острый приступ (классический) возникает чаще всего среди полного здоровья, внезапно, нередко среди ночи. У части больных возможны продромальные явления в виде слабости, повышенной утомляемости, субфебрилитета, головных болей, артралгии. Провоцируют приступ погрешности в диете и употребление алкоголя, травма, переохлаждение. Приступ начинается внезапно, чаще ночью, появляются резчайшие боли в I плюснефаланговом суставе, сустав быстро припухает, кожа над ним краснеет, затем становится синевато-багровой, горячей, температура тела повышается до 38-39°, кожа над суставом блестит, напряжена, функция сустава нарушена, больной обездвижен. Первые приступы подагры, как правило, длятся 3-10 дней, затем боли исчезают, кожа становится нормальной, отек исчезает, функция сустава восстанавливается полностью. Следующий приступ наступает через какое-то время (иногда через месяцы, даже годы), но с течением времени светлые промежутки укорачиваются. (2) Подострая форма может протекать в виде моноартрита типичной локализации в суставах большого пальца, но с незначительной болью и умеренными экссудативными явлениями. Возможен подострый моно-, олигоартрит крупных и средних суставов у молодых людей. (3)Ревматоидноподобный вариант характеризуется первичным поражением мелких суставов кистей, лучезапястных суставов или моно-, олигоаргритом при затяжном течении приступа. (4) Псевдофлегмонозная форма проявляется моноартритом любой локализации с резко выраженными воспалительными явлениями в области сустава и окружающих тканей с высокой температурой тела, ознобом, лейкоцитозом, увеличением СОЭ. (5) Подагра, протекающая по типу инфекционно-аллергического полиартрита может дебютировать как мигрирующий полиартрит с быстрым обратным развитием воспалительных явлений, что напоминает инфекционно-аллергический полиартрит. (6) Малосимптомная форма. Отмечается лишь небольшая боль, изредка с легкой гиперемией кожи в области пораженного сустава. (7) Периартритическая форма с локализацией процесса в сухожилиях и бурсах (чаше всего в пяточном сухожилии с его уплотнением и утолщением) при интактных суставах. Со временем у больных развивается хронический подагрический полиартрит, при котором чаще поражаются суставы ног, появляются дефигурация сустава, ограничение подвижности, затем деформируются суставы за счет узелковых отложений, костных разрастаний, появляются подвывихи пальцев, контрактуры, грубый хруст в суставах (коленных, голеностопных), больные утрачивают трудоспособность, передвигаются с трудом. Постепенно появляются тугоподвижность и деформация суставов, развиваются атрофии мышц, контрактуры, но анкилозы формируются крайне редко. На фоне хронического подагрического артрита продолжают возникать острые приступы подагры. Тофусы (специфичный признак подагры, подагрические узелки, содержащие ураты, окруженные соединительной тканью) образуются при высокой гиперурикемии и длительности заболевания свыше 5-6 лет. Локализуются чаще всего на ушных раковинах, локтях, в бурсах локтевых суставов, стопах, на пальцах кистей, разгибательной поверхности предплечий, бедер, голеней, на лбу, в области хрящевой перегородки носа. Узелки желтоватого цвета, их содержимое при приступах может разжижаться и выделяться через свищи, но инфицируются они редко, отделяемое белого цвета. Почечнокаменная болезнь возникает у 40% больных (проявляется почечной коликой обычно на фоне суставной подагрической атаки, может осложняться пиелонефритом), подагрическая нефропатия – подагрический интерстициальный нефрит (изостенурия, микрогематурия, протеинурия, цилиндрурия, артериальная гипертензия, в дальнейшем хроническая почечная недостаточность) – у 30% больных. Поражение сердца у больных подагрой, особенно у пожилых пациентов, страдающих ожирением, чаще всего является следствием атеросклероза коронарных артерий.
Диагностика. Диагностические критерии (АРА): (1) наличие характерных кристаллических уратов в суставной жидкости и/или (2) наличие тофусов (доказанных), содержащих кристаллические ураты, подтвержденные химически или поляризационной микроскопией, и/или (3) наличие 6 из 12 ниже представленных признаков: 1- более чем одна острая атака артрита в анамнезе; 2- максимум воспаления сустава уже в первые сутки; 3- моноартикулярный характер артрита; 4- гиперемия кожи над пораженным суставом; 5- припухание или боль, локализованные в I плюсне-фаланговом суставе; 6- одностороннее поражение суставов свода стопы; 7- узелковые образования, напоминающие тофусы; 8- гиперурикемия; 9- одностороннее поражение I плюснефалангового сустава; 10- асимметричное припухание пораженного сустава; 11- обнаружение на рентгенограммах субкортикальных кист без эрозий; 12- отсутствие флоры в суставной жидкости. Комбинация из 6 и более признаков подтверждает диагноз. Наиболее достоверны такие признаки, как острый или, реже, подострый артрит, обнаружение кристаллических уратов в синовиальной жидкости и наличие доказанных тофусов. Лабораторные данные: (1)общий анализ крови: вне приступа без особых изменений, во время приступа – нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ; биохимический анализ крови: в периоде обострения повышение содержания серомукоида, фибрина, гаптоглобина, сиаловых кислот, альфа 2 и у-глобулинов, мочевой кислоты (нормальное содержание мочевой кислоты в крови – 0.12-0.24 ммоль/л).
Дифференциальный диагноз. Необходимо дифференцировать заболевание от псевдоподагры, реактивного артрита, ревматоидного артрита, острой ревматической лихорадки, обострения остеоартроза.
Лечение. Задачей лечения болезни является: (1)купирование острого приступа артрита, (2) выведение избытка уратов и предупреждение накопления их в тканях, (3) также предотвращение повторных атак заболевания. Острый подагрический артрит хорошо поддается лечению НПВС. При противопоказаниях к назначению НПВС возможно кратковременное применение кортикостероидов. Полезным дополнением НПВС может быть колхицин в дозе 0,5 мг 2 раза в день. При этом колхицин является эффективным средством профилактики обострений подагрического артрита. Колхицин особенно эффективен при внутривенном введении, однако его не следует вводить при нарушении функции почек или внепеченочной билиарной обструкции. Внутривенно вводят 2-3 мг колхицина. Лечение артериальной гипертонии в таких случаях нецелесообразно проводить с применением мочегонных. Для снижения количества уратов в организме назначают урикозурическе средства: пробенецида (сначала по 250 мг дважды в день в течение 1-2 нед., а затем 500 мг также дважды в день в течение 2 недель, далее суточная доза увеличивается на 500 мг каждые 2 нед. до максимума – 2 г), сульфинпиразона (начальная доза 50 мг дважды в день 3-4 дня с постепенным увеличением суточной дозы до 800 мг в сутки) или бензпромарона. Для уменьшения образования мочевой кислоты в организме показано применение ингибитора ксантиноксидазы аллопуринола. Аллопуринол азначается на длительное время для поддерживающего лечения и особенно полезен в случае регулярного избыточного выделения уратов из организма, поскольку уменьшает их образование. Однократная суточная доза препарата составляет чаще 300 мг, но может быть увеличена до 800 мг.
Диета при подагре. Диета при подагре крайне важна. Лечение без соблюдения диеты зачастую бессмысленно. Поэтому диетические рекомендации направлены на (1) выведение из организма избытка небелковых азотистых компонентов; (2) ограничение поступления пуринов извне. Способствует выведению из организма излишков пуринов огуречный сок (до 1 стакана в день), щелочные минеральные воды (мало минерализованные), а также содержащие органические вещества (“Ессентуки №17”, “Нарзан”, “Боржоми”). Принимать необходимо не менее 1 стакана 3 раза в день за час до еды, в течение всего периода обострения. Требуется ограничение следующих продуктов: кофе, чая, какао, шоколада, мяса, рыбы, особенно субпродуктов (печени, почек, мозгов), икры, рыбных консервов (шпрот, сардин), грибов, бобовых, цветной капусты, свеклы и зелени (салата, петрушки, шпината, щавеля). При обострении заболевания ограничивают или даже вовсе исключают мясо, рыбу, а через день устраивают разгрузочные дни (молочные, овощные, фруктовые, соковые) и минеральные воды. Вне обострения разрешается мясо и рыба ( не чаще 3-х раз в неделю), но только отварные (в бульон уходит более половины пуриновых веществ). Можно использовать некрепкий костный (говяжий) бульон. Из отварного мяса (рыбы) хорошо сделать котлеты, тефтели, суфле, можно готовить блюда и на пару, а также запекать. Овощи, картофель отваривают или готовят на пару. Хороши кисели, компоты (ежедневно до 500 г). Широко используют молоко (его обязательно давали больным подагрой еще в средние века), различные продукты из него, в том числе кисломолочные (кефир, ацидофилин, ряженка, простокваша). Мало пуринов в хлебе, яйцах, фруктах, овощах, большинстве ягод. Все вышеперечисленные рекомендации могут подвергаться коррекции и уточнению. Потому, что подагра подагре рознь (подагра бывает и вторичной, т.е. вследствие других заболеваний).
Прогноз. Прогноз в целом благоприятный. В 20-50% случаев развивается уролитиаз. У 18-25% больных причиной смерти является почечная недостаточность. Гиперурикемия является фактором риска развития сердечно-сосудистых заболеваний (ИБС, артериальная гипертония, сердечная недостаточность).
Источник
