Описание пролежня в истории болезни
- Описание
- Симптомы (признаки)
- Лечение
Краткое описание
Пролежень (гангрена декубитальная) — некроз мягких тканей (кожи с подкожной клетчаткой, слизистой оболочки, стенки полого органа или кровеносного сосуда и др.), возникающий вследствие ишемии, вызванной продолжительным непрерывным механическим давлением. Локализация — выступающие участки костей: локти, ягодицы, пятки, лодыжки, крестец, позвоночник. Частота — 43:100 000; 9% госпитализированных больных: у 66% пожилых с переломами бедра, у 33% пациентов отделений интенсивной терапии, у 60% пациентов с тетраплегией; у больных, находящихся на постельном режиме, лечащихся на дому, — от 2,6 до 24%.
Код по международной классификации болезней МКБ-10:
- L89 Декубитальная язва
Преобладающий возраст — пожилой (60–70% пациентов).
Классификация • Экзогенный •• Возникает только под влиянием давления •• При отсутствии способствующих его развитию нарушений общего состояния организма (например, возникает при неудачно наложенной гипсовой повязке) • Эндогенный (невротический) развивается на фоне грубых нарушений нервной трофики тканей, чаще при тяжёлых повреждениях спинного мозга.
Этиология • Давление на места наиболее частой локализации, оказанное массой тела или конечностей, в течение 2 ч вызывает необратимую ишемию тканей и некроз • Силы трения при передвижении пациента по простыне • Влажность вследствие недержания мочи или потоотделения увеличивает трение между двумя поверхностями.
Факторы риска • Неподвижность (например, тетраплегия) • Недоедание и низкая масса тела • Гипоальбуминемия • Недержание кала • Недержание мочи • Переломы костей (особенно бедренной) • Дефицит витамина C • Низкое диастолическое АД • Связанные с возрастом изменения кожи: повышение порога болевой чувствительности, истончение эпидермиса, атрофия сосудов кожи, снижение иммунитета • Инфекционные болезни • Анемия • Заболевания периферических сосудов • СД • Злокачественные новообразования • Деменция • Мозговые сосудистые заболевания (инсульт) • Сухая кожа (сниженная влажность и холодность) • Отёки.
Симптомы (признаки)
Клиническая картина
• Стадия I: эритема без побледнения, поражённая область тёплая на ощупь, болезненна.
• Стадия II: •• Нарушение целостности кожи, ограниченное дермой •• Экскориации •• Наличие пузырей с отделяемым •• Эритема выражена более ярко, повышение температуры поражённой области •• Отёк.
• Стадия III: формирование язвы с отделяемым (язва распространяется не глубже дермы), заживление под струпом.
• Стадия IV: •• Язвы распространяются на мышцу или кость •• Некроз прилегающих тканей (видимое повреждение не отражает истинной площади некроза) •• Грануляции и эпителизация по краям раны.
Лабораторные исследования • Посев отделяемого раны • ОАК при наличии лихорадки • При лейкоцитозе — ОАМ, чтобы идентифицировать причинные факторы • Если вышеперечисленные исследования положительны — посев крови и мочи.
Дифференциальная диагностика • Лимфостаз или ишемические язвы • Васкулиты • Злокачественные новообразования • Лучевое повреждение • Гангренозная пиодермия.
Лечение
ЛЕЧЕНИЕ
Диета высококалорийная с высоким содержанием белков, добавление в рацион сульфата цинка, витаминов А и С, железа.
Физическая активность — пассивные движения в максимально достижимом для пациента диапазоне или активные упражнения, если они возможны.
Тактика ведения • Хирургическая обработка при наличии некроза •• Тугие перевязки •• Гидротерапия •• Протеолитические ферменты •• Лазерная обработка раны • Специализированные кровати с матрацами: •• Наполненными воздухом •• Наполненными водой •• Из овчины • Переворачивание каждые 2 ч • Контроль за недержанием кала и/или мочи • Стадия I: •• Оценка состояния кожи каждые 8–12 ч •• Уменьшение давления •• Влажные барьерные мази •• Прозрачные биоокклюзионные перевязки •• Соблюдение чистоты и сухости всех областей кожи •• При некротических ранах — вихревые ванны • Стадия II: •• Мыло, содержащее 0,9% р – р натрия хлорида и перекись водорода •• Местное применение антибиотиков •• Промывание мылом с солевым р – ром •• Сухие тампоны •• Защитная барьерная плёнка на неповреждённую кожу, окружающую пролежень •• Перевязки с гидроколлоидом • Стадия III: •• Орошение раны р – ром перекиси водорода или 0,9% р – ром натрия хлорида •• Удаление некротизированных масс сухой марлей и гелями для аутолитической хирургической обработки язвы •• Промывание язвы •• Влажные повязки с высушиванием марлей •• Защитная барьерная пленка •• Защита кожи — обтурирующая повязка с гидроколлоидом •• Поглощающие перевязки (с поглотителями экссудата) • Стадия IV: •• Удаление струпа •• Орошение язвы р – ром перекиси водорода или 0,9% р – ром натрия хлорида •• Влажные повязки с высушиванием марлей •• Защитная барьерная пленка на неповреждённую кожу, окружающую пролежень и воспалённый участок кожи •• Тампонирование марлей, увлажнённой в солевом р – ре •• Радикальное хирургическое лечение глубоких и сложных пролежней: ••• Наложение мышечно – кожных лоскутов ••• Трансплантация кожи.
Лекарственная терапия • Поддерживающая терапия: аскорбиновая кислота по 500 мг 2 р/сут • Противогрибковые: миконазол, клотримазол • Антибактериальные средства: сульфадиазин серебра, сульфадиазин натрия, клиндамицин, гентамицин, хлорамфеникол • Ферментативные очищающие средства: коллагеназа, трипсин, плазмин дезоксирибонуклеаза, папаин, ируксол • Полиуретановые пленки • Абсорбирующие гидроколлоидные перевязки.
Профилактика • Ранняя идентификация индивидуумов из группы риска • Оценка состояния кожи у пациентов группы риска • Устранение факторов риска • Квалифицированный уход •• Облегчение давления на кожу: тщательное разглаживание простыней, частое перестилание постели (постельное бельё необходимо держать сухим), покрывала на матрацы, подушки, специальные матрацы и кровати, частое изменение положения тела пациента, обработка кожи камфорным спиртом •• Лечение недержания — использование прокладок, поглощающих избыток влаги •• Очищение кожи сразу после повреждения • Дополнительное введение белков и калорий, коррекция диеты с помощью витамина C и цинка.
Осложнения • Гангрена • Панникулит • Остеомиелит • Сепсис
Течение и прогноз • Средний срок госпитализации при лечения пролежней — 46 дней • При хорошем медицинском обслуживании состояние пациента с пролежнями в 79% улучшается, в 40% они полностью излечиваются • Риск летального исхода у пожилых неподвижных пациентов, несмотря на заживление язв, увеличивается в 4 раза и в 6 раз при наличии незаживающей язвы.
МКБ-10. L89 Декубитальная язва
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики “Пролежни”.
Источник
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
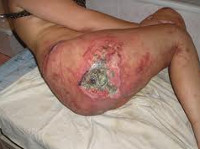
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
