Операция при гнойном отите у детей

Операция на ухе при отите
В основном операция на ухе имеет две основные причины, опираясь на которые врач назначает операцию: необходимость восстановления нарушенных функций структур уха или остановку распространения инфекции на окружающие ткани.
Наиболее частое показание к хирургическому вмешательству – хронический гнойный отит среднего уха. Существуют разные виды манипуляций при воспалении уха. Некоторые из них выполняются прямо в кабинете ЛОР-врача под местным обезболиванием, а некоторые требуют общей анестезии и производятся исключительно в стерильных операционных блоках.
Первое оперативное вмешательство, о котором мы расскажем – прокол барабанной перепонки.
Прокол барабанной перепонки при отите
 Эта процедура проводиться при наличии очага гнойного воспаления в среднем ухе. Если у пациента присутствуют все симптомы отита – боль в ухе, повышенная температура тела, ухудшение слуха и другие, но гной не выходит из уха, несмотря на то, что болезнь длится уже долгое время (больше недели), то это верный признак того, что в ухе скапливается гной, который не может выйти из уха.
Эта процедура проводиться при наличии очага гнойного воспаления в среднем ухе. Если у пациента присутствуют все симптомы отита – боль в ухе, повышенная температура тела, ухудшение слуха и другие, но гной не выходит из уха, несмотря на то, что болезнь длится уже долгое время (больше недели), то это верный признак того, что в ухе скапливается гной, который не может выйти из уха.
Выделения сдерживает внутри уха барабанная перепонка. Она обычно подвергается перфорации со стороны гноя во время воспаления среднего уха и экссудат вытекает сам или его убирают при помощи турунд, смоченных в антисептическом растворе. Но если выделения не выходят наружу самостоятельно, то нужно сделать отверстие в барабанной перепонке, через которое потом убирается гной из барабанной полости.
Операция достаточно болезненная во время прокола и первые несколько минут после этого. Потом в просвете покажется экссудат, и врач будет убирать его с помощью отсасывающего аппарата или марлевых валиков (турунд).
Данная манипуляция при правильном ее выполнении и тщательном дальнейшем уходе не способна вызвать повреждения слуха. Вы, возможно, будете слышать хуже первое время, пока не начнет заживать отверстие в перепонке, но потом слух восстановится до прежнего уровня.
После прокола из уха могут пойти также кровяные выделения, смешанные с гноем – не пугайтесь, это нормально. Кровотечение быстро остановится, а полученный экссудат возьмут на лабораторный анализ, чтобы определить возбудитель инфекции.
После процедуры вы проведете некоторое время в стационарном отделении больницы, ведь уху будет необходим правильный уход и регулярные осмотры.
Другие операции проводятся под наркозом. Провести их при местном обезболивании невозможно, так, как для того, чтобы получить доступ к очагу воспаления зачастую необходимо снять много слоев тканей, пробраться через костную ткань височной кости и дальше к нужной структуре уха, в зависимости от вида отита.
 Перфорацию барабанной перепонки можно назвать процедурой несложной и безопасной, но остальные виды хирургических манипуляций при неправильном выполнении могут стать причиной многих серьезных осложнений. Дело в том, что работа во время получения доступа к нужной части уха идет на кости, которую ничем, кроме долота, разбить, обычно, не получается. Височная кость мало того, что расположена на голове, повреждения любых структур которой очень опасны, так она еще и прикрывает собой чрезвычайно тонкие структуры.
Перфорацию барабанной перепонки можно назвать процедурой несложной и безопасной, но остальные виды хирургических манипуляций при неправильном выполнении могут стать причиной многих серьезных осложнений. Дело в том, что работа во время получения доступа к нужной части уха идет на кости, которую ничем, кроме долота, разбить, обычно, не получается. Височная кость мало того, что расположена на голове, повреждения любых структур которой очень опасны, так она еще и прикрывает собой чрезвычайно тонкие структуры.
Если хирург, который будет проводит манипуляцию не имеет достаточно знаний и развитость его мануальной техники оставляет желать лучшего, то возможны повреждения мозговых оболочек (последствие – менингит), повреждение лицевого нерва, которое приводит к его параличу, ранение синуса при котором появляется большой риск развития сепсиса или вывих стремени и последующая глухота пациента.
Такие повреждения возникают крайне редко, и отказываться от операции из-за наличия такого риска нельзя. Любые манипуляции хирурга потенциально опасны, но они спасают здоровье, а то и жизнь.
Реабилитация после операции
Полосная операция на ухе при отите, во время которой производится отслаивание надкостницы, требует достаточно длительного периода реабилитации. Сразу после операции пациент проводит некоторое время в реанимации, потом его переводят в палату. За операционной раной постоянно наблюдают, берут на анализ кровь и мочу, обрабатывают швы и зону вокруг них антисептиками. Также после операции вам будут некоторое время вливать растворы через капельницу, среди них могут быть как средства для борьбы с осложнениями, которые развились после операции, так и простая глюкоза, которая помогает поддерживать нормальную жизнедеятельность организма.
Некоторое время после операции нельзя вставать с кровати или даже садиться на нее (особенно, если манипуляции были выполнены на внутреннем ухе), так, как велик риск того, что вам вестибулярный аппарат еще не восстановился, и вы можете упасть.
После большинства операций нельзя ложиться на уху, на котором проводилось вмешательство, чтобы не оказывать давления на структуры, которые срастаются и приходят в норму.
Реабилитационный период зависит от того какой сложности была операция на ухе, наличия или отсутствия осложнений, данных анализов и других факторов. Вы можете провести в больнице, как несколько дней, так и месяц.
Уход за оперированным ухом в домашних условиях также подбирает ваш лечащий врач. Он разниться в зависимости от вида операции, глубины проникновения в голову и возраста пациента.
В заключении можно сказать, что лучше всего, если до операции дело не дойдет, но если из-за неправильного лечения или низкого уровня иммунитета, общей слабости организма у вас развились осложнения при отите, то откладывать хирургическое вмешательство не стоит. Оно поможет решить проблему глобально и избежать последствий развития серьезных осложнений; нельзя забывать, что ухо находится очень близко к мозгу и другим важным органам.
Источник
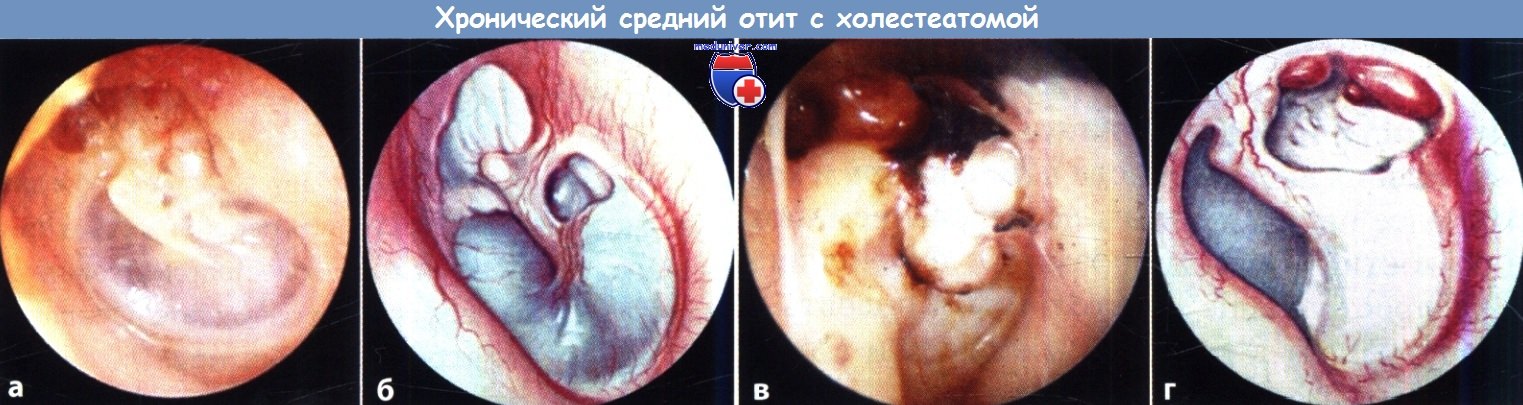
Особенности операции при хроническом гнойном среднем отитеМожно выделить три приоритета в лечении хронического гнойного среднего отита: Именно поэтому выбор хирургической тактики основывается на длительности заболевания, общем состоянии пациента, состоянии противоположного уха, опыте хирурга и предпочтениях пациента. Мастоидэктомия при хроническом гнойном среднем отите имеет три первичных показания: устранение воспаления и инфекционного процесса, доступ для удаления холестеатомы, и, что не менее важно, создание аэрации. Некоторые хирурги считают, что неудачные предыдущие тимпанопластики и персистирующее гноетечение из уха являются показанием к мастоидэктомии, но в большинстве случаев эти состояния могут быть устранены только правильно выполненной тимпанопластикой. Небольшие, изолированные от барабанной перепонки холестеатомы или маленькие врожденные холестеатомы также могут полностью излечиваться без мастоидэктомии. Дискуссионным является выбор сохранения или удаления задней стенки слухового канала, т.е. открытой (CWU) или закрытой (CWD) мастоидэктомии. При CWD мастоидэктомии задняя стенка наружного слухового прохода удаляется для расширения доступа к среднему уху и эпитимпануму и для выведения любой неоперабельной матрицы холестеатомы, например, холестеатомного матрикса, прикрывающего фистулу латерального полукружного канала. Открытая мастоидальная полость, образованная в результате CWD хирургии, эпителизируется в течение нескольких последующих месяцев и требует частых амбулаторных осмотров для ухода за полостью, особенно на начальном этапе. Даже при полном заживлении необходим уход и пожизненное наблюдение за полостью. Увеличение объема хирургического вмешательства с удалением стенки наружного слухового прохода, как сообщается, приводит к снижению темпа роста и процента рецидивов заболевания по сравнению с CWU мастоидэктомией. В других сообщениях указывается, что на темпы роста холестеатомы и частоту возникновения рецидива не влияет удаление стенки наружного слухового прохода, тогда как на частоте рецидивов существенным образом сказываются особенности расположения холестеатомы. Кроме того, расширенный слуховой проход менее эстетически привлекателен, из-за чего больные могут испытывать стеснение. Сохранение задней стенки наружного слухового прохода также положительным образом сказывается на сокращении послеоперационного периода, реже возникает необходимость ухода за послеоперационной раной в амбулаторных условиях. Сохранение стенки наружного слухового прохода позволяет избежать ограничения попадания воды и предполагает больший выбор слуховых аппаратов по сравнению с трудностями при ношения в открытой полости. Традиционно считается, результаты слуховой функции лучше при CWU по сравнению с CWD мастоидэктомией. На самом деле, в большей степени это связано с особенностями патологического процесса, вызвавшего необходимость операции, чем с наличием или отсутствием стенки наружного слухового прохода. Другие авторы отмечают, что между этими вариантами операций нет существенных различий слуховой функции, и более важна степень эрозии слуховых косточек. Обычно после CWU мастоидэтомии через 6-12 месяцев назначается второй этап оперативного лечения, включающий оценку наличия рецидива и реконструкцию цепи слуховых косточек. Сторонники же CWD мастоидэктомии не видят необходимости в выполнении второго этапа операции. Сохранение стенки наружного слухового прохода в нашей практике предпочтительнее. Решение об удалении стенки наружного слухового прохода принимается во время операции, когда в полной мере можно оценить объем патологического процесса. Интраоперационные данные, определяющие выполнение CWD мастоидэктомии следующие: фистула лабиринта, неоперабельное заболевание лицевого нерва или подножной пластинки стремени, низкое расположение крыши аттика, затрудняющее подход к нему, неоперабельное заболевание барабанного синуса и нереконструируемый дефект задней стенки наружного слухового прохода. Удаление стенки наружного слухового прохода не облегчает подхода к барабанному синусу. Наши предоперационные исследования редко приводят к решению удаления задней стенки. Очевидное разрушение задней стенки наружного слухового прохода или фистула лабиринта на КТ у пожилых или ослабленных пациентов, у которых выполнение плановой хирургической ревизии нецелесообразно, особенно при одном слышащем ухе — это состояния, при которых единственно возможным вариантом лечения будет CWD. Возможность выполнения CWD мастоидэктомии обсуждается с пациентом до операции при получении информированного согласия, причем всегда необходимо оговаривать, что во время операции может возникнуть необходимость удаления задней стенки наружного слухового прохода.
Особенности мастоидэктомии у детей с холестеатомойОбщеизвестный (но спорный) факт, что у детей холестеатома имеет более агрессивный характер. В то время как незрелая слуховая труба может способствовать втяжению барабанной перепонки и образованию холестеатомы, есть предположения, что большое количество факторов роста у детей способствует ускоренному росту холестеатомы. Кроме, того дети с хроническим гнойным средним отитом имеют лучшую аэрацию сосцевидного отростка, чем взрослые, что может способствовать распространению холестеатомы через барабанную полость в сосцевидный отросток и затрудняет ее полное удаление. Несмотря на эти общепринятые представления, лишь одно исследование показало какую-либо молекулярную разницу между взрослой и детской холестеатомой. Bujia et al. продемонстрировали быструю скорость репликации кератиноцитов в детской холестеатоме по сравнению со взрослой. Число рецидивов после хирургического лечения холестеатомы у детей, по данным литературных источников варьирует от 5 до 71%. В одном сравнительном исследовании 66 пациентов Dodson et al. проанализировали свой опыт и обнаружили, что общий рецидив (текущий и остаточный) болезни при CWU мастэктомии в детском возрасте составил 42% против 12% у взрослых пациентов. Только у 17% пациентов потребовалось увеличение объема вмешательства при CWU мастоидэктомии при возникновении рецидива до CWD мастоидэктомии (средний период наблюдения 37,6 месяцев). Несмотря на разницу в наличии рецидивов, авторы настаивают на проведении CWU мастоидотомии и обосновывают это меньшими проблемами, связанными с образованием послеоперационной полости. Слуховая функция в обеих группах была схожа. Большое количество рецидивов после CWU мастоидэктомии в педиатрической практике свидетельствует о том, что операцией выбора в педиатрической практике является CWD мастоидэктомия. CWD мастоидэктомия не гарантирует возникновения рецидива холестеатомы, как было показано в исследованиях Shirazi et al., которые представили работу по анализу 166 случаев холестеатомы (как приобретенной, так и врожденной) в педиатрической практике со средним сроком наблюдения шесть лет. В 8% случаев после CWU мастоидэктомии потребовалась ревизионная операция по поводу рецидива заболевания, тогда как после CWD мастоидэктомии повторная операция потребовалась у 21% больных. Интересно, что после CWD лишь в 28% случаев операция выполнялась в связи с рецидивом заболевания, остальные 72% вмешательств были выполнены из-за стеноза и гранулирования. В целом, частота рецидивов после CWU и CWD составляет 8% против 6%, что не является статистически значимым. Как и другие авторы, они установили, что состояние стенки наружного слухового прохода не сказывается на послеоперационном состоянии слуха, скорее на послеоперационный результат влияет степень эрозии стремени. Как и во взрослой, в педиатрической практике, мы стараемся по возможности сохранять заднюю стенку наружного слухового прохода. Решение об удалении задней стенки принимается интраоперационно. Задняя стенка удаляется при наличии фистулы полукружного канала или при значительном ее разрушении. Разрушения латеральной стенки аттика реконструируются хрящом, что предотвращает образование ретракционных карманов. В тяжелых случаях барабанная перепонка на всем протяжении уплотняется хрящом. Мы не наблюдали случаев снижения порогов слуха после такого вида укрепления. Через 12 месяцев пациентам выполнялась вторая операция и реконструкция цепи слуховых косточек. Решение о необходимости второго этапа принимается во время первой операции. Во время первой операции тщательно обозначается размер и локализация патологического процесса. Часто второй этап и реконструкция слуховых косточек проводятся через эндоуральный доступ, осматриваются основные места возникновения рецидивов: стремя, лицевой нерв, тимпанальный синус. Заушный доступ выполняется при выявлении на первом этапе вовлечения твердой мозговой оболочки или плохой визуализации аттика. Мы убеждены, что сохранение задней стенки наружного слухового прохода очень важно в детском возрасте, будь то изначальное сохранение или восстановление. На самом деле мы предпочитаем выполнить и третью ревизионную операцию для контроля заболевания, при подозрениях на образование открытой полости. Противопоказания к мастоидэктомии при хроническом среднем отитеПротивопоказания к выполнению CWU мастоидэктомии включают: нереконструируемый дефект задней стенки наружного слухового прохода, случаи, когда выполнение процедуры в полном объеме под вопросом, а также неоперабельную матрицу холестеатомы, поражающую лабиринт, лицевой нерв, сонную артерию, мозговую оболочку, и барабанный синус. Активная инфекция и выделения не являются противопоказанием к операции, но необходимо провести лечение и сделать ухо как можно более сухим. Частота послеоперационных инфекций выше, если ухо во время операции не сухое. Предоперационное ведение и планированиеКак обсуждалось ранее, тщательный сбор анамнеза и полное обследование головы и шеи с бинокулярной отомикроскопией важны, если это возможно сделать при первичном осмотре. У пациентов, которым консервативная терапия не проводилась, а также при выявлении холестеатомы обсуждается возможность выполнения операции. КТ выполняется обычно не всем пациентам. Это исследование необходимо для детальной оценки анатомии и установления диагноза у больных с головокружением, параличом лицевого нерва, болью или другими симптомами, указывающими на осложнения. Ревизионная операция также является показанием для КТ, особенно если предыдущая операция была выполнена не в нашей клинике. – Также рекомендуем “Техника мастоидэктомии с сохранением стенки наружного слухового прохода (CWUM, canal-wall-up mastoidectomy)” Оглавление темы “Мастоидэктомия с сохранением стенки наружного слухового прохода.”:
|
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Воспалительный процесс в среднем ухе называют отитом. Маленькие дети переносят его очень болезненно, тем более, что они не могут рассказать родителям, где у них болит. Существует катаральная и гнойная форма заболевания, последняя является весьма опасной для здоровья малышей из-за большей вероятности рецидивов. Попробуем разобраться, чем же опасен гнойный отит у детей?
Код по МКБ-10
H66 Гнойный и неуточненнй средний отит
Эпидемиология
По оценкам, заболеваемость средним отитом во всем мире составляет 11% (709 миллионов случаев в год), и половина случаев приходится на детей в возрасте до 5 лет. [1] После введения гептавалентной пневмококковой конъюгатной вакцины в Соединенных Штатах в 2000 году национальные показатели распространенности госпитализации среди детей младше 21 года с острым средним отитом и его осложнениями снизились с 3,9 до 2,6 на 100 000 человек (р 2]
Причины гнойного отита у ребенка
Отит может развиться по ряду причин, среди которых самыми частыми бывают:
- переохлаждение, попадание холодной воды во время купания;
- заболевания придаточных пазух, носоглотки, приводящие к отеку слизистой оболочки среднего уха;
- осложнения тяжелых инфекционных заболеваний (гриппа, кори);
- аллергические реакции (гнойный встречается редко);
- травмы, повреждающие барабанную перепонку и способствующие попаданию инфекции.
Факторы риска
К факторам риска, способствующим развитию отита, относят снижение иммунитета, анатомические особенности, в том числе искривление перегородки носа, переутомление, недостаток витаминов, пасивное курение, высокий уровень колонизации носоглотки потенциально патогенными бактериями и недостаточная и недоступная медицинская помощь. [3]
Патогенез
Отит редко бывает первичным. Наиболее распространенным патогеном является Pseudomonas aeruginosa. [4], [5] Обычно кокки (стафилококки, пневмококки) и другие патогенные бактерии (Streptococcus pneumoniae, нетипируемые Haemophilus influenzae и Moraxella catarrhalis) [6], [7] проникают в среднее ухо из слизистой носа при вирусном или бактериальном ее воспалении (фарингиты, ларингиты, тонзиллиты, корь, скарлатина, грипп), реже в результате травмирования барабанной перепонки. Попадание инфекции происходит по слуховой трубе, соединяющей органы слуха с носоглоткой, при чихании, сморкании, кашле. Маленькие дети восприимчивы к гнойному среднему отиту из-за их более коротких и более горизонтальных евстахиевых труб, через которые патогенные микроорганизмы поднимаются от носоглотки до среднего уха. [8], [9]
Симптомы гнойного отита у ребенка
В раннем возрасте ребенка симптомы отита не всегда очевидны. Малыши обычно проявляют беспокойство, капризничают, плачут, но возле груди немного успокаиваются. Подозрение на отит возрастает, если при нажатии на хрящик возле слухового прохода ребенок начинает плакать сильнее, т.к. боль усиливается.
У детей, способных описать свое состояние, первые признаки выражаются в прострелах в уши, приступообразной боли, накатывающей волнами и отдающей в зубы, глаза, шею, головной боли. Также может снижаться слух, кружиться голова, тошнить, что связано с нарушениями вестибулярного аппарата, ухудшаться аппетит, появляться слабость, сонливость.
При гнойном отите у ребенка может подниматься температура, иногда она доходит до 40º, но случается, что заболевание среднего уха проходит и без температуры.
Распространенным явлением у ребенка является гнойный отит с перфорацией барабанной перепонки. Нагноение в ухе распространяется и на ее ткани, в конечном итоге они истончаются, нарушается их целостность. Перфорация бывает частичной или полной. Проявляется болью в ухе, ухудшением слуха. [10]
Стадии
В своем развитии гнойный отит проходит несколько стадий:
- доперфоративную, с характерной для нее болью, шумом в ушах, повышенной температурой, ознобом. При осмотре врач наблюдает покраснение барабанной перепонки;
- перфоративная – появляется отверстие в перепонке, из уха идут гнойные выделения, симптомы ослабевают, снижается температура, утихает болезненность;
- репаративная – гноя становится меньше, рубцуется отверстие, восстанавливается слух.
Формы
В зависимости от локализации воспаления, длительности течения заболевания у детей гнойный средний отит подразделяется на виды:
- острый гнойный отит – проявление инфекционного заболевания организма в среднем ухе с образованием гноя, длительность которого в среднем составляет 3 недели;
- хронический гнойный отит – чаще всего происходит после невылеченного острого и длится до трех месяцев, или же связан с гастроэзофагеальным рефлюксом – перманентным попаданием агрессивного содержания желудка в носоглотку; ВОЗ определяет хронический гнойный средний отит как «оторею через перфорированную барабанную перепонку, присутствующую не менее двух недель». [11]
- односторонний, затрагивающий одно ухо;
- двухсторонний – распространению инфекции на оба уха более всего подвержены грудные дети, а также маленькие до года. Это обусловлено строением слухового органа в этом возрасте: евстахиевая труба – канал, соединяющий среднее ухо с глоткой, широкая и короткая, располагается горизонтально относительно их. По ней инфекции легче проникать в среднее ухо, слизистая ткань которой к тому же очень рыхлая и восприимчива к патогенным микроорганизмам. К двум годам жизни слуховой аппарат развивается, а случаи двусторонних гнойных отитов сокращаются в 2 раза.
Осложнения и последствия
Последствия гнойного отита возможны при неправильном лечении или поздно начавшейся терапии. Эти факторы приводят к повреждению слухового нерва, косточек, что опасно тугоухостью или полной потерей слуха, кондуктивной или нейросенсорной тугоухости. [12] Это может повлиять на развитие языка и успеваемость ребенка. К более угрожающим осложнениям относятся менингит, мастоидит.
Диагностика гнойного отита у ребенка
Кроме характерной для гнойного отита клинической картины его диагностика основывается на осмотре отоларингологом наружного слухового прохода, барабанной перепонки с помощью специальных инструментов (отоскопия). К другим инструментальным методам относится тимпанометрия, определяющая проходимость слуховой трубы, подвижность перепонки путем подачи разного давления воздуха на слуховой канал. [13]
Определение распространенности процесса и степень костной деструкции проводится с помощью рентгенографии, томографии височных костей. [14]
Общее состояние организма и влияние на него очага инфекции оценивается по результатам клинического анализа мочи и крови. Гнойные выделения их уха исследуются на бактериологическую флору для определения чувствительности к антибиотикам.
Дифференциальная диагностика
Гнойный отит, особенно хронический, дифференцируется с рядом патологий, при которых также образуется гной в ухе:
- бактериальный, грибковый мирингит;
- холеастеатома наружного слухового прохода;
- туберкулезный перфоративный средний отит;
- хемодектома.
Лечение гнойного отита у ребенка
Главная цель лечения гнойного отита у ребенка состоит в ликвидации очага инфекции, устранении боли, предупреждении осложнений, коррекции тугоухости, если такая возникла. Параллельно проводится терапия заболеваний носоглотки.
Медикаментозное лечение состоит в применении антибиотиков, местном лечении с помощью ушных капель.
Антимикробное лечение рекомендуется для всех детей младше двух лет, а также для детей старше двух лет, у которых температура выше 39 ° С; присутствуют признаки интоксикации, оталгии больше 48 часов; двустороннего среднего отита или отореи, имеют черепно-лицевые нарушения, с ослабленным иммунитетом. [15]
Назначить их прием при гнойном отите у детей может только врач после осмотра маленького пациента. Это могут быть таблетки внутрь или другая фармакологическая форма, а также капли в ухо. Показан длительный курс (минимально 7-10 дней) для накопления лекарства в проблемной области.
Лекарства
Из антибиотиков назначают цефалоспорины (цефиксим, цефтибутен), ампициллин, амоксициллин.
Цефиксим – порошок для приготовления суспензии. Флакон заливают кипяченой водой в объеме половины его содержания (30-35мл), закрывают крышкой и взбалтывают. Детям от полугода и до 12 лет (вес до 50кг) рекомендуемая доза составляет 8мл на кг массы тела. Принимать можно либо раз в сутки, либо делить на 2 раза с интервалом в 12 часов. После этого возраста объем лекарства составляет 400мг одноразово или по 200мг дважды в сутки.
Препарат способен вызывать такие побочные явления, как сухость во рту, спазмы кишечника, диарею, боль в животе, кожные реакции, головокружение. Противопоказан при повышенной чувствительности к антибиотикам этого ряда.
Амоксициллин – из группы пенициллинов, антибиотик широкого спектра действия в форме гранул, из которых готовится суспензия. Амоксициллин является препаратом выбора. Во флакон добавляется вода до отметки на нем и получается объем 100мл. Детям до 2 лет дают 125мл, что соответствует половине мерной ложки, от 2 до 5 лет – по 125-250мл, 5-10 лет – 250-500мл, старше 10 лет – 500мл трижды в день. Курс лечения длится до двух недель. Противопоказан при инфекционном мононуклеозе, лимфолейкозе, аллергии на компоненты лекарства. Из побочных эффектов возможна крапивница, зуд, тошнота, рвота, диарея, головная боль, бессонница.
Наряду с антибиотиками в составе комплексного лечения используются ушные капли, иногда врач ограничивается только ими. Это может быть отинум отипакс, сонопакс.
Отипакс – комбинированный препарат, оказывающий болеутоляющее и противовоспалительное действие. Капли применяются к детям, старше 1 месяца. Капают по 4 капли 2-3 раза в сутки. Максимальный курс лечения – 10 дней. При перфорации барабанной перепонки противопоказаны.
Диоксидин – ушные капли, эффективное антибактериальное средство для взрослых в форме жидкости в ампулах, но к детям оно не применяется ввиду его повышенной токсичности.
При высокой температуре тела принимают ибупрофен, парацетамол, ставят цефеконовые свечи.
Цефекон Д – суппозитории, жаропонижающее средство, имеет небольшое противовоспалительное свойство. Показано детям от 3 месяцев до 12 лет. Дозировка зависит от массы тела. Так, детям с весом 5-10кг (3-12 месяцев) рекомендуют 1 суппозиторий по 100мг, 11-16 кг (1-3 года) – 1-2 свечи по 100мг, 17-30кг (3-10 лет) – 1 шт. по 250мг, 31-35кг (10-12 лет) – 2 шт. по 250мг.
Побочные реакции возникают редко в виде высыпаний на теле, отека, боли в эпигастрии, тошноты, одышки, бронхоспазма.
Обеспокоенность по поводу ототоксичности при использовании аминогликозидов побудила Американскую академию отоларингологии не рекомендовать аминогликозиды для местного лечение воспаления среднего уха, когда доступны другие варианты с по крайней мере эквивалентной эффективностью. [16] Хинолоны имеют лучший профиль безопасности, чем другие препараты. [17], [18]
Витамины
Насыщение организма витаминами поможет быстро справиться с инфекцией. Кормящим мамам нужно позаботиться о полноценном питании, полезные вещества которого попадут с молоком к ребенку. Детям постарше включают в рацион много овощей и фруктов, содержащих витамин С, а также дают витаминно-минеральные комплексы (Мульти-Табс малыш, ВитаМишки immune плюс Облепиха, Супрадин Кидс Мишки и др.), повышающие иммунитет.
Физиотерапевтическое лечение
Физиотерапевтическое лечение также имеет место в терапии гнойного отита. Это может быть УВЧ, низкочастотное магнитное поле, [19] лекарственный электрофорез, ультрафиолетовое облучение.
Народное лечение
При гнойном отите полагаться на народные методы опасно, их применение обязательно нужно согласовывать с врачом. Для промывания уха используют отвары трав, обладающих противовоспалительным, антисептическим действием. Это может быть ромашка лекарственная, [20] шалфей, [21] календула.[22]
Для закапывания уха используют сок медвежьего лука, алоэ. В больное ухо ставят тампоны, смоченные в настойке прополиса. Согревающие компрессы при гнойном отите не применяются.
Фитотерапия в лечении среднего отита подверглась резкой критике со стороны многих врачей, поскольку предполагаемые противовоспалительные свойства не могли быть проверены или подтверждены in vitro. [23], [24]
Гомеопатия
Изучение эффектов гомеопатического лечения среднего отита скудно, а его качество ограничено. [25] Гомеопатия в данном случае не заменит антибактериальную, но поспособствует быстрейшему выздоровлению. Среди таких гомеопатических препаратов «Хамомилла, «Магнезия фосфорика», «Меркуриус», «Гепар сульфур», которые снимут сильную боль, пульсацию, шум в ушах. Дозировка определяется гомеопатом индивидуально, но общие рекомендации содержат такую схему: по 3 гранулы от 12-ой до 30-ой потенции каждые 4 часа до улучшения состояния.
Хирургическое лечение
Прогрессирование гнойного отита иногда приводит к необходимости выполнять прокол барабанной перепонки (парацентезу). Парацентез рекомендуется при диагностике перфорационных воспалений среднего уха у младенцев. [26] Другие хирургические вмешательства в экстренном случае осуществляются с целью удалить гнойные массы и поврежденные ткани. В отсроченном порядке прибегают к устранению возникших осложнений.
Профилактика
К профилактическим мерам относят укрепление защитных сил организма малыша, избегание переохлаждений, сбалансированность питания. Ребенка нужно научить правильно сморкаться, чтобы инфекции носоглотки не попадали в ухо: каждую ноздрю высмаркивать отдельно.
Прогноз
Прогноз заболевания благоприятный при своевременном и грамотном лечении. Иначе можно потерять слух и даже создать опасные ситуации для жизни.
Источник