Очаговая пневмония у детей что это такое
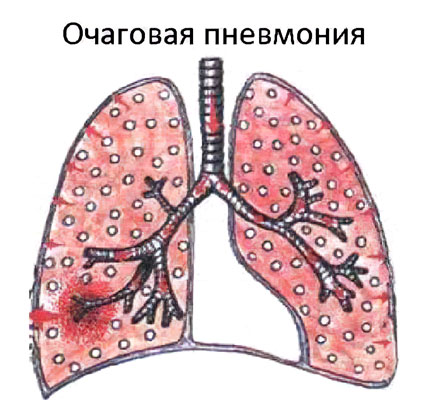
Что такое очаговая пневмония?
Очаговая пневмония – это острое воспаление, которое сосредоточено на ограниченном участке легочной ткани в пределах долек легкого. Заболевание сопровождается повышением температуры тела, кашлем с отделением небольшого количества мокроты, выраженной интоксикацией организма и болью в грудной клетке.
Очаговая пневмония имеет широкое распространение. На нее приходится около 2/3 от всех случаев воспаления легких. Сначала в патологический процесс вовлекаются бронхи, после чего он распространяется на одну или несколько долек легкого. Поэтому очаговую пневмонию еще называют бронхопневмонией и лобулярной пневмонией.

Код по МКБ-10: J18.0 – бронхопневмония неуточненная, J18.1 – долевая пневмония неуточненная.
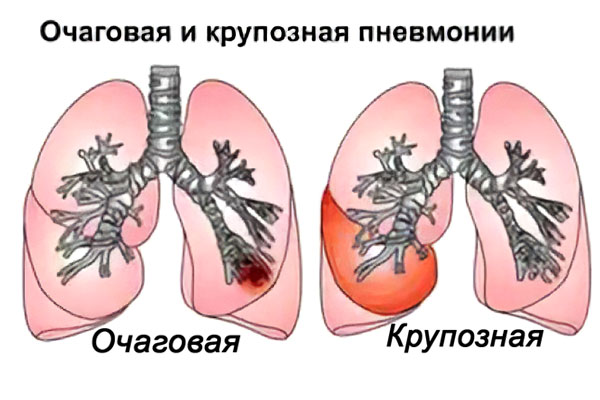
Чем отличается очаговая пневмония от крупозной?
Крупозная пневмония также относится к острому воспалению легких, но при ней клиническая картина более ярко выражена. При крупозном воспалении в патологический процесс вовлекается не долька легкого, а его целая доля и плевра, то есть поражение масштабнее.
Причины возникновения и факторы риска
Очаговая пневмония чаще всего выступает в качестве осложнения основного заболевания. Она может развиться на фоне ОРВИ, сопровождающейся воспалением трахеи и бронхов. Массовые вспышки очаговой пневмонии наблюдается на фоне подъема сезонной заболеваемости гриппом. Это связано с тем, что вирусы ослабляют иммунитет, снижают сопротивляемость органов дыхания перед микробными атаками. Причем возбудителем пневмонии в данном случае может стать даже условно-патогенная флора.
Другие заболевания, которые способны выступать в качестве первопричины очаговой пневмонии:
Всевозможные инфекции: корь, коклюш, тиф, менингит и пр.
Вирусная флора: аденовирусы, риновирусы, парагрипп, респираторно-синцитиальные вирусы.
Микробная флора. В 80% случаев причиной пневмонии становятся пневмококки. К иным бактериям-возбудителям воспаления легких относятся: кишечная палочка, менингококк, стафилококк, стрептококк и пр.
Редкими провокаторами болезни являются микоплазмы и хламидии.
Если заболевание первичное, то есть ему не предшествовала иная инфекция, патогенная флора попадает в органы дыхания бронхогенным путем. В остальных случаях имеет место гематогенный или лимфогенный механизм.
Факторы риска по развитию очаговой пневмонии у взрослых:
Снижение иммунитета, как общего, так и местного.
Курение, злоупотребление спиртными напитками.
Переохлаждение.
Стрессы.
Сахарный диабет, ВИЧ.
Попадание в бронхи и легкие токсинов.
Заболевания органов дыхания, например, пневмосклероз, ХОБЛ.
Дефицит витаминов, нерациональное питание.
Госпитальная пневмония часто развивается у лежачих больных. В этом случае главным фактором становится вынужденная иммобилизация.
Симптомы
Очаговая пневмония – опасное заболевание, так как у людей со сниженным иммунитетом она дает смазанную клиническую картину. Температура тела может оставаться в пределах нормы, либо подниматься до субфебрильных отметок. Кашель будет сухим, со скудным отделением мокроты. Поэтому таким людям нужно проявлять особую настороженность. При недомогании, которое не проходит в течение 2-3 дней, нужно обращаться к врачу.
Классические симптомы очаговой пневмонии:
Симптомы | Описание |
Повышение температуры тела | Лихорадка наблюдается не более чем у 50% пациентов. Если лечение было начато вовремя, она отступает через 3-5 дней. У оставшейся части больных температура тела остается на субфебрильных отметках, либо в пределах нормы. |
Кашель | Он может быть сухим или влажным, с отделением мокроты. Чаще всего она представлена слизью, но иногда в ней присутствуют гнойные включения. |
Дыхание | Оно учащается до 25-30 вдохов в минуту, становится жестким. Врач может аускультировать громкие влажные хрипы. Если параллельно у человека развивается бронхит, то хрипы сухие, рассеянные. Шумы трения плевры будут слышны у пациентов с сухим плевритом. |
Одышка | В большинстве случаев она выражена слабо, но при прогрессировании воспаления с захватом нескольких долек, одышка становится более выраженной. |
Боль в груди | Это один из распространенных симптомов. Боль усиливается на глубоком вдохе, при смене положения тела, при прикосновениях к спине. |
Тахикардия | Частота сердцебиения может достигать 110 ударов в минуту. |
Общие симптомы | У больного усиливается слабость, вялость и сонливость, пропадает аппетит. При тяжелом воспалении наблюдается посинение носогубного треугольника. |
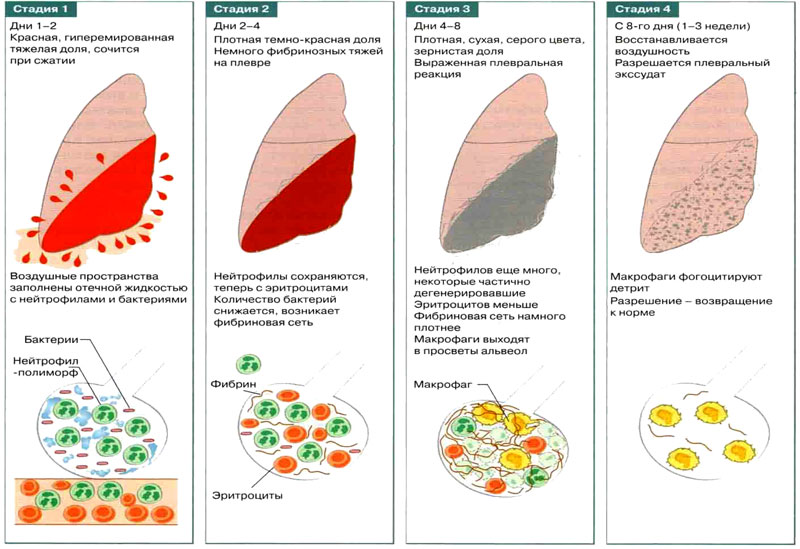
Стадии очаговой пневмонии
Очаговая пневмония проходит 4 стадии развития:
Стадия прилива. Пораженные ткани гиперемированы, микроциркуляция крови нарушена, проницаемость сосудов повышена. Стенки альвеол в очаге воспаления отекают, легочная ткань становится более эластичной, сосуды, питающие очаг воспаления, резко наполняются кровью. В этот период у больного возникает сухой кашель, появляются боли на вдохе. Продолжительность стадии 1-3 дня.
Стадия красного опеченения. Пропотевающая плазма заполняет альвеолы, они утрачивают воздушность, становятся красными и плотными. В этот период пораженный участок легкого напоминает по своей структуре печень. Боль в груди усиливается, температура тела повышается, нарастают явления интоксикации. Длится эта стадия от 1 до 3 дней.
Стадия серого опеченения. Эритроциты и гемоглобин, просочившиеся в альвеолы распадаются. Пораженный участок легкого приобретает серый оттенок. Клиническая картина характеризуется влажным кашлем, в мокроте возможно появление гноя и большого количества слизи. Температура тела начинает снижаться, может оставаться на субфебрильных отметках, боль в груди присутствует, но она становится менее интенсивной. В целом, самочувствие пациента нормализуется. Эта стадия длится от 2 до 8 дней.
Стадия разрешения. В этот период происходит восстановление нормальной структуры пораженных долек легкого.
Виды
В зависимости от эпидемиологии, очаговая пневмония может быть госпитальной, внебольничной, вызванной иммунодефицитом и атипичной.
В зависимости от возбудителя воспаления легких, различают следующие виды пневмонии:
Бактериальная.
Вирусная.
Грибковая.
Микоплазменная.
Смешанная.
По механизму развития очаговая пневмония может быть:
Первичной (не вызвана другими заболеваниями, развивается как самостоятельная болезнь).
Вторичной (спровоцирована первичным очагом инфекции в организме).
Послеоперационной.
Аспирационной (развивается при попадании инородного тела в бронхи).
Инфаркт-пневмония (спровоцирована закупоркой мелких сосудов тромбами).
Очаговая пневмония может одно- и двусторонней. В зависимости от особенностей течения болезни, различают острое, острое затяжное и хроническое очаговое воспаление легких. Отдельно выделяют неосложненную и осложненную очаговую пневмонию.
По степени тяжести очаговая пневмония может быть:
Легкой. Интоксикация выражена слабо, температура тела не превышает 38 градусов, одышка появляется только на фоне физических нагрузок.
Средней. Интоксикация выражена умеренно, температура тела повышается до 39 градусов, дыхание учащено до 30 в минуту.
Тяжелой. Интоксикация интенсивная, температура тела высокая, может наблюдаться помутнение сознания, одышка доходит до 40 в минуту.
Особенности течения заболевания у детей

У новорожденных очаговая пневмония чаще всего связана с внутриутробным или внутрибольничным инфицированием. У детей дошкольного и школьного возраста главным виновником воспаления легких становится пневмококк. Что касается вторичных инфекций, то опасность представляют бронхиты и бронхотрахеиты.
Симптомы очаговой пневмонии у детей чаще всего манифестируют на 5-7 день от развития простудного заболевания. Температура тела остается в пределах 38 градусов, выраженная лихорадка наблюдается редко.
Родители могут заметить признаки интоксикации, которые проявляются в вялости, сонливости. Кожа становится бледной, аппетит снижается. Грудные дети обильно срыгивают после еды, не исключена рвота.
Кашель может быть сухим и влажным, присоединяется одышка. Носогубный треугольник бледный или синий. У детей особенно заметно втяжение межреберных промежутков со стороны поражения. В дыхании принимает участие вспомогательная мускулатура. Особенно тяжело у детей протекает очагово-сливная пневмония. Она осложняется дыхательной недостаточностью, интенсивной интоксикацией. Не исключена деструкция тканей легких.
При появлении необычных симптомов, родители должны проявить бдительность и обратиться к специалисту.
Диагностика
Диагностика пневмонии начинается со сбора анамнеза и осмотра пациента. Полный цикл исследований:
Перкуссия грудной клетки. Врач определяет притупленный перкуторный звук.
Аускультация. В начале развития болезни со стороны поражения дыхание жесткое (в ограниченном участке легких). По мере ее прогрессирования присоединяются звучные влажные мелкопузырчатые хрипы, воспалительная крепитация слышна реже. За счет очаговости процесса аускультативная картина мозаичная.
Сдача крови на общий анализ. Будет выявлен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40 мм/час, повышение уровня фибриногена, сиаловых кислот, положительная реакция на С-реактивный белок.
Общий анализ мокроты. Она слизисто-гнойная, в ней повышено количество лейкоцитов и клеток цилиндрического эпителия.
Бактериальный посев мокроты направлен на выявление типа возбудителя болезни и на определение его чувствительности к антибиотикам.
Рентгенография легких. Выявляют очаговые затемненные участки. Чаще всего они расположены в нижних отделах органов дыхания.
Дифференциальная диагностика
Очаговую пневмонию нужно дифференцировать от туберкулеза, альвеолярного рака легких, абсцесса и инфаркта легкого. Чтобы выставить верный диагноз, потребуются данные комплексного обследования, в том числе, рентгенологического и клинико-лабораторного.
В сомнительных случаях данные рентгенографии уточняют с помощью КТ или МРТ легких, бронхоскопии. Чтобы исключить септицемию проводят анализ крови на гемокультуру.
Лечение

Лечение очаговой пневмонии возможно в амбулаторных условиях. В госпитализации нуждаются те пациенты, у которых развивается выраженная интоксикация организма, имеются признаки дыхательной недостаточности.
Основу лекарственной терапии составляют антибиотики. Чем раньше она будет начата, тем выше ее эффективность. Результатов бактериального посева не ждут, препараты врач подбирает на свое усмотрение. Если спустя 3 дня не наблюдается улучшения, антибиотик меняют.
Антибиотики. Чаще всего удается обойтись однокомпонентной схемой. При необходимости использования 2 антибиотиков, нежелательно одновременное применение препаратов бактерицидного и бактериостатического ряда, либо препаратов с однотипным токсическим эффектом.
Традиционные антибактериальные средства для лечения очаговой пневмонии:
Пенициллины: Амоксициллин, Азитромицин, Супракс и пр.
Цефалоспорины: Цефазолин, Цефуроксим, Цефотаксим.
Фторхинолоны: Ципрофлоксацин, Левофлоксацин
Курс длится не менее 10-14 дней. Препараты вводят внутримышечно, а в тяжелых случаях внутриплеврально или эндоброхиально.
Снятие симптомов. Для снятия интоксикации назначают дезинтоксикационные растворы, противовоспалительные препараты. Температуру тела снижают с помощью Ибупрофена или Парацетамола. В качестве десенсибилизирующих средств используют Супрастин, Тавегил, Лоратадин.
Разжижение мокроты. Муколитики и бронхолитики направлены на разжижение мокроты и ее выведение из органов дыхания. Это могут быть такие препараты, как: Теофиллин, Бромгексин, Амброксол, АЦЦ Лонг, Ацетилцистеин.
Ингаляции. Людям с выраженной одышкой необходимы продолжительные ингаляции с увлажненным кислородом.
Рекомендации. В течение всего периода лихорадки пациент должен придерживаться постельного режима. В сутки нужно потреблять не менее 1,5-2 л воды. Меню должно быть щадящим, сбалансированным, с ограничением поваренной соли. Выбирают продукты, богатые витамином А и С. Делают выбор в пользу легкоусвояемых продуктов.
После того, как острые симптомы болезни стихнут, и температура тела придет в норму, больному назначают физиотерапевтические процедуры, среди которых:
Электрофорез с лекарственными препаратами.
УВЧ.
ДМВ-терапия.
Массаж.
ЛФК.
При правильном подборе лекарственных средств выздоровление наступает спустя 2 недели.
Интервью с Базаровым Дмитрием Владимировичем, кондидатом медицинских наук, врачом-хирургом, онкологом, пульмонологом:
Базаров Дмитрий Владимирович – член московского общества хирургов, Европейского респираторного общества, Европейского общества торакальных хирургов, Европейского общества хирургической онкологии. Является соавтором 103 публикаций по проблемам торакальной хирургии, пульмонологии и онкологии, некоторые из них опубликованы в зарубежных научных изданиях.
Осложнение и прогноз
На выздоровление будет указывать отсутствие симптомов, нормализация рентгенологической картины и всех показателей крови. Благодаря своевременно начатой терапии удастся избежать развития осложнений и рецидива болезни. Пациенты, перенесшие пневмонию, должны находиться на контроле у терапевта или пульмонолога в течение полугода.
Наименее благоприятный прогноз у больных с воспалением, вызванным стафилококками, либо осложненным абсцессом или деструкцией легких. Не менее опасны вирусные пневмонии, характеризующиеся молниеносным течением.
Главными осложнениями пневмонии являются:
Обструктивный синдром.
Абсцесс или гангрена легкого.
Плеврит.
Сердечная и дыхательная недостаточность.
Эндокардит или миокардит.
Воспаление почек.
Во многом прогноз обусловлен состоянием иммунной системы больного, а также вирулентностью возбудителя инфекции.
Клинические рекомендации

Клинические рекомендации по ведению пациентов с очаговой пневмонией:
Качественная оценка состояния больного, анализ жалоб, сбор анамнеза.
Обязательное уточнение сопутствующих патологий.
Проведение комплексной диагностики с забором крови и мокроты на анализ, выполнение рентгенографии легких в день обращения пациента к врачу.
Определение места лечения.
Подбор первоначального антибиотика, оценка его эффективности спустя 48-72 часа, принятие решения о дальнейшей терапевтической тактике.
Применение препаратов выбора: Амоксициллин с клавулановой кислотой. При отсутствии эффекта назначение макролидов (Эритромицин или Спирамицин), цефалоспоринов I-III поколения, фторхинолонов или линкозаминов.
На протяжении всего периода лечения за пациентом должен быть установлен тщательный мониторинг, независимо от того, находится он в стационаре или дома.
Профилактика очаговой пневмонии
Профилактика очаговой пневмонии:
Закаливание организма.
Вакцинация от гриппа.
Укрепление иммунитета.
Исключение возможности переохлаждения.
Санация хронических очагов инфекции.
Отказ от вредных привычек. В первую очередь это касается курения.
Лежачие больные нуждаются в особом уходе. С ними необходимо проводить дыхательную гимнастику, выполнять им массаж, возможно применение антиагрегантов. Люди из группы риска должны быть привиты от пневмококковой инфекции.
Источник
Воспаление легких может быть долевым или очаговым. В последнем случае пневмония характеризуется инфильтративными нарушениями в небольшой зоне легочной ткани с правой стороны, что хорошо видно на рентгене.
При этом возникает кашель и затруднение дыхания, но в некоторых случаях начало заболевания может протекать бессимптомно. Очаговая правосторонняя пневмония у ребенка вызывается вирусами и бактериями, в подавляющем большинстве случаев имеет острое течение.
Пневмония у детей
Причины болезни
Наиболее частыми провокаторами инфекционного процесса в легких являются пневмо- и стрептококки, бактерии, вирусы, микозы, различные физические или химические раздражители. Заболевание может развиться на фоне ранее перенесенных болезней дыхательных путей и даже в результате длительного воздействия аллергенов.
У маленьких пациентов, в отличие от взрослых, в легочной ткани большее количество мелких кровеносных сосудов и очень чувствительный эпителий. Это создает благоприятные условия для обильного размножения бактерий и вирусов, что провоцирует стремительное воспаление и отекание паренхимы. При этом реснички не справляются со своей функцией и мокрота, которой при развитии патологического процесса становится больше, не удаляется, в этой среде начинает стремительно развиваться патогенная микрофлора.
Очаговая правосторонняя пневмония у ребенка ровно, как и с левой стороны означает, что в легочной ткани возникает очаг воспаления размером сантиметр и более. Очаговых образований может быть одно или несколько как, например, при хламидийной инфекции.
Могут поражаться целые сегменты или даже несколько сегментов легкого вплоть до всей правой доли. Такое явление наблюдается при очагово-сливном воспалении легких, рентгенограмме показывает на фоне общего затемнения более плотные участки отдельных очагов или полых зон разрушенной ткани.
Важно. В лечении очаговой пневмонии важна ранняя диагностика и своевременное адекватное лечение в противном случае терапия может затянуться, и стать причиной дыхательной или сердечной патологии.
Если очагов образуется несколько, то они могут по мере прогрессирования заболевания сливаться в один большой очаг. Воспалительный процесс может перейти на плевру в случае, когда пневмония располагается на поверхностных участках легкого. Воспаление развивается постепенно, а не возникает внезапно.
Вначале может возникнуть сухой кашель, но ближе к 3-4 суткам начинает выделяться мокрота, однако чаще наблюдается продуктивный кашель с самого начала. В анализе выделений регистрируется наличие серозного или слизисто-гнойного фибрина, что не дает возможности выходу красных кровяных телец.
По характеру очаговая правосторонняя пневмония практически всегда сопровождается воспалением эпителия бронхиального дерева поэтому заболевание имеет характерную симптоматику бронхопневмонии. Затруднение дыхания связано с нарушением проходимости бронхов из-за скопления экссудата в воздухоносных путях. Особенность данного вида болезни в плавном прогрессирующем развитии (без лечения) и отсутствия стадий.
Симптоматика и диагностика
Как образуется воспаление легких
Среди основных признаков, указывающих на вероятность того, что у ребенка очаговая правосторонняя пневмония выделяют:
- интоксикацию;
- изменения показателей крови;
- кашель с отхождением мокроты;
- фебрильную реже субфебрильную температуру;
- хрипы в легких при аускультации;
- затемненные области на рентгенограмме.
Синдром общей интоксикации
Признаки общей интоксикации характерны не только для очаговых пневмоний, однако являются важным симптоматическим показателем при воспалении легких. Следствием влияния токсинов может быть излишне возбужденное состояние ребенка или наоборот потеря интереса к общению.
При этом меняется настроение, дети отказываются от еды, повышается температура, бледнеют кожные покровы, нарушается сердечная ритмика.
Важно. Верным признаком воспаления легких является кашель и высокая температура, которая держится более трех дней.
Катаральные явления
Воспалительные процессы в дыхательных путях возникают при массовом развитии респираторных вирусов. Такое начало заболевания наблюдается более чем у половины больных детей.
Сначала возникает кашель, при его отсутствии нужно дифференцировать воспаление легких от других патологий. Характерно отделение мокроты с начала возникновения кашля.
Синдром поражения легких
Аускультация легких у девочки 6 лет
Наиболее типичная картина при воспалении легких появление отдышки. Хотя она появляется не во всех случаях ее относят к специфическим признакам воспаления легких у малолетних больных, у детей более старшего возраста болезнь может протекать без нее.
При выслушивании наблюдается укороченный легочный звук, над очагом воспаления слышны влажные хрипы, дыхание затруднено. Отсутствие названых синдромов поражения легких не может быть основанием для исключения очаговой правосторонней пневмонии. Более подробно от этом рассказывается на видео в этой статье.
Важно. При диагностировании очаговой пневмонии у детей, как правило, признаки обструкции отсутствуют.
Синдром гематологических сдвигов
Изменения крови является явной симптоматикой развития воспаления легких. Основными показателями служат:
- лейкоцитоз (при хламидийной инфекции гиперлейкоцитоз);
- увеличенные показатели СОЭ;
- повышение количества лимфоцитов явно указывает на наличие бактериальной инфекции.
Важно в постановке диагноза четко дифференцировать заболевание правильно. Чаще всего воспаление легких путают с бронхитами, например, лейкоцитоз может быть признаком обоих заболеваний. В особых случаях проводят биохимический анализ крови на С-реактивный белок (СРБ) и прокальцитонин, полученные данные помогают подтвердить или опровергнуть наличие вирусной инфекции.
У детей при воспалении легких не возникает обструкции, если она есть, то скорее всего диагнозом может быть катаральный обструктивный бронхит, который имеет схожие признаки с бронхопневмонией, причем даже при помощи рентгена не всегда в таком случае удается точно диагностировать заболевание.
Рентгенологическое исследование
Крупозная пневмония
При подозрении воспаления легких и для контроля после окончания приема антибактериальной терапии всегда назначается рентгенологическое исследование грудной клетки причем в особых случаях, например, при наличии очага в нижней доле рентген делается в нескольких проекциях (прямой и боковой). В пораженной зоне на снимке различимы гомогенные тени. При микоплазменной инфекции затемнения будут носить неоднородный характер имея тяжистую структуру.
В особо тяжелых случаях, при которых нужна более четкая картина может быть назначена компьютерная томография. Это позволяет определить степень инфильтрации паренхимы легких. Кроме этих методик в индивидуальном порядке могут быть назначены бронхоскопия и флебография легочных сосудов. Данные методы сложны, болезненны и цена их проведения довольно высока.
Лечение
Лечение детей может осуществляться как в домашних, так и в стационарных условиях. Показания для госпитализации:
- малыш с очаговым воспалением легких до наступления трех лет;
- годовалый ребенок если установлено наличие внутриутробной инфекции;
- дети до трех месяцев в обязательном порядке;
- если у больного есть хронические заболевания: ХОЗЛ, диабет, патологии сердца, почек и онкологические заболевания крови;
- в случае если семья ребенка социально не благополучная;
- дети подвергающиеся длительной гормональной или противораковой терапии;
- дети из детских домов или интернатов;
- при тяжелом состоянии больного.
Когда врач уверен в точности диагноза начинают борьбу с причиной вызвавшей развитие патологии, при сомнительном диагнозе, что бывает в большинстве случаев назначается рентген. До назначения антибиотиков важно отобрать пробы мокроты для исследования патогенной микрофлоры.
При наличии бактериальной причины назначаются антибиотики пенициллинового ряда. Но сегодня бактерии стали резистентными к β-лактамным антибиотикам поэтому требуется совмещать антибиотикотерапию с ингибиторами ферментов. Современные лекарственные средства успешно решили эту задачу.
Наиболее эффективными препаратами считаются Тиментин и Аугментин (пример препарата указан на фото).
Аугментнин часто назначают при очаговой пневмонии
Уход за ребенком дома
Не является редкостью лечение очаговой пневмонии в домашних условиях особенно если ребенок старших возрастов. Инструкция по лечению включает регулярный прием лекарственных препаратов, соблюдение постельного режима и определенной диеты.
Питание должно быть легким и содержать больше витаминов и жидкости. Краткие рекомендации указаны в таблице.
Таблица. Рекомендованные продукты при очаговой пневмонии у детей:
| Продукт | Комментарий |
Нежирное мясо | Поступление животного белка важно для детского организма по двум основным причинам. Во-первых, ребенок постоянно растет, во-вторых, регулярное поступление аминокислот важно для обеспечения иммунитета поскольку антитела имеют белковую природу. |
Кисломолочная продукция | При антибактериальной терапии важно поддерживать микрофлору кишечника и желудка в нормальном состоянии. Поэтому полезно давать детям кисломолочную продукцию богатую полезными микроорганизмами: лакто-, бифидо- и молочнокислыми бактериями. К тому же в кефире, йогурте и сырах содержится много кальция, белка и углеводов. |
Растительная пища | Крайне важно включать в меню больного ребенка разнообразную растительную пищу. Клетчатка очень полезна для пищеварения, а витамины и органические кислоты стимулируют работу иммунитета и ускоряют выздоровление. |
Морепродукты | В морской капусте есть витамины и природный йод – крайне полезный для растущего организма микроэлемент. Морская рыба богата ценным легко усваиваемым белком и жирными кислотами с витаминами А и Е, которые помогают в работе иммунной системы и нужны для внутренних эпителиальных клеток, что очень важно при воспалении легких. Рыбий жир при пневмонии существенно ускоряет регенеративные процессы. |
Обильное питье | При высокой температуре и интоксикации нужно больше пить жидкости чтобы не допустить обезвоживание организма. Жидкость нужна для образования и хорошего отхождения мокроты. Больные дети от трех лет должны употреблять не менее 3 литров жидкости. Желательно давать щелочную воду, витаминизированные компоты и соки. |
Важно. При лечении пневмонии желательно исключить тяжелую пищу для желудка поскольку при антибактериальной терапии изменяется естественная микрофлора кишечника, что может сопровождаться запорами или диареями.
Несмотря на то, что даже больные дети весьма активны важно придерживаться постельного режима и только после исчезновения температуры можно гулять летом, но внимательно следить чтобы ребенок не переохлаждался и не потел. Также следует обращать внимание на гигиену, ибо в острый период дети часто потеют поэтому приходится менять как нательное белье, так и постельное.
В помещении, где находится больной следует поддерживать температуру около 20 градусов, делать постоянные влажные уборки, часто проветривать комнату, не допуская при этом возникновения сквозняков.
Важно обеспечить больному ребенку постельный режим
Кормление грудничков
При очаговом воспалении легких ребенок должен употреблять жидкости не менее 150 мл/кг массы тела. Но это легко посчитать только при условии искусственного вскармливания.
При кормлении грудью проследить за этим довольно проблематично, есть предложения после еды взвешивать малыша, но это довольно хлопотно и редко выполнимо. В таком случае рекомендуют наблюдать за ребенком.
Когда он сосет грудь довольно активно, не наблюдается затруднения дыхания или отдышки, регулярно мочится, то вероятно он получает достаточное количество жидкости. В обратном случае, когда малыш вял, отказывается от пищи, а его активность понижена то желательно докармливать ребенка при помощи ложки. В больнице недостаток жидкости вводят при помощи инфузии.
Профилактика
Закаливание – главный профилактический метод от бронхитов и пневмоний
Главный профилактический метод от воспаления дыхательных путей – закаливание ребенка. При этом желательно делать разнообразные процедуры: обливать холодной водой, растирать полотенцем, принимать воздушные ванны, желательно посещать морские курорты у горных хребтов.
Своевременно лечить респираторные заболевания пусть даже самые простые, как например, насморк. Очень хорошо влияет на организм занятия активными видами спорта, легкая атлетика и плаванье. При длительной болезни во время реабилитации показана дыхательная гимнастика.
В холодное время хода желательно научить ребенка не дышать ртом, важно носовое дыхание. Начинать нужно прикрывая рот шарфом и постепенно переходить на носовое дыхание.
Источник
