Оценка степени тяжести пролежней алгоритм
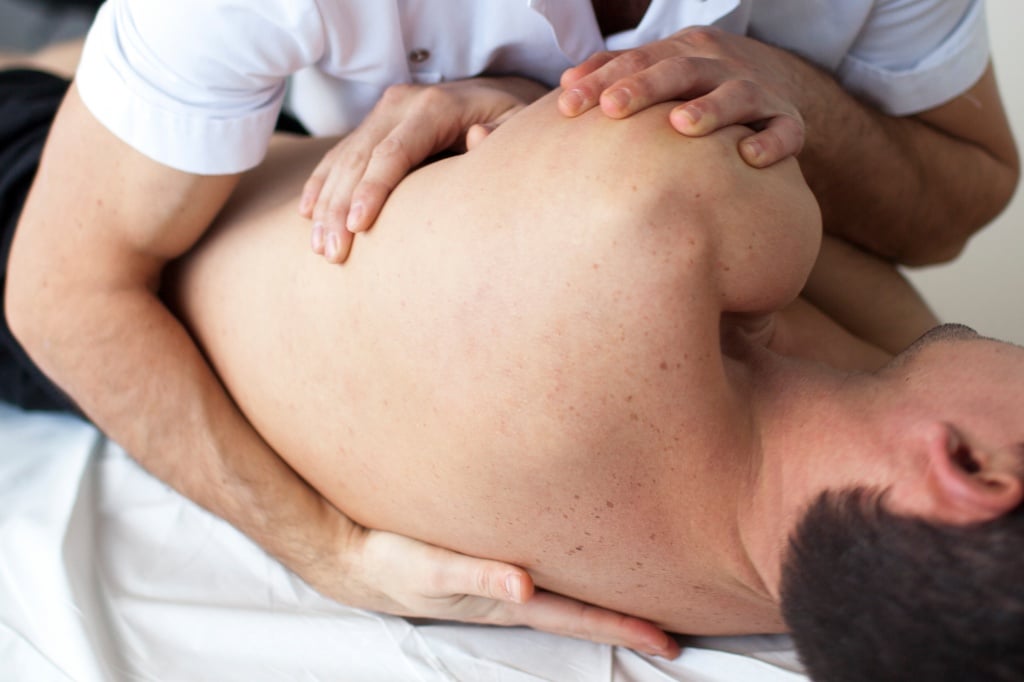
Пролежни – это язвы, возникающие в местах соприкосновения костных выступов с твердой поверхностью. Некротические изменения кожи происходят вследствие нарушения циркуляции крови и лимфы. Пролежням наиболее всего подвержены люди, которые по причине своей болезни прикованы к постели в статичной позе.
Медицинский персонал Юсуповской больницы внимательно относится к своим пациентам, контролируя любые изменения в их состоянии. Забота и индивидуальный подход к каждому пациенту являются основными принципами нашей работы.

Факторы риска развития пролежней
Пролежни, как правило, возникают вследствие некачественного и нерегулярного ухода за лежачими пациентами. Антисанитарные условия, а также индивидуальные факторы могут оказывать негативное влияние на развитие пролежней в определенной области кожных покровов. К основным внешним факторам риска возникновения пролежневых язв относят:
- микроклимат кожных покровов;
- трение и скольжение;
- меру давления;
- смещение мягких тканей;
- отсутствие ежедневных гигиенических процедур;
- длительное нахождение в одной позе.
Под воздействием всех или определенных факторов происходят необратимые изменения в эпидермисе, дерме, а также соединительной, жировой, и мышечной тканях. Нарушение микроциркуляции происходит вследствие давления массы тела на поверхность. Трение и скольжение, наряду со смещением тканей, создают дополнительные механические повреждения кожи, влияющие на ее целостность. Образование пролежней также может стать следствием нерегулярных уходовых мероприятий, а также редкой смены положения больного. Достаточно 2-5 часов для того чтобы начала формироваться новая язва, особенно когда пролежни уже были у пациента в анамнезе.
Реакция организма на внешние факторы всецело зависит от состояния здоровья пациента. Внутренними факторами риска появления пролежневых ран являются:
- возраст пациента. Пожилые люди более подвержены риску развития пролежневых язв. Кожа с возрастом теряет упругость и способность к быстрой регенерации, ухудшается состояние сосудов, и возникают нарушения функции циркуляции крови. Сам кожный покров истончается, позволяя оказывать большее давление на костные выступы и мягкие ткани;
- ограниченная подвижность. Давление на уязвимые ткани оказывается в большей степени из-за статичного положения лежачих больных. В случае, если человек передвигается на инвалидном кресле, пролежни развиваются в иной локализации;
- несбалансированное питание и недостаточное употребление жидкости. Микроэлементы, белки и жиры в разной степени оказывают влияние на обменные процессы в нашем организме. В случаях недостаточного потребления белка или полезных жиров происходит нарушение обмена веществ с вытекающими последствиями в виде пролежней;
- чрезмерная влажность кожи. Влажность кожи может быть обусловлена недержанием мочи и кала, а также повышенным потоотделением пациента;
- наличие хронических заболеваний. Повлиять на образование пролежневых язв также могут сахарный диабет, заболевания дыхательных путей и спинного мозга;
- нарушенная болевая чувствительность кожных покровов. Оценка риска развития пролежней также происходит исходя из субъективных ощущений пациента. Если человек не чувствует определенный участок кожи, заведомо подверженный появлению пролежней, проведение оценки и диагностики может проходить затруднительно;
- прием стероидных препаратов;
- пролежни в анамнезе. Прочность мягких тканей на местах заживших пролежневых ран снижается более чем на 70%, что существенно увеличивает возможность их рецидива;
- нестабильная функция сердечно-сосудистой системы, нарушенное периферическое кровоснабжение и оксигенизация.
Ежедневный осмотр больного и надлежащий уход убережет лежачего пациента от появления пролежневых язв. Уход за лежачими больными в Юсуповской больнице осуществляется квалифицированным медицинским персоналом. Укомплектованность нашей клиники позволяет сделать пребывание в стационаре максимально комфортным и безопасным для наших пациентов.
Оценка степени риска развития пролежней: категории
В современной медицине существует шкала пролежней, по которой возможно оценить состояние больного и риски появления пролежней в будущем. Оценка пролежней по шкале Ватерлоу позволяет любому человеку сопоставить имеющиеся симптомы и особенности организма с очевидными рисками, и на основании этого определить необходимость в лечении. Риск развития пролежней по шкале Ватерлоо определяется факторами как внешними, так и внутренними, включая общее состояние здоровья больного, рацион питания, вес и его возраст. Традиционно пролежни принято классифицировать не по стадиям и степеням, а по категориям, поскольку именно такое наименование не внушает ложных мыслей о неизбежном прогрессировании заболевания. Также категория пролежневой раны в анамнезе пациента не понижается даже в случае ее полного заживления, поскольку это позволяет более корректно отслеживать и документировать течение болезни. Существует четыре общепринятые категории пролежней:
- 1 категория. На поврежденном участке кожи возникает стойкая венозная эритема, приобретающая со временем сине-фиолетовый оттенок. Пациент жалуется на повышенную чувствительность участка кожи в этом месте, либо же на его онемение. Возникает гнойный пузырь. У некоторых людей наблюдается повышенная температура тела;
- 2 категория. На коже образуется неглубокая язва с розовым или желтоватым (в случае присутствия воспалительного процесса) ложем. Обнажается слой дермы;
- 3 стадия. Некроз достигает подкожной жировой клетчатки, возникают свищевые ходы. Края раны приобретают желтовато-серый, зеленоватый оттенки, в ране присутствует струп;
- 4 категория. Процесс омертвения тканей достигает мышц, сухожилий и костей. Ложе язвы покрыто струпом или некротическими массами.
Оценка степени риска развития пролежней в Юсуповской больнице
Оценка степени риска развития пролежней в Юсуповской больнице осуществляется опытными врачами, чей профессионализм неоднократно подтвержден мировыми сертификатами и отзывами благодарных пациентов. План лечения пролежневых язв в Юсуповской больнице разрабатывается на основе анамнеза пациента, его индивидуальных непереносимостей и особенностей организма. Во врачебной практике наши доктора используют исключительно сертифицированные и эффективные медикаменты, утвержденные государственными органами здравоохранения.
Для записи на прием следует позвонить по телефону Юсуповской больницы. Врач-координатор ответит на все ваши вопросы.
Автор
Инструктор-методист по лечебной физкультуре
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Профильные специалисты
Консультация врача ЛФК, первичная
3 600 руб.
Консультация врача ЛФК, повторная
2 900 руб.
Консилиум врачей
10 300 руб.
Индивидуальное занятие по восстановлению речевых функций
4 800 руб.
Индивидуальное занятие на вертикализаторе с моделированием ходьбы
4 620 руб.
Индивидуальное занятие на подвесной системе Экзарта, 30 мин.
4 620 руб.
Роботизированная механотерапия, в т.ч. с биологической обратной связью
3 300 руб.
Коррекционное занятие с логопедом-дефектологом
3 590 руб.
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
I. Подготовка к обследованию
1. Представиться пациенту, объяснить цель и ход обследования (если пациент в сознании).
II. Выполнение обследования
Оценка степени риска развития пролежней осуществляется по шкале Waterlow, которая применима ко всем категориям пациентов. При этом проводится суммирование баллов по 10 параметрам:
1. телосложение;
2. масса тела, относительно роста;
3. тип кожи;
4. пол, возраст;
5. особые факторы риска;
6. удержание мочи и кала;
7. подвижность;
8. аппетит;
9. неврологические расстройства;
10. оперативные вмешательства или травмы.
III. Окончание процедуры
1. Сообщить пациенту (ке) результат обследования
2. Сделать соответствующую запись о результатах выполнения в медицинской документации
Внутримышечное введение лекарственных средств
1. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата. В случае отсутствия такового, уточнить дальнейшие действия у врача.
2. Вымыть и осушить руки (с использованием мыла или антисептика)
3. Подготовить шприц.
4. Набрать лекарственный препарат в шприц.
5. Предложить или помочь пациенту занять удобное положение. Выбор положения зависит от состояния пациента; вводимого препарата.
6. Выбрать и осмотреть/пропальпировать область предполагаемой инъекции для избежания возможных осложнений.
7. Надеть перчатки.
II. Выполнение процедуры.
8. Обработать место инъекции антисептиком в одном направлении.
9. Туго натянуть кожу большим и указательным пальцами одной руки (у ребенка и старого человека захватите мышцу в складку), что увеличит массу мышцы и облегчит введение иглы.
10. Взять шприц другой рукой, придерживая канюлю иглы мизинцем.
11. Ввести иглу быстрым движением под углом 90°на 2/3 её длины.
12. Потянуть поршень на себя, чтобы убедиться, что игла не в сосуде.
13. Медленно ввести лекарственный препарат в мышцу.
III. Окончание процедуры.
14. Прижать к месту инъекции салфетку или ватный шарик с кожным антисептиком.
15. Утилизировать шприц и использованный материал.
16. Снять перчатки, поместить их в емкость для дезинфекции.
17. Вымыть и осушить руки (с использованием мыла или антисептика).
18. Сделать соответствующую запись о результатах выполнения в медицинскую документацию.
Оценка степени тяжести пролежней
Алгоритм оценки степени тяжести пролежней
I. Подготовка к процедуре:
- Представиться пациенту, объяснить цель и ход процедуры.
- Вымыть и осушить руки (с использованием мыла или антисептического раствора).
- Отрегулировать высоту кровати.
II. Выполнение процедуры:
- Помочь пациенту лечь на живот или на бок.
- Осмотреть места образования пролежней: крестец, пятки, лодыжки, лопатки, локти, затылок, большой вертел бедренной кости, внутренние поверхности коленных суставов.
- Оценить: локализацию, окраску кожных покровов, наличие запах и боли, глубину и размер поражения, наличие и характер отделяемой жидкости, отечность краев раны, наличие полости, в которой могут быть видны сухожилия и/или костные образования.
- При необходимости применять стерильные пинцеты и стерильные перчатки.
III. Окончание процедуры:
- Сообщить пациенту (ке) результат обследования.
- Вымыть и осушить руки (с использованием мыла или антисептического раствора).
- Сделать соответствующую запись о результатах выполнения в медицинской документации.
Алгоритм ухода за дренажом
Плевральный дренаж
I. Подготовка к процедуре.
1.Объяснить пациенту цель и ход процедуры. Получить информированное согласие.
2. Обработать руки гигиеническим способом, осушить.
3. Подготовить необходимое оснащение и оборудование.
4. Открыть емкость с физиологическим раствором или с дистиллированной водой.
5. Развернуть систему дренирования (стерильные резиновые трубки с контрольным стеклом).
II. Выполнение процедуры.
6. Налить раствор антисептика в емкости для сбора содержимого плевральной полости:
при использовании системы дренирования по Бюлау (объем раствора указан в назначении врача или до линии обозначенной на емкости).
7. Надеть перчатки и присоединить свободный конец трубчатого дренажа, выходящий из плевральной полости, к системе для проведения дренирования:
при смене дренажной системы, перед ее отсоединением, для профилактики пневмоторакса, необходимо наложить зажим на конец плеврального дренажа или попросить пациента сделать вдох и задержать дыхание. В это время быстро произвести замену дренажной системы.
8. Отрегулировать скорость эвакуации содержимого плевральной полости (по частоте выделяемых пузырьков в емкости для сбора жидкости дренажной системы).
III. Окончание процедуры.
9. Снять перчатки, поместить их в ёмкость для дезинфекции.
10. Обработать руки гигиеническим способом, осушить.
11. Придать пациенту удобное положение; кнопка вызова должна находиться в пределах досягаемости.
12. Сделать запись в медицинской документации о выполнении назначенной врачам манипуляции.
Применение холодной примочки
Подготовка к процедуре:
1. Представиться пациенту, объяснить цель и ход процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру постановки холодной примочки.
2. Предложить или помочь пациенту принять удобное положение. Выбор положения зависит от состояния пациента и места наложения холодной примочки.
3. Обработать руки гигиеническим способом, осушить.
Выполнение процедуры:
1. Освободить необходимый участок тела от одежды.
2. Сложить полотенце или салфетки в несколько слоев, положите их в холодную воду.
3. Отжать салфетку или полотенце, расправить.
4. Положить холодную салфетку или полотенце на необходимый участок кожи на 2-3 минуты.
5. Снять салфетку или полотенце через 2-3 минуты и положить в холодную воду.
6. Отжать другую салфетку или полотенце и положить на необходимый участок кожи на 2-3 минуты.
7. Повторить эти действия до достижения эффекта.
Окончание процедуры:
1. Осушить кожу сухой салфеткой по окончании процедуры.
2. Положить емкость для воды, салфетки или полотенца в емкость для дезинфекции
3. Вымыть и высушить руки.
4. Сделать запись о выполненной процедуре и реакции пациента в медицинской документации.
КОРМЛЕНИЕ ПАЦИЕНТА ЧЕРЕЗ НАЗОГАСТРАЛЬНЫЙ ЗОНД
1. Стерильным пинцетом выложить на стерильный лоток зонд, шприц.
2. Обильно обработать слепой конец зонда глицерином над нестерильным лотком.
3. Попросить пациента слегка запрокинуть голову.
4. Ввести зонд через нижний носовой ход на расстояние 15-18 см. Естественные изгибы носового хода облегчают проведения зонда.
5. Попросить пациента привести голову в естественное положение. Обеспечивается возможность дальнейшего введения зонда.
6. Помогать пациенту заглатывать зонд, продвигая его в глотку во время каждого глотательного движениядо нужной отметки.
7. Убедиться, что пациент может свободно дышать, ясно говорить, голос не изменен.
8. Проверить правильность положения зонда: необходимо открыть заглушку, присоединить шприц, потянуть поршень шприца на себя. Если показалось желудочное содержимое, то зонд в желудке.
9. Набрать в шприц Жане необходимое количество питательной смеси. Присоединить шприц Жане к зонду и постепенно ввести питательную смесь, надавливая на поршень либо подняв шприц выше уровня желудка. Закрыть заглушку.
10. Набрать в шприц Жане 50-100 мл кипячёной воды и ввести через зонд.
11. Отсоединить шприц Жане от зонда, закрыть заглушкой дистальный конец зонда.
12. В случае необходимости оставить зонд на длительное время, прикрепить его лейкопластырем к спинке носа, и к одежде пациента безопасной булавкой. Помочь пациенту занять комфортное положение.
13. Убрать использованное оснащение и подвергнуть его дезинфекции. Снять перчатки. Вымыть и осушить руки. Сделать запись о результатах выполнения манипуляции и реакции пациента.
3. Промывать зонд каждые 4 ч 15 мл изотонического раствора натрия хлорида. Для дренирующего зонда Salem вводить 15 мл воздуха через отточный (голубой) порт каждые 4 ч., что обеспечивает проходимость зонда.
Рекомендуемые страницы:
Источник
Пинцет
стерильный – 1 шт. (при необходимости).
Спирт этиловый 700
5 мл.
Антисептическое
средство. Мыло – при отсутствии
антисептика для обработки рук.
Марлевые
салфетки (стерильные) – 5 шт.
Источник
дополнительного освещения.
Перчатки
стерильные – 1 пара (при необходимости).
Алгоритм оценки степени тяжести пролежней
I.
Подготовка к процедуре:
Представиться
пациенту, объяснить цель и ход процедуры.Вымыть
и осушить руки (с использованием мыла
или антисептического раствора).Отрегулировать
высоту кровати.
II.
Выполнение процедуры:
Помочь
пациенту лечь на живот или на бок.Осмотреть
места образования пролежней: крестец,
пятки, лодыжки, лопатки, локти, затылок,
большой вертел бедренной кости,
внутренние поверхности коленных
суставов.Оценить:
локализацию, окраску кожных покровов,
наличие запах и боли, глубину и размер
поражения, наличие и характер отделяемой
жидкости, отечность краев раны, наличие
полости, в которой могут быть видны
сухожилия и/или костные образования.При
необходимости применять стерильные
пинцеты и стерильные перчатки.
III.
Окончание процедуры:
Сообщить
пациенту (ке) результат обследования.Вымыть
и осушить руки (с использованием мыла
или антисептического раствора).Сделать
соответствующую запись о результатах
выполнения в медицинской документации.
Достигаемые
результаты и их оценка
Оценка
результатов производится путем
сопоставления полученных данных с
принятой классификацией (ОСТ
91500.11.0001-2002)
Уход за полостью рта больного в условиях реанимации и интенсивной терапии Материальные ресурсы
Лоток
для сбора использованного материала –
1 шт. Перчатки нестерильные – 1 пара.
Зажим
(или пинцет) – 1 шт.
Антисептический
раствор. Жидкое мыло – при отсутствии
антисептика для обработки рук.
Антисептический
раствор для обработки полости рта
пациента – 200 мл 2% раствора натрия
гидрокарбоната или слабого раствора
марганцовокислого калия.
Стерильный
глицерин – 1 разовая доза (5 мл). Вазелин
– 5 г.
Диспенсер
с одноразовым полотенцем.
Чистое
полотенце – 1 шт.
Тампоны
для обработки полости рта – не менее
10 шт. Стерильные салфетки – 5 шт.
Алгоритм ухода за полостью рта
I.
Подготовка к процедуре:
Представиться
пациенту, объяснить ход предстоящей
процедуры (если он в сознании).Подготовить
все необходимое оборудование.Расположить
пациента в одном из следующих положений:
–
на спине под углом более 45 град, если
это не противопоказано, или
–
лежа на боку, или
–
лежа на животе (или спине), повернув
голову вбок.
4.
Надеть перчатки.
5.
Обернуть полотенце вокруг шеи пациента.
II.
Выполнение процедуры:
Приготовить
мягкую зубную щетку (без зубной пасты)
для чистки зубов. Смочить ее в
приготовленном антисептическом
растворе. При отсутствии зубной щетки
можно использовать марлевую салфетку,
закрепленную на зажиме или пинцете.Произвести
чистку зубов, начиная с задних зубов,
и последовательно вычистить внутреннюю,
верхнюю и наружную поверхность зубов,
выполняя движения вверх-вниз в направлении
от задних к передним зубам. Повторить
те же действия с другой стороны рта.
Процедура повторяется не менее двух
раз.Сухими
тампонами промокнуть ротовую полость
пациента для удаления остатков жидкости
и выделений из полости рта.Попросить
больного высунуть язык. Если он не может
этого сделать, то необходимо обернуть
язык стерильной марлевой салфеткой и
левой рукой осторожно вынуть его изо
рта.Салфеткой,
смоченной в антисептическом растворе,
протереть язык, снимая налет, в направлении
от корня языка к его кончику. Отпустить
язык, сменить салфетку.Салфеткой,
смоченной в антисептическом растворе,
протереть внутреннюю поверхность щек,
пространство под языком, десны пациента.При
сухости языка смазать его стерильным
глицерином.Обработать
последовательно верхнюю и нижнюю губы
тонким слоем вазелина (для профилактики
трещин на губах).
III.
Завершение процедуры:
Убрать
полотенце. Разместить пациента в удобном
положении.Собрать
принадлежности по уходу и доставить в
специальную комнату для дальнейшей
обработки.Снять
перчатки, поместить их в контейнер для
дезинфекции.Вымыть
руки и обработать антисептиком или
мылом.Сделать
соответствующую запись о выполненной
процедуре в медицинской документации.
Дополнительные
сведения об особенностях выполнения
методики
При
сухости во рту или галитозе (неприятный
запах) рот следует промывать 15-30 мл
стандартного состава для полоскания
рта (на 1 л воды 1 чайная ложка пищевой
соды, 1 чайная ложка соли, мятная вода
для запаха) через каждые 2-4 часа.
Достигаемые
результаты и их оценка
Отсутствие
у пациента скопления секрета в полости
рта, отсутствие патологических изменений
слизистых полости рта.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
