Оценка эффективности антибактериальной терапии при пневмонии
назад
- 1. тупой
- 2. коробочный
- 3. тимпанический
- 4. металлический
- 1. нормализация температуры через 48-72 часа
- 2. полное рассасывание инфильтрата в легочной ткани
- 3. нормализация всех лабораторных показателей
- 4. нормализация температуры в утренние и дневные часы
- 1. аминопенициллины
- 2. оксазолидиноны
- 3. тетрациклины
- 4. сульфаниламиды
- 1. CRB-65
- 2. HAS-BLED
- 3. SOFA
- 4. MRC
- 1. 48-72
- 2. 12-24
- 3. 72-96
- 4. 96-120
- 1. 14-21 день
- 2. 21-30 дней
- 3. 7-14 дней
- 4. 30-35 дней
- 1. пневмококк
- 2. хламидия
- 3. стафилококк
- 4. микоплазма
- 1. микоплазма
- 2. кишечная палочка
- 3. пневмококк
- 4. протей
- 1. через 48 часов после госпитализации
- 2. в период эпидемии гриппа
- 3. при наличии вторичного иммунодефицита
- 4. в результате аспирационного поражения
- 1. ЧСС ≥120 в минуту
- 2. ЧСС ≤ 22 в минуту
- 3. диастолическое АД >100 мм рт.ст.
- 4. систолическое АД
- 1. гемофильная палочка
- 2. микоплазма
- 3. золотистый стафилококк
- 4. пневмококк
- 1. стафилококком
- 2. пневмококком
- 3. хламидией
- 4. энтерококком
- 1. срок через 3-4 дня после нормализации температуры
- 2. срок через 8-10 дней после нормализации температуры
- 3. рассасывание пневмонической инфильтрации
- 4. нормализация показателей периферической крови
- 1. амоксициллин
- 2. ципрофлоксацин
- 3. тетрациклин
- 4. левомицетин
- 1. линкомицин
- 2. цефалексин
- 3. эритромицин
- 4. доксициклин
- 1. стойкая нормализация температуры
- 2. рассасывание пневмонической инфильтрации
- 3. нормализация показателей периферической крови
- 4. прекращение кашля
- 1. бронхогенный
- 2. гематогенный
- 3. лимфогенный
- 4. травматический
- 1. в стадиях прилива и разрешения
- 2. в стадии красного опеченения
- 3. в стадии серого опеченения
- 4. во всех стадиях
- 1. пневмококк (Streptococcus pneumoniae)
- 2. стафилококк (S. aureus)
- 3. гемофильная палочка (Haemophilus influenzae)
- 4. синегнойная палочка (Pseudomonas aeroginosa)
- 1. гомогенное затемнение соответственно доле или сегменту
- 2. картину ателектаза
- 3. тяжистый легочный рисунок
- 4. очаговые тени
- 1. 2-3 дня
- 2. 12 часов
- 3. 1 сутки
- 4. 5 дней
- 1. фторхинолоны
- 2. макролиды
- 3. аминопенициллины
- 4. цефалоспорины
- 1. амоксициллина (или защищенного аминопенициллина) или макролидов
- 2. тетрациклинов
- 3. цефалоспоринов
- 4. гентамицина
- 1. пневмококк
- 2. клебсиелла
- 3. стафилококк
- 4. гемофильная палочка
- 1. четырех недель
- 2. двух недель
- 3. двух месяцев
- 4. шести месяцев
- 1. левофлоксацина
- 2. пенициллина
- 3. ровамицина
- 4. цефтриаксона
- 1. стрептокококк
- 2. микоплазма
- 3. гемофильная палочка
- 4. клебсиелла пневмонии
- 1. азитромицин
- 2. цефтриаксон
- 3. гентамицин
- 4. амоксициллин
- 1. амоксициллин
- 2. цефтриаксон
- 3. гентамицин
- 4. ампициллин
- 1. интенсивная гомогенная долевая инфильтрация
- 2. инфильтрация в форме треугольника с верхушкой, направленной к корню
- 3. инфильтрация с ранним формированием полостей распада
- 4. прикорневая инфильтрация с полициклическим контуром
- 1. рентгенологически подтвержденного легочного инфильтрата
- 2. температуры тела пациента выше 38 ºС
- 3. гнойной мокроты
- 4. лейкоцитоза
- 1. макролиды
- 2. тетрациклины
- 3. цефалоспорины III поколения
- 4. респираторные фторхинолоны
- 1. 2–3
- 2. 4–5
- 3. 6–7
- 4. 8–10
- 1. исчезновение легочного инфильтрата
- 2. нормализация или выраженное снижение температуры тела
- 3. уменьшение степени гнойности мокроты
- 4. нормализация лейкоцитарной формулы
- 1. 3–5
- 2. 1–2
- 3. 6–7
- 4. 8–10
- 1. пневмококк
- 2. клебсиелла
- 3. кишечная палочка
- 4. легионелла
- 1. макролиды
- 2. карбапенемы
- 3. защищенные пенициллины
- 4. аминогликозиды
- 1. через 48 и более часов после госпитализации
- 2. в момент поступления в госпиталь
- 3. в первые 12 часов пребывания в госпитале
- 4. в первые 24 часа пребывания в госпитале
- 1. пневмонию, вызванную легионеллами, хламидиями или микоплазмами
- 2. пневмококковую пневмонию верхнедолевой локализации
- 3. вирусную бронхопневмонию
- 4. эозинофильный инфильтрат
- 1. позднее 48 часов после госпитализации человека
- 2. у ранее не леченного человека
- 3. у больного, лечившегося в домашних условиях от другого заболевания
- 4. у беременной женщины после 20 недель беременности
- 1. амоксициллин, кларитромицин
- 2. ципрофлоксацин, пефлоксацин, офлоксацин
- 3. эритромицин, азитромицин
- 4. стрептомицин и гентамицин
- 1. макролиды
- 2. цефалоспорины
- 3. аминогликозиды
- 4. защищенные аминопенициллины
- 1. кандидомикоз глотки
- 2. лакунарная ангина
- 3. дифтерия глотки
- 4. паратонзиллярный абсцесс
- 1. ко-тримаксозол
- 2. метронидазол
- 3. эртапенем
- 4. цефтриаксон
- 1. после стойкой нормализации температуры тела в течение 72 часов и длительности терапии не
менее 7 дней - 2. через одну неделю после начала лечения
- 3. после исчезновения хрипов в легких
- 4. после устранения рентгенологических признаков заболевания
- 1. амоксициллин+клавулановая кислота
- 2. ципрофлоксацин
- 3. гентамицин
- 4. тетрациклин
- 1. продлить больничный лист с 26.03 до выздоровления с отметкой о нарушении режима
- 2. продлить больничный лист с 26.03 до выздоровления
- 3. продлить больничный лист с 23.03 до выздоровления с отметкой о нарушении режима
- 4. оформить новый больничный лист
- 1. пневмококк
- 2. клебсиелла
- 3. стафилококк
- 4. легионелла
- 1. микоплазма
- 2. риновирусы
- 3. аденовирусы
- 4. коронавирусы
- 1. стафилококком
- 2. пневмококком
- 3. палочкой Фридлендера
- 4. микоплазмой
- 1. общетерапевтическом стационаре
- 2. отделении общей реанимации
- 3. отделении кардиологии
- 4. амбулаторных условиях
- 1. амоксициллин
- 2. цефазолин
- 3. тетрациклин
- 4. эритромицин
- 1. парацетамол
- 2. аспирин
- 3. нимесулид
- 4. преднизолон
- 1. амоксиклав
- 2. бисептол
- 3. моксифлоксацин
- 4. тетрациклин
- 1. срок в 3 дня после нормализации температуры с назначением антибиотика в течение 7 дней
- 2. срок в 7-8 дней после нормализации температуры
- 3. рассасывание пневмонической инфильтрации
- 4. исчезновение влажных хрипов
- 1. левофлоксацин
- 2. амоксициллин
- 3. цефтриаксон
- 4. ципрофлоксацин
- 1. кларитромицин
- 2. амоксициллин
- 3. цефазолин
- 4. гентамицин
- 1. левофлоксацин
- 2. цефтриаксон
- 3. ципрофлоксацин
- 4. гентамицин
- 1. 48-72
- 2. 24-48
- 3. 72-96
- 4. 96-120
- 1. рентгенографическое исследование органов грудной клетки
- 2. спирометрию
- 3. бронхоскопию
- 4. бронхографию
- 1. макролиды нового поколения
- 2. оральные цефалоспорины II поколения
- 3. фторхинолоны
- 4. аминогликозиды
- 1. дыхательные
- 2. корригирующие
- 3. рефлекторные
- 4. симметричные
- 1. массивное затемнение легочной ткани, состоящее из очагов, фокусов, сливающихся между
собой, неоднородная структура тени за счет участков распада - 2. доля легкого уменьшена в объеме, гомогенно затемнена, выраженная реакция плевры, в
окружающей легочной ткани – единичные очаги - 3. тень с размытыми контурами, малой интенсивности, однородной структуры, окружающая
легочная ткань не изменена - 4. тень высокой интенсивности в пределах одного-двух сегментов с участками просветления и
расширенная тень средостения
- 1. спутанность сознания
- 2. выраженную тахикардию
- 3. незначительную желтуху
- 4. миалгии и оссалгии
- 1. пневмококк
- 2. микоплазма
- 3. хламидия
- 4. легионелла
- 1. постельный режим
- 2. физическое переутомление
- 3. перегревание
- 4. психоэмоциональный стресс
- 1. общее улучшение самочувствия
- 2. литическое снижение температуры
- 3. исчезновение кашля и мокроты
- 4. нормализация ночного сна
- 1. пенициллины
- 2. стрептомицин
- 3. эритромицин
- 4. левомицетин
- 1. макролидов нового поколения
- 2. оральных цефалоспоринов II поколения
- 3. гентамицина
- 4. фторхинолонов
- 1. 2-3 дня
- 2. 12 часов
- 3. 1 сутки
- 4. 5 дней
- 1. клебсиеллой
- 2. пневмококком
- 3. стафилококком
- 4. стрептококком
- 1. микоплазмой
- 2. кишечной палочкой
- 3. пневмоцистой
- 4. клебсиеллой
- 1. стафилококк
- 2. гемофильная палочка
- 3. синегнойная палочка
- 4. пневмококк
- 1. макролиды
- 2. пенициллины
- 3. цефалоспорины
- 4. тетрациклины
- 1. нестабильная гемодинамика
- 2. выявленный лейкоцитоз более 10*109
/л - 3. верхнедолевая локализация поражения
- 4. фебрильная лихорадка в течение 3 дней
- 1. возраст старше 65 лет
- 2. бронхиальное дыхание
- 3. кашель с гнойной мокротой
- 4. субфебрильная лихорадка
- 1. выраженный казеозно-некротический компонент воспаления
- 2. преобладание параспецифических тканевых реакций
- 3. преобладание продуктивного компонента воспаления
- 4. раннее формирование фиброзных изменений в легких
- 1. обильным выделением микобактерий туберкулеза
- 2. скудным выделением микобактерий туберкулеза
- 3. редким выделением микобактерий туберкулеза
- 4. однократным выделением микобактерий туберкулеза
- 1. проявлением вторичного иммунодефицита
- 2. признаком хорошей переносимости препаратов
- 3. хорошим прогностическим признаком
- 4. плохим прогностическим признаком
- 1. пневмоцистная
- 2. пневмококковая
- 3. стафилококковая
- 4. вирусная
- 1. пневмоцистами
- 2. стафилококками
- 3. пневмококками
- 4. вирусами
- 1. влажных звучных мелкопузырчатых хрипов
- 2. притупления перкуторного звука
- 3. бронхиального дыхания в месте притупления
- 4. ослабления дыхания
- 1. увеличивает выживаемость и снижает летальность
- 2. уменьшает частоту госпитализаций
- 3. сокращает длительность стационарного лечения
- 4. сокращает расходы на лечение
- 1. пероральный
- 2. внутримышечный
- 3. внутривенный
- 4. сочетание внутримышечного и перорального
- 1. внутривенный
- 2. внутримышечный
- 3. пероральный
- 4. сочетанный (внутримышечный и пероральный)
- 1. тяжелого течения пневмонии
- 2. невозможности обеспечить достаточную кратность введения одного из препаратов
- 3. затяжного течения пневмонии
- 4. сочетания бактериальной и вирусной инфекции
- 1. азитромицином
- 2. пенициллином
- 3. цефазолином
- 4. тетрациклином
- 1. через 2-3 дня и более после госпитализации
- 2. при поступлении в стационар
- 3. спустя несколько часов после поступления в стационар
- 4. после выписки из стационара
- 1. клебсиелла
- 2. хламидия
- 3. микоплазма
- 4. пневмококк
- 1. легочный инфильтрат
- 2. ателектаз
- 3. повышенная воздушность легких
- 4. ячеистость легочного рисунка
- 1. у молодых больных при легком или среднетяжелом течении заболевания
- 2. по просьбе пациента
- 3. у пожилых пациентов
- 4. у лиц с сахарным диабетом
- 1. отсутствие эффекта от проводимой антибактериальной терапии, одышка свыше 30 в минуту,
возраст старше 70 лет - 2. отсутствие эффекта от проводимой антибактериальной терапии
- 3. одышка свыше 30 в минуту
- 4. возраст старше 70 лет
- 1. антибиотики, отхаркивающие
- 2. антибиотики, диуретики
- 3. бронхолитики, глюкокортикостероиды
- 4. бронхолитики, диуретики
- 1. с макролидов нового поколения
- 2. с фторхинолонов
- 3. с гентамицина
- 4. с полусинтетических пенициллинов
- 1. 48 ч
- 2. 24 ч
- 3. 1 ч
- 4. 6-8 ч
- 1. преобладанием некротических изменений в легких над воспалительными
- 2. одномоментным отхождением большого количества гнойной мокроты, чаще с неприятным
запахом - 3. выделением гнойной мокроты полным ртом и неприятным запахом
- 4. более тяжелым клиническим течением
- 1. кортикостероиды противопоказаны в связи с опасностью дальнейшей генерализации
инфекции - 2. допамин для повышения сосудистого тонуса имеет преимущества перед норадреналином
- 3. маннитол и фуросемид могут использоваться для профилактики повреждений почечных
канальцев - 4. требуется введение больших количеств жидкости под контролем центрального венозного
давления
- 1. индекс массы тела
- 2. частота сердечных сокращений
- 3. возраст
- 4. нарушение сознания
- 1. отделение реанимации и интенсивной терапии
- 2. терапевтическое отделение
- 3. в амбулаторных условиях
- 4. в отделении торакальной хирургии
- 1. очагово-инфильтративные изменения по результатам рентгенологического исследования
- 2. фебрильная температура тела
- 3. аускультативное определения влажных мелкопузырчатых хрипов или крепитации
- 4. лейкоцитоз или лейкопения в общем клиническом анализе крови
- 1. рентгенография органов грудной клетки
- 2. фибробронхоскопия
- 3. компьютерная томография
- 4. исследование функции внешнего дыхания
- 1. дистресс-синдром
- 2. инфекционно-токсический шок
- 3. инфекционно-аллергический миокардит
- 4. менингит, менингоэнцефалит
- 1. азитромицин
- 2. гентамицин
- 3. цефотаксим
- 4. ванкомицин
- 1. оселтамивира
- 2. фенспирида гидрохлорида
- 3. ацикловира
- 4. ремантадина
Источник
Воспаление легких, которое также называют пневмонией, – патологический процесс, поражающий ткани легких. Встречается такая патология как у взрослых, так у детей. Воспаление легких нуждается в неотложном лечении, даже если протекает не в тяжелой форме. Причиной пневмонии преимущественно выступает инфекция – поражение легкого патогенными микроорганизмами. Поэтому применение антибиотиков при пневмонии у взрослых и детей в комплексе с дополнительными препаратами – основа лечения.
Содержание
Общие принципы применения антибиотиков при воспалении легких
Антибиотики при воспалении легких: виды и формы
Полусинтетические пенициллины
Макролиды
Цефалоспорины
Фторхинолоны
Карбапенемы
Монобактамы
Общие принципы применения антибиотиков при воспалении легких
Пациент без медицинского образования не знает наверняка, какие антибактериальные препараты ему помогут при воспалении легких.
| Для того чтобы лечение антибиотиками было максимально быстрым и эффективным, нужно обратиться к доктору. Врачи придерживаются определенных правил лечения пневмонии. Перед тем как выписать антибиотики, специалист направляет пациента на исследования и анализы. |
В первую очередь как взрослым, так и детям нужно сделать рентгенографию грудной клетки. После подтверждения диагноза «воспаление легких» пациенту необходимо сдать биоматериал (мокроту) на анализ. Бактериологический посев и антибиотикограмма выполняется 5–7 дней, так что результаты нужно будет подождать. Бакпосев дает возможность выявить, какой именно микроорганизм в легких стал причиной развития пневмонии. Проведение антибиотикограммы позволяет определить чувствительность патогена к различным препаратам. Так специалист выяснит, какие антибиотики будут для данного пациента наиболее эффективны. Кроме того, лабораторное исследование мокроты позволяет исключить грибковую природу воспаления легких, туберкулез. В случае подозрений на смешанную природу пневмонии специалист может назначить комбинацию антибиотиков и противовирусных средств.
На практике в большинстве случаев недопустимо ждать результатов анализов, так как воспаление легкого может быстро привести к дыхательной недостаточности, поэтому при пневмонии назначается антибиотик с широким спектром действия. После получения результатов анализа экссудата легких при необходимости препарат можно заменить.
Существует перечень клинических и лабораторных признаков, которые позволяют врачу оценить результативность лечения пневмонии:
● температура тела снижается;
● более слабые симптомы интоксикации;
● дыхательная недостаточность и одышка менее интенсивны, так как повышается сатурация кислорода;
● снижение количества выделяемой мокроты и изменение ее цвета.
Эффективность лечения пневмонии оценивается через 48–72 часа после начала применения антибиотиков. Одновременно у пациента сохраняются субфебрильная температура, хрипы в груди, кашель, слабость, повышенное потоотделение и остаточные следы пневмонии на рентгенограмме. Несмотря на улучшение общего состояния пациента, отменять применяемые антибиотики или менять их на другой подвид нельзя. Рекомендованный курс антибиотиков очень важно пройти в полном объеме, согласно назначению доктора. Это не позволит патогенным микроорганизмам выработать к антибиотикам резистентность и не допустит развития осложнений патологии легких в ближайшем будущем.
Антибиотики при воспалении легких: виды и формы
Раньше пораженные инфекцией легкие лечили преимущественно природным антибиотиком пенициллиновой группы, так как не было другой альтернативы. Однако у естественных пенициллинов есть побочные эффекты, что крайне нежелательно при воспалительном процессе в легких. Также они воздействуют на достаточно узкий спектр патогенов, к тому же, быстро развивается устойчивость к антибиотикам. Поэтому ученые разработали более современные средства, которые в настоящее время широко применяются для эффективной и безопасной терапии воспаления легких как у детей, так и у взрослых.
Условно антибиотики при пневмонии подразделяются на несколько групп: ● полусинтетические пенициллины;
● макролиды;
● цефалоспорины;
● фторхинолоны;
● карбапенемы;
● монобактамы.
Для удобства применения у взрослых и детей противомикробные средства выпускаются в разных лекарственных формах. Для взрослых – это таблетки и капсулы, детям с поражением нижних дыхательных путей назначаются суспензии. Инъекционные формы применяются в любом возрасте, однако в силу инвазивности процедуры при терапии взрослых они применяются чаще.
Полусинтетические пенициллины
Усовершенствованные пенициллины более результативны при пневмониях, чем их предшественники. В спектр противомикробной активности полусинтетических пенициллинов входит большинство грамположительных бактерий, гемофильная палочка и пневмококки. При терапии неосложненной пневмонии антибиотиком используется преимущественно эта группа. Несомненный плюс полусинтетических пенициллинов – их низкая токсичность по сравнению с другими группами антибактериальных средств. Именно поэтому данная группа препаратов часто используется в лечении воспалений не только у взрослых, но и у детей, беременных женщин.
К пенициллиновым антибиотикам относятся оксациллин и клоксациллин, которые наиболее результативно и быстро действуют при пневмониях, вызванных стафилококками.
Расширенными антимикробными свойствами обладают аминопенициллины – амоксициллин и ампициллин. Они широко применяются у взрослых при внебольничных пневмониях. Препараты амоксициллина представлены торговыми названиями «Флемоксин Солютаб», «Хиконцил», «Оспамокс».
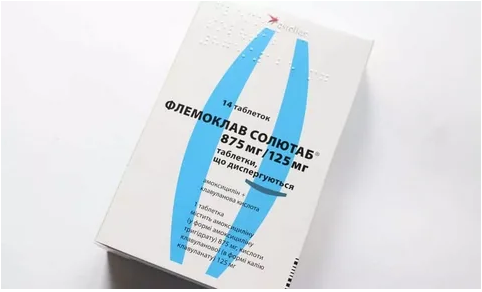
В отдельную группу следует выделить комбинированные ингибиторозащищенные антибиотики. Помимо основного действующего вещества (антибиотика), они содержат вспомогательные компоненты, которые усиливают лечебный эффект, обеспечивая антибиотику защиту от бета-лактамаз – агрессивных ферментов, выделяемых вредоносными бактериями. Самые популярные антибиотики при пневмонии из группы комбинированных защищенных пенициллинов – «Аугментин» и «Флемоклав Солютаб». Они содержат в себе комбинацию амоксициллина и клавулановой кислоты, сочетание которых позволяет эффективно устранить бактериальное инфицирование легкого.
Терапия пневмонии пенициллиновыми препаратами может вызвать ряд побочных эффектов – аллергическую реакцию, расстройство желудка, колит и различные диспепсические явления.
Макролиды
Наиболее часто группа макролидов назначается как препараты первой линии, если у пациента есть индивидуальная непереносимость пенициллинов. Этим антибиотикам свойственна активность при атипичных формах болезни, причиной которых выступают внутриклеточные мембранные паразиты (клебсиеллы, легионеллы), хламидии, микоплазмы и гемофильная палочка. Также макролиды эффективны против грамположительных кокков.
Для лечения воспалительного процесса в легких используются кларитромицин («Клацид», «Кларитромицин-Тева», «Фромилид») и азитромицин («Азитрал», «Сумамед», «Азитрокс»).
«Азитрал» выпускается в таблетках с дозировкой для взрослых 250 или 500 мг. Применяется однократно в сутки за два часа до или после приема пищи.
«Сумамед» и «Азитрокс» выпускаются в таблетках и капсулах для взрослых по 500 мг (принимать один раз в сутки), а также в порошке для детской суспензии.
«Клацид» имеет три формы выпуска – гранулы для приготовления суспензий, порошок для изготовления инфузии и таблетки. Пероральное применение препарата при пневмонии осуществляется дважды в сутки курсом до двух недель.
«Фромилид» в таблетках по 500 мг два раза в сутки назначается взрослым пациентам при инфекционном поражении легких. Препарат необходимо принимать две недели, не прерывая курс и не меняя тип антибиотика.
Иногда для лечения инфекций нижних дыхательных путей применяется первый противомикробный препарат из группы макролидов – «Эритромицин». Он широко используется для терапии атипичных форм болезни, вызванных легионеллами, которые отличаются высокой степенью летальности. «Эритромицин» нужно принимать каждые 6 часов по 400–500 мг. При пневмонии неосложненного течения длительность терапии «Эритромицином» обычно составляет от семи до десяти дней. Недостатком данного препарата можно назвать частые побочные эффекты после его применения, как правило, со стороны желудочно-кишечного тракта. Они обусловлены способностью макролидов усиливать моторику кишечника.
Цефалоспорины
Группа цефалоспоринов обычно применяется, если у пациента доказана индивидуальная непереносимость макролидов. Как правило, цефалоспорины обеспечивают лечение пневмонии на неосложненной стадии. Они используются при терапии инфекционных процессов, вызванных пневмококками, стрептококками и энтеробактериями.
К антибиотикам первого поколения цефалоспоринов, которые применяются в борьбе с инфекциями нижних дыхательных путей, относят «Цефапирин», «Цефалексин» и «Цефазолин».
Второе поколение включает в себя «Цефуроксим» и «Цефокситин», которые используются для лечения инфекций, вызванных клебсиеллой, кишечной и гемофильной палочками. «Цефокситин» при пневмониях чаще назначается ступенчато: сначала инъекционно, а при улучшении состояния – перорально.
Третье поколение представлено «Цефотаксимом» и «Цефтазидимом», «Цефтриаксоном», «Цефоперазоном», которые обладают широкой антибактериальной активностью. Они справляются со всеми патогенными бактериями, кроме энтерококков и некоторых стафилококков. Существует комбинированный препарат «Цефоперазон» с сульбактамом, активный в отношении бактерий, содержащих фермент бета-лактамазу, разрушающую антибактериальное вещество. Такие препараты используются для лечения воспалительных процессов легких в тяжелых случаях.
Четвертое поколение включает в себя цефепим (торговые названия – «Максипим», «Максицеф», «Цепим», «Ладеф») и цефпиром («Кейтен», «Цефанорм»). Они наиболее эффективны против грамположительных и грамотрицательных аэробных и анаэробных микроорганизмов, при осложнениях пневмоний в виде плевритов и абсцессов.
Цефалоспорины применяются для лечения тяжелой и крайне тяжелой степеней пневмонии. Как правило, в этих целях используются препараты третьего и четвертого поколения, которые обладают выраженным бактерицидным эффектом (происходит абсолютное уничтожение клеток болезнетворных бактерий). Терапия пациентов с тяжелой пневмонией проводится в стационаре.
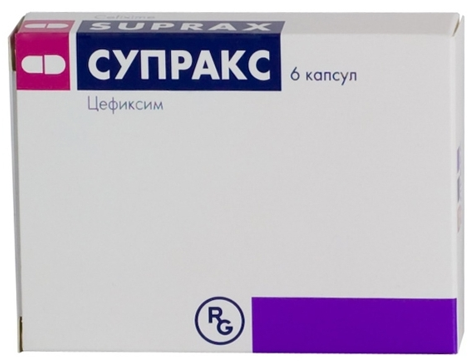
Среди представителей третьего поколения цефалоспоринов используются и парентеральные, и пероральные формы лекарственных средств. В форме капсул по 400 мг выпускаются препараты цефиксима («Супракс») и цефтибутена («Цедекс»). Их нужно принимать один раз в сутки. В форме таблеток по 200 или 400 мг выпускается препарат цефдиторена («Спектроцеф»), который нужно принимать дважды в сутки.
Из третьего поколения можно выделить инъекционные формы цефтриаксона («Азаран»). Он выпускается в форме порошка для приготовления инъекционного раствора по 1 грамму. Назначается внутримышечно в растворе с 1% лидокаином один или два раза в сутки (в зависимости от назначения доктора). Парентеральные препараты, обладающие дополнительными свойствами против синегнойной палочки при пневмониях, – цефтазидим («Фортум» – назначается в/в или в/м до шести грамм в день в два-три применения) и цефоперазон («Цефобид» – назначается до четырех грамм в день, разделенных на два приема).
| Лекарственные средства группы цефалоспоринов обычно хорошо переносятся человеческим организмом. Исключения могут составить пациенты с тяжелой почечной или печеночной недостаточностью, а также пожилые люди. |
Фторхинолоны
Применение фторхинолоновой группы обычно рекомендуют при аллергической реакции на все остальные средства. Фторхинолоны используются для лечения тяжелых форм инфекций нижних дыхательных путей. Эти вещества быстро всасываются в клетки и способны бороться с пневмококками, стафилококками, грамотрицательными бактериями и атипичными возбудителями пневмоний. Благодаря широкому спектру противомикробной активности данная лекарственная группа отлично справляется с терапией практически всех форм внегоспитальных пневмоний. Однако использование ранних фторхинолонов при внебольничных воспалениях нижних дыхательных путей было ограничено, так как они были практически не результативны против основного возбудителя – пневмококка.
В качестве действующего вещества для терапии патологий нижних дыхательных путей, которые вызваны не пневмококком, чаще всего выступают офлоксацин («Зофлокс», «Таривид») и ципрофлоксацин («Ципробай», «Цифран»).
Из нового поколения фторхинолонов можно выделить левофлоксацин («Глево», «Лебел», «Левоксимед», «Леволет», «Левофлокс»), который высокоактивен против пенициллинрезистентного пневмококка. Левофлоксацин выпускается в двух лекарственных формах – для приема внутрь и для внутривенного введения, поэтому применяется как для амбулаторного лечения, так и для пациентов в стационаре. Клинические исследования подтверждают высокую эффективность и хорошую переносимость левофлоксацина, вводимого при внебольничных пневмониях по 0,5 г однократно в сутки.
Второй современный препарат из группы фторхинолонов – спарфлоксацин («Спарфло», «Флоксимар»). В России данное вещество выпускается только в пероральной форме. Несмотря на высокую антибактериальную эффективность, спарфлоксацин обладает сильно выраженным побочным действием – фототоксичностью (повышенная чувствительность кожи к влиянию ультрафиолетовых лучей). Помимо этого, он нередко вызывает и другие нежелательные эффекты, что делает его не рекомендованным для рутинного применения в амбулаторной практике. Потому спарфлоксацин применяется для терапии пневмоний только при отсутствии альтернатив.
Одни из новейших антибиотиков группы фторхинолонов – моксифлоксацин («Авелокс», «Моксифлокс») и гатифлоксацин («Озерлик», «Гатилин», «Гатимак»). Они обладают высокой активностью в отношении грамположительных, атипичных и анаэробных микроорганизмов. Относятся к группе «респираторных фторхинолонов». В клинических исследованиях показывают высокую результативность и хорошую переносимость.
Карбапенемы
Карбапенемы – еще одна из «запасных» групп в лечении воспалений нижних дыхательных путей в условиях стационара. Препараты обладают широким спектром активности, меньшей устойчивостью к бета-лактамазам, чем цефалоспорины и пенициллины. Назначаются при осложненных формах пневм