Образование полости в легких при пневмонии

… полости в легких возникают по разным причинам, имеют разное морфологическое строение, разный исход и, следовательно, требуют разного подхода к выбору рациональной лечебной тактики.
Возможность проявления клинических признаков наличия полостного образования в легких (например, таких как отставание больной половины грудной клетки при дыхании, усилено голосовое дрожание над проекцией полости, тимпанический или притупленно-тимпанический звук при перкуссии над полостью, бронхиальное дыхание амфорическое дыхание, нередко среднепузырчатые и крупнопузырчатые влажные хрипы над полостью при аускультации) имеется только при следующем наборе условий: полость должна быть 4 мм и более в диаметре; она должна сообщаться с бронхом и содержать воздух; она должна располагаться близко к грудной клетке.
В силу этого полость в легких чаще всего диагностируется после рентгенологического исследования. Более точно анатомические изменения в легких могут быть выявлены с помощью компьютерной томографии и компьютерной томографии с высокой разрешающей способностью. Компьютерная томография значительно обогатила наши представления о частоте, характере полостных образований в легких и их роли в диагностике различных заболеваний. С появлением компьютерной томографии, особенно спиральной высокоразрешающей, полостные образования в легких стали выявляться гораздо чаще. По показаниям выполняются бронхография, бронхоскопия, биопсия легких. Важными дополнительными методами исследования для определения этиологии заболевания и выбора метода лечения имеет исследование мокроты или содержимого полости.
Полости в легких возникают вследствие деструкции воспалительного субстрата, дегенеративных (дистрофических) изменений и распада опухоли. При рентгенологическом исследовании в легких обнаруживают одну-две полости или множество просветлений различной формы. Особенно четко они обозначены в случаях, когда появляются в очаге воспаления или в центре опухоли, то есть среди уплотненного или неизменного участка легкого.
Хроническое воспаление в стенке полости приводит к образованию фиброзной капсулы, и тогда такие полости хорошо контурируются на снимке. Хуже видны, а иногда совсем незаметны полости в легких, возникающие при дистрофических процессах и аномалиях развития (буллы, эмфизема, кисты). Распад участка воспаления легких приводит к образованию деструкции. Среди воспалительного фокуса (инфильтрат) видна кольцевидная тень просветления. Этим деструкция отличается от каверны или стенки абсцесса, где полость ограничена фиброзной стенкой (капсулой).
При туберкулезе они окружены фиброзно измененными сегментами или всей долей легкого, или инфильтратами и очагами. В переднем и базальных сегментах могут быть очаги бронхогенного обсеменения. Абсцессы легких представлены на рентгенограмме полостью, которую окружает тень пневмонического фокуса. Хронические абсцессы сопровождаются фиброзированием легочной ткани. Поэтому на рентгенограмме легкое уменьшено в объеме, в нем видны фиброзная тяжистость или признаки цирроза.
Тени невоспаленной кисты тонкие и не всегда заметны. При воспалении кист вокруг их стенок легочная ткань инфильтрируется. В случаях поликистоза участки инфильтрации сливаются и рентгенологические изменения могут напоминать диссеминированный туберкулез в фазе распада. Характерным отличием от туберкулеза является отсутствие очагов.
Полостные образования, похожие на кисты, нередко возникают при стафилококковых пневмониях. Воздушные кистовидные образования наблюдаются при попадании в легкое септических эмболов. Это особенно характерно для метастатической деструктивной стафилококковой пневмонии. Для стафилококковых пневмоний характерна склонность к деструкции с образованием одиночных или множественных полостей, что обусловлено выработкой патогенными стафилококками большого количества протеолитических ферментов, вызывающих некроз пораженных тканей.
В связи с этим по отношению к стафилококковым пневмониям нередко применяют термин «стафилококковая деструкция легких». Деструкция при стафилококковой пневмонии носит разнообразный характер. В одних случаях наблюдается типичное абсцедирование с обширным некрозом легочной ткани, часто с прорывом в плевральную полость и формированием пиопневмоторакса, в других случаях в легких появляются единичные или множественные кистоподобные воздушные полости.
На месте очага деструкции формируется полость, размеры которой быстро превышают размеры некроза. Это явление объясняется эластичностью и ретрактильностью легочной ткани. Формирование стафилококковой полости в эластичном каркасе легочной ткани можно сравнить с расползающимся дефектом в капроне или натянутой тонкой резиновой пленке. Стафилококковые полости – тонкостенные образования, быстро меняющие свою форму и склонные к обратному самопроизвольному развитию. Время существования полостей стафилококкового происхождения от нескольких дней до нескольких месяцев, но чаще они исчезают на 3-4-й неделе.
Еще более тонкостенны эмфизематозные буллы. Обычно они различимы только на томограммах. Для булл не типичны ни очаги, ни инфильтраты, но буллы могут локализоваться среди фиброзированной ткани легкого, и тогда они ошибочно трактуются как деструктивные изменения. Поэтому не всякое кольцевидное просветление в легких следует расценивать как деструкцию.
После заживления абсцесса и каверны на томограммах иногда обнаруживают мелкие просветления размерами 1 см и менее в диаметре. Тени этих просветлений обусловлены сформировавшимся мелким бронхоэктазом или эмфизематозной буллой, но их ошибочно трактуют как деструктивные изменения. Аналогично при ссыхании казеозного содержимого в туберкулеме также может возникать просветление без ее распада.
Полостные образования кистозного характера нередко возникают в легких после тупой травмы грудной клетки. Многие авторы отмечают, что кисты травматического генеза часто пропускаются при обычной рентгенографии, особенно при исследовании в горизонтальном положении пациента. Компьютерная томография позволяет выявить подобные изменения практически во всех случаях.
Воздушная полость в легком может возникнуть в результате клапанного механизма, когда во время вдоха воздух входит через суженный по каким-то причинам бронх, а во время выдоха он не выходит из замкнутого пространства. Вентилируемый таким клапаном участок легкого вздувается, в результате возникает полость, заполненная воздухом. Вздутие более или менее ограниченного участка легочной ткани на фоне клапанного механизма получило название симптома воздушной ловушки (air trap). Такой механизм развития воздушных кист создается при болезнях малых дыхательных путей, например при облитерирующем бронхиолите, или может возникать на фоне практически неизмененной легочной ткани.
Трудности диагностики возникают при ограниченных полостях в плевре, что бывает после спонтанного пневмоторакса, и наоборот. Н.С. Пилипчук, Г.А. Подлесных, В.Н. Пилипчук наблюдали больных с гигантскими кистами, у которых ошибочно диагностировали спонтанный пневмоторакс. Учитывая вероятность диагностических ошибок, дифференциацию полостных образований в легких следует проводить в комплексе с результатами клинико-лабораторного исследования.
Появление полостного образования в легких возможно при полостной форме периферического рака легкого, которая встречается преимущественно при плоскоклеточном раке легкого, реже при опухолях другой гистологической структуры. Бессимптомное развитие болезни наблюдается почти в 60% случаев. Полостные образования локализуются в различных отделах легких, имеют шаровидную форму, могут достигать крупных размеров (5,0 см и более). Обычно они солитарные, однокамерные, содержат воздух.
Наружная поверхность крупнобугристая, контуры нечеткие в виде единичных, преимущественно длинных тяжей, иногда можно обнаружить по контуру короткие тонкие лучи. Стенки полостных образований неравномерно утолщены, а внутренний контур полостей неровный с бухтообразными выпячиваниями. По мере роста опухоли отмечается одновременное увеличение размеров полостного образования и толщины его стенок. Висцеральная плевра подтянута в сторону опухоли.
Почти в 75% наблюдениях у медиального полюса опухоли можно проследить просвет дренирующего бронха. В исключительных случаях при полостной форме периферического рака легкого можно определить горизонтальный уровень жидкости. В окружающей легочной ткани рисунок не изменен, отсутствие полиморфных очагов позволяет провести дифференциальную диагностику между опухолевым процессом – полостной формой периферического рака и туберкулезом.
Источник

В легких полости могут возникнуть по разным причинам и могут иметь различное морфологическое строение, что требует подбора определенной лечебной тактики. От этого будет зависеть исход лечения.
Возможность появления клинических признаков полостного образования в легких (к примеру, таких как отставание при дыхании больной половины грудной клетки, над проекцией полости усиленное голосовое дрожание, притупленно-тимпанический или тимпанический звук при производимой перкуссии над полостью, амфорическое бронхиальное дыхание, часто крупнопузырчатые и среднепузырчатые влажные хрипы при аускультации над полостью) имеется лишь при таком наборе условий:
– полость в диаметре должна быть четыре миллиметра и более;
– она должна содержать воздух и сообщаться с бронхом;
– она должна располагаться к грудной клетке близко.
В легких полости могут возникнуть вследствие распада опухоли, деструкции воспалительного субстрата, дегенеративных изменений и т.д.
Диагностика полостей в легких
Полость в легком диагностируется чаще всего после рентгенологического исследования. Анатомические изменения в легких могут быть более точно выявлены с применением компьютерной томографии с хорошей разрешающей способностью. Наши представления о характере, частоте полостных образований в легких значительно обогатила компьютерная томография. С возникновением компьютерной томографии, в особенности высокоразрешающей, спиральной, в легких полостные образования стали гораздо чаще выявляться.
По показаниям выполняются бронхоскопия, бронхография, биопсия легких. Для определения этиологии болезни важными дополнительными методами исследования и выбора методов лечения имеет исследование содержимого полости или мокроты.
В легких при рентгенологическом исследовании обнаруживают 1-2 полости или большое количество просветлений различной формы. Особенно четко обозначены они в случаях, когда появляются в центре опухоли или в очаге воспаления, то есть среди неизменного или уплотненного участка легкого.
В стенке полости хроническое воспаление может привести к образованию фиброзной капсулы, и в таком случае подобные полости отлично контурируются на снимке. Значительно хуже видны, а порой совсем незаметны, полости, возникающие при и аномалиях развития (эмфизема, буллы, кисты) и дистрофических процессах. К образованию деструкции приводит распад участка воспаления легких. Среди воспалительного фокуса (инфильтрат) можно увидеть кольцевидную тень просветления. Данным моментом деструкция отличается от каверны или стенки абсцесса, где полость ограничивается капсулой (фиброзной стенкой).
Вся доля легкого, при туберкулезе окружена фиброзно-измененными сегментами или очагами и инфильтратами. В базальных и передних сегментах могут встречаться очаги бронхогенного обсеменения. Абсцессы легких на рентгенограмме представлены полостью, их окружает тень пневмонического фокуса. Сопровождаются хронические абсцессы фиброзированием легочной ткани. Поэтому легкое на рентгенограмме уменьшено в объеме, в нем можно заметить признаки цирроза или фиброзную тяжистость.
Тени невоспаленной кисты достаточно тонкие и заметны не всегда. При воспалении кист инфильтрируется легочная ткань вокруг их стенок. Участки инфильтрации в случаях поликистоза сливаются, и рентгенологические изменения могут напомнить диссеминированный туберкулез в фазе своего распада. Отсутствие очагов считают основным отличием от туберкулеза.
Нередко при стафилококковых пневмониях возникают полостные образования, схожие с кистами. Кистовидные воздушные образования наблюдаются при попадании септических эмболов в легкое. Это очень характерно для деструктивной метастатической стафилококковой пневмонии. Склонность к деструкции с образованием множественных или одиночных полостей характерна для стафилококковых пневмоний, что обусловливается выработкой патогенными стафилококками огромного количества протеолитических ферментов, которые вызывают некроз пораженных тканей.
При стафилококковой пневмонии деструкция носит различный характер. В ряде случаев отмечается типичное абсцедирование с обширным некрозом тканей легких, зачастую с формированием пиопневмоторакса и прорывом в плевральную полость, в иных случаях в легких возникают множественные или единичные воздушные кистоподобныеполости.
На месте очага деструкции образуется полость, ее размеры стремительно превышают размеры некроза. Данное явление объясняется ретрактильностью и эластичностью легочной ткани. Формирование в эластичном каркасе легочной ткани стафилококковой полости можно сравнивать с расползающимся дефектом в тонкой натянутой резиновой пленке или капроне. Стафилококковые полости – это тонкостенные образования, стремительно изменяющие свою форму, также они склонны к самопроизвольному обратному развитию. Полости стафилококкового происхождения от пары дней до месяцев, но гораздо чаще они на 3-4-й неделе исчезают.
Эмфизематозные буллы еще более тонкостенны. Как правило, они различимы лишь на томограммах. Для булл не являются типичными ни инфильтраты, ни очаги, но буллы локализоваться могут среди фиброзированной ткани легкого, и в таком случае они трактуются ошибочно в качестве деструктивных изменений. Поэтому в легких не всякое кольцевидное просветление надлежит расценивать как деструкцию.
После заживления каверны и абсцесса на томограммах порой обнаруживают небольшие просветления размерами в один сантиметр или даже меньше в диаметре. Тени данных просветлений обуславливаются мелким, сформировавшимсябронхоэктазом или эмфизематозной буллой, но ошибочно их трактуют в качестве деструктивных изменений. Приссыхании в туберкулеме казеозного содержимого аналогично также может проявиться просветление без ее распада.
Нередко полостные образования кистозного характера встречаются после тупой травмы легких в грудной клетке. Многие из авторов отмечают, что часто кисты травматического генеза пропускаются при обыкновенной рентгенографии, в особенности при исследовании пациента в горизонтальном положении. Компьютерная томография выявляет такие изменения практически во всех ситуациях.
В легком, воздушная полость может появиться в результате клапанного механизма, когда воздух во время вдоха входит через суженный по определенным причинам бронх, а во время выдоха он из замкнутого пространства не выходит. Вентилируемый данным клапаном участок легких вздувается, в результате образуется полость, заполненная воздухом. Вздутие в определенной мере ограниченного участка ткани легких на фоне клапанного механизма называется симптомом воздушной ловушки (air trap). Подобный механизм появления воздушных кист создается при заболеваниях малых дыхательных путей, к примеру, при облитерирующем бронхиолите, или возникает на фоне почти неизмененной легочной ткани.
Возникают трудности диагностики при ограниченных полостях в плевре, что случается после спонтанного пневмоторакса, и наоборот. Н.С. Пилипчук, В.Н. Пилипчук, Г.А. Подлесных, наблюдали пациентов с большими кистами, у которых диагностировали ошибочно спонтанный пневмоторакс. Учитывая возможность диагностических ошибок, дифференциацию в легких полостных образований нужно проводить в комплексе с результатами лабораторно-клинического исследования.
Полостное образование в легких может имеется при полостной форме периферического рака легкого, преимущественно встречающейся при плоскоклеточном раке легкого, менее часто при опухолях иной гистологической структуры. Бессимптомное развитие заболевания отмечается практически в 60% случаев. Локализуются полостные образования в различных отделах легких, имеют шаровидную форму, могут иметь крупные размеры (5,0 см и больше). Зачастую они однокамерные, солитарные, содержат воздух.
Крупнобугристая наружная поверхность, нечеткие контуры в виде единичных, чаще всего длинных тяжей, порой обнаружить можно по контуру тонкие короткие лучи. Неравномерно утолщены стенки полостных образований, а внутренний контур полостей с бухтообразными выпячиваниями, неровный. Отмечается по мере роста опухоли одновременное увеличение толщины его стенок и размеров полостного образования. В сторону опухоли подтянута висцеральная плевра.
Практически в 75% наблюдениях можно проследить просвет дренирующего бронха у медиального полюса опухоли. Исключения составляют полостные формы периферического рака легкого, где определить можно горизонтальный уровень жидкости. Рисунок не изменен в окружающей легочной ткани, отсутствие полиморфных очагов может позволить провести дифференциальную диагностику между опухолевым процессом – туберкулезом и полостной формой периферического рака.
Пульмонология
Источник
Инфекционное заболевание, которое отличается поражением легкого, образованием в нем отдельных воспалительных участков, — это очаговая пневмония. Она бывает первичной или вторичной, развивается у людей любого возраста и разного пола. Пневмония по-разному проявляется и способна вызывать серьезные осложнения.
Почему возникают очаги поражения легких
Чаще всего, как показывает медицинская статистика, очаговая пневмония возникает на фоне других хронических или тяжелых острых патологических процессов. Среди проблем, которые могут ее спровоцировать, следует назвать:
- бронхит;
- ОРЗ;
- инфаркт миокарда;
- инфекционные болезни — корь, скарлатина, менингит, коклюш;
- грипп;
- перитонит;
- гнойный отит;
- хламидиоз;
- злокачественные или доброкачественные новообразования;
- любые гнойные процессы;
- любые заболевания легких.
Доказанным фактом является то, что причиной воспалительного процесса легких становятся: сильный стресс, длительное нервное напряжение. Другими причинами очаговой пневмонии есть:
- травмы легочных тканей, полученные в результате попадания в дыхательные пути инородных предметов;
- переохлаждение;
- длительный контакт с ядовитыми, радиационными или токсичными веществами.

Переохлаждение влечет за собой очаговую пневмонию
Главные факторы заболевания
Врачи уверяют, что один негативный процесс не всегда вызывает воспаления легких. Развивается очаговая пневмония еще и благодаря дополнительным факторам воздействия. К таким относятся:
- неспособность иммунной системы оказать эффективное сопротивление бактериям и вирусам;
- гиповитаминоз или, наоборот, авитаминоз;
- длительное перегревание организма;
- курение;
- алкоголизм;
- нехватка физической активности человека;
- хирургические вмешательства (совершенно неважно, какой именно системы касаются перенесенные манипуляции);
- некачественное питание;
- хроническое недосыпание;
- длительное физическое или нервное истощение;
- метеорический фактор — когда часто колеблется влажность или температурный режим.
Возбудители болезни
Воспалительные очаги иногда возникают и в результате прямого воздействия патогенных микроорганизмов на слизистую оболочку легких. Это первичная очаговая пневмония легких. В 70–80% случаев возбудителями воспаления выступают разного вида пневмококки. Болезнь, вызванная ими, проявляется в постоянной гипертермии, кашле с обильными выделениями мокроты. Среди других болезнетворных агентов врачи называют: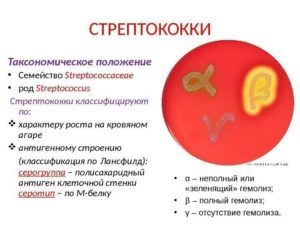
- стрептококки;
- стафилококки;
- аденовирусы;
- микроскопические грибки;
- менингококки — приводят к особенно быстрому развитию очаговой пневмонии легкого, отличаются особо опасными симптомами;
- кишечная палочка — случается у людей разного возраста, развивается при несоблюдении правил гигиены или употреблением некачественной пищи;
- палочка Фридлендера — в большей степени касается лиц старше 35-ти лет, которые к тому же плохо питаются или злоупотребляют спиртным;
- респираторно-синцитиальные вирусы — способствуют носовым кровотечениям, иногда желудочным или легочным кровотечениями;
- микроплазмы — вызывают атипичные пневмонии легких, что сопровождаются респираторными и катаральными проявлениями, интоксикацией;
- ротавирусы — диагностируются в основном в возрасте от 6-ти месяцев до 2-х лет, взрослый организм сравнительно быстро борется с ними.
Стрептококки и стафилококки
Стрептококки становятся причиной появления воспалительных очагов, но не влияют на появление септической инфекции легких или плеврита, проявляются в виде сильной потливости, озноба.
Стафилококки вызывают особенно опасную разновидность очаговой пневмонии, которая часто сопровождается:
- кровохарканьем;
- спутанным мышлением;
- может переходить в сепсис, перикардит.
Аденовирусы — поражают человеческий организм во время сезонных вирусных заболеваниях, когда на улице высокая влажность, воспаление этого типа отличается выраженной интоксикацией, постоянным сухим кашлем.
Заболевание, вызванное микроскопическими грибками, трудно диагностируется и относится к особо сложным, сопровождается кровохарканьем, миалгией.
Особенности проявления
Начало болезни бывает разным:
- острым;
- манифестирующим;
- постепенным (планомерным).
На поражение бронхов указывают следующие признаки:

Лихорадка при очаговой пневмонии
- болевые ощущения в голове;
- общая болезненность;
- повышенное потоотделение;
- лихорадка;
- дышать и кашлять также больно.
Температура тела зависит от возраста и здоровья человека. Так, у молодых и сильных личностей температура резко поднимается до 39оС, а вот у стариков или, вообще, слабых людей отметка термометра держится на уровне субфебрильной температуры.
Кашель имеет сухой характер, реже — влажный. Вместе с выделением мокроты иногда замечаться гной, примеси крови.
 Отдельными симптомами очаговой пневмонии легкого, на которые пульмонологи всегда обращают внимание, есть: сердечный ритм и наличие одышки. Первый при очаговой пневмонии указывает на тахикардию: до 110 ударов всего за 60 секунд.
Отдельными симптомами очаговой пневмонии легкого, на которые пульмонологи всегда обращают внимание, есть: сердечный ритм и наличие одышки. Первый при очаговой пневмонии указывает на тахикардию: до 110 ударов всего за 60 секунд.
Одышка становится следствием чрезмерного накопления экссудата в альвеолах. Такое положение приводит к нарушению обмена кислорода и углекислого газа во всех сосудах. Диспное (одышка) сопровождается дополнительными признаками очагового поражения легкого: артериальной гипертензией, раздражительностью, жестким дыханием.
В более сложных и запущенных случаях наблюдается цианоз носогубной складки.
Яркие проявления имеет заболевание в детском возрасте. Почти всегда есть такие симптомы:
- особенно высокая температура — до 40–41°С;
- выраженная апатия;
- посинение носогубной части;
- межреберные участки кожи втянуты внутрь (специфический симптом);
- тошнота.
Высокая температура у детей при очаговой пневмонии
Стадии и формы пневмонии очаговой
По типу воспаление могут диагностироваться следующие формы:
- аспирационная;
- застойная очаговая.
Аспирационная пневмония легкого становится следствием травмирования дыхательных путей посторонним предметом или сильного опьянения, негативного воздействия на организм токсинов;
Застойная очаговая случается у тяжелобольных, которые фактически прикованы к постели, редко встают. Такое часто имеет место на фоне запущенного сахарного диабета, травм позвоночника или головы, инсультов, сердечных патологий.
Очаговая пневмония бывает бактериальной, вирусной или вирусно-бактериальной.
Определяя место поражения легких, врачи диагностируют:
- правостороннюю очаговую пневмонию;
- левостороннюю;
- двустороннюю;
- нижнедолевую;
- верхнедолевую.
Правосторонняя очаговая пневмония — частично объясняется анатомическим строением человека: правое легкое несколько шире, чем левая часть.
Классификация пневмонии по степени тяжести протекания
В зависимости от течения заболевания могут диагностировать 3 степени тяжести болезни.
- легкая;
- среднетяжелая;
- тяжелая.
Легкая лобулярная пневмония. Симптомы слабо выражены или, вообще, отсутствуют. На этом этапе заболевание редко диагностируется правильно, часто путается с обычной простудой.
Среднетяжелая. Появляется признаками, позволяющими заподозрить проблемы с легкими.
Тяжелая. Отличается ярко выраженными симптомами, общим плохим самочувствием больного, иногда опасными для жизни симптомами — обморок, длительная гипертермия, легочное кровотечение.
Медики классифицируют воспаление легких, учитывая условия протекания болезни и особенности оказания медицинской помощи:
- домашняя — когда больной имеет возможность проходить курс лечения амбулаторно;
- нозокомиальная — требует лечения под наблюдением медицинского персонала;
- очаговая — должна лечиться в стационаре, требует оказания медицинской помощи.
Развиваясь, болезнь проходит 3 стадии.
- Прилив. Длится всего лишь 2–3 суток. Начинают возникать первые признаки.
- Опеченение. Длится с 4-го по 7-й день. Легкие начинают местами менять свой цвет.
- Выздоровление. Длится с 8-го дня и до полного восстановления организма.
Как обнаружить заболевание
Если симптомы воспаления легких заставили больного обратиться к специалисту, то обязательно выполняется опрос и физический осмотр. Доктору важно знать, какие факторы вызвали заболевание, ведь от этого напрямую зависит метод лечения очаговой пневмонии.
Физический осмотр предусматривает прослушивание дыхания с помощью стетоскопа, измерение пульса, температуры, осмотр кожных покровов, глазных яблок.
Обязательно больной должен сдавать анализ крови. Как правило, в нем выявлено:
- диспротеинемию — то есть нарушение нормального соотношения белков в крови;
- отклонения от нормы СОЭ;
- лейкоцитоз;
- нарушение нормального соотношения фибриногена и кислот.
Для выявления возбудителя проводится лабораторное исследование мокроты из легкого. В особо сложных случаях имеет место анализ газов в артериальной крови.
Инструментальными методами, которые помогут установить точный диагноз пневмонии, являются:
- рентгенография грудины;
- КТ;
- МРТ;
- фибробронхоскопия.

Специфика лечения
Основным методом борьбы с болезнью до сих пор остается медикаментозная терапия. Никогда лечение очаговой пневмонии легкого не обходится без антибактериальной терапии. Свою эффективность доказали такие антибиотики, как:
- цефалоспорины — Аксетилом, Цефоперазон, Цефепим, Клафоран;
- макролиды — используется чаще Фромилид, Клацид и другие;
- полусинтетические пенициллины — Ампиокс, Тазоцин, Амоксициллин и другие;
- карбапенемы — Циластатин, Имипенем т. д.;
- фторхинолоны — Авелокс, Таваник, Левофлоксацин.
Также больному выписываются следующие препараты:
- противовоспалительные;
- кортикостероиды;
- муколитические;
- дезинтоксикационные;
- бронхолитики;
- средства для разжижения жидкости в бронхах;
- иммуномодуляторы;
- жаропонижающие;
- витаминные комплексы.
Побороть воспалительные очаги можно и с помощью некоторых физиотерапевтических процедур, в частности, благодаря:
- УВЧ;
- электрофорезу;
- ДМВ-терапии.

Особенно полезным для продуктивного откашливания и отхождения мокроты является лечебный массаж. В сложных случаях выполняется хирургическое вмешательство. После консультации с врачом для лечения легких могут использоваться некоторые методы народной медицины, например, ингаляции либо чаи.
Возможные осложнения
Игнорирование симптомов очаговой пневмонии и несвоевременная антибактериальная терапия способствуют появлению особенно опасных для здоровья, а иногда и жизни человека, осложнений. Есть риск возникновения над поверхностью легких абсцессов, которые приводят к гангрене органа.
Другими последствиями запущенной очаговой пневмонии могут стать:
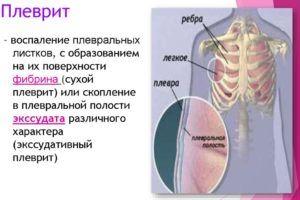
Осложнением очаговой пневмонии является плеврит
- эмпиема плевры;
- сепсис;
- миокардит;
- сердечная либо дыхательная недостаточность;
- легочные кровоизлияния;
- амилоидоз;
- анемия;
- менингоэнцефалит;
- плеврит;
- токсический шок.
Как уберечься
Очаговая пневмония легких не возникнет, если избегать всех основных причин заболевания. Нужно своевременно лечить не только негативные процессы в дыхательной системе, но и в организме в целом. Никак нельзя допускать появления хронических форм.
Обязательно нужно:

Проводить больше времени на свежем воздухе для профилактики пневмонии
- всячески способствовать улучшению иммунных способностей;
- правильно питаться;
- избегать переутомления и переохлаждения;
- больше времени проводить на свежем воздухе и заниматься физкультурой;
- заниматься гимнастикой;
- исключать токсичные и радиационные поражения;
- следить за жильем: проветривать и убирать его.
Очаговая пневмония легких — это не та болезнь, которая способна пройти самостоятельно. Не стоит полагаться только на народную медицину, заниматься самолечением или использовать препараты без надлежащего предварительного обследования.
Видео по теме: Очаговые образования в легких
Источник
