Неотложные состояния у детей с пневмониями
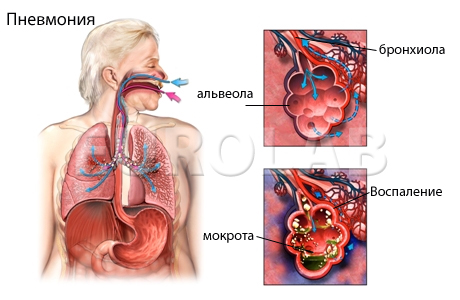
Внебольничная пневмония (один из видов пневмоний) развивается до госпитализации в лечебно-профилактическое учреждение, или в первые 48 часов с часа госпитализации. Уровень смертности у людей молодого возраста колеблется от 1 до 3%, при тяжелых внебольничных пневмониях он поднимается до 15-30% среди лиц пожилого и старческого возраста.
- Обследование
- Критерии тяжести и прогноз внебольничной пневмонии
- Лечение тяжелой внебольничной пневмонии
- Внутрибольничная (нозокомиальная) пневмония
Симптомы внебольничной пневмонии
В типичных случаях пневмония начинается остро, у человека появляется сухой малопродуктивный кашель, температура тела повышается, больной замечает у себя одышку, боли при дыхании (плевральная боль), врачи отмечают крепитирующие, мелкопузырчатые хрипы.
Обследование
Проводятся такие мероприятия:
- Общий анализ крови;
- Рентгенография грудной клетки в двух проекциях;
- Биохимический анализ крови – креатинин, мочевина, электролиты, печеночные ферменты;
- Исследование газов артериальной крови (при тяжелом течении болезни): каждые сутки до нормализации показателей;
- Культуральное исследование мокроты для выделения возбудителя и оценки его чувствительности к антибиотикам;
- Микробиологическая диагностика: микроскопия мазка, окрашенного по Граму;
- ПЦР – для респираторных вирусов и атипичных возбудителей;
- При тяжелом течении внебольничной пневмонии у человека: исследование гемокультуры, предпочтительно до начала антибактериальной терапии;
- Диагностика туберкулеза.
Критерии тяжести и прогноз внебольничной пневмонии
Чтобы перевести больного в отделение реанимации и интенсивной терапии, или обоснованно отказать в переводе, медики применяют модифицированную шкалу Британского торакального общества CURB-65:
C | НАРУШЕНИЕ СОЗНАНИЯ |
U* | Азот мочевины крови > 7 ммоль на литр |
R | Частота дыхания (ЧД) равно или более 30/мин |
B | Диастолическое АД равно или менее 60 мм рт. ст. или систолическое артериальное давления <90 мм рт. ст. |
65 | Возраст равен или больше 65 лет |
Положительный ответ = 1 балл.
Интерпретация полученных результатов по шкале CURB-65 Количество баллов | Прогнозируемая летальность | Рекомендации |
0-1 | летальность 1,5% | Необходимо амбулаторное лечение |
2 | летальность 9,2% | Показано стационарное лечение |
3-5 | летальность 22% | Показано стационарное лечение. При 4-5 баллах – нужен перевод человека в ОРИТ |
Лечение тяжелой внебольничной пневмонии
Крайне тяжелая пневмония
Начинать лечение нужно, как при септическом шоке. Приподнятое положение головного конца кровати на 35-45 градусов организуют после стабилизации гемодинамики. Если оксигенотерапия не приводит к приемлемым параметрам оксигенации (РаO2 больше 70 мм рт. ст., SрO2 > 92%), нужно применить какой-либо вариант респираторной поддержки. Назначается далее наиболее эффективная антибактериальная терапия.
В качестве стартовой терапии часто назначают больному внутривенно ванкомицин + меропенем + макролид. Другой вариант: в/в цефтаролин фосамил + макролид. Цефтаролин (Зинфоро) причисляют к предствителям 5-го поколения цефалоспоринов, он воздействует на метициллин-резистентный золотистоый стафилококк (MRSA).
Некоторые специалисты предлагают использовать последние две выше отмеченные комбинации по причине, что нет никакой удовлетворенности результатами лечения тяжелой пневмонии с использованием традиционных стартовых схем антибактериальной терапии – уровень смертности очень высокий. Медики предполагают, что предложенные комбинации должны обеспечить максимальную эффективность антибактериального лечения.
Стоит отметить, что в основном времени для смены антибиотика в случае неэффективности стартовой антибактериальной терапии при этой форме пневмонии все равно у врачей нет. В менее тяжелых случаях действуют согласно таким правилам:
- При тяжелой внебольничной пневмонии назначение антибиотиков нужно делать срочно; отсрочка в их назначении на 4 часа и более существенно уменьшает шансы человека на успешное выздоровление и ухудшает последствия;
- Для стартовой терапии в основном выбирают внутривенные цефалоспорины 3-го поколения (цефотаксим, цефтриаксон) или ингибиторозащищенные пенициллины (клавуланат /амоксициллин), комбинируя их с макролидами для внутривенного введения (спирамицин, кларитромицин, азитромицин). Эритромицин на сегодня специалистами не рекомендуется использовать в лечении ВП;
- Настоятельно не рекомендуется применять монотерапию (лечение одним лекарством) фторхинолонами, в том числе и респираторными, в лечении ВП независимо от тяжести.
Причину низкой эффективности левофлоксацина (Таваника) медики назвать на сегодня не могут. Не так давно это наблюдение подтвердилосьисследованием, где оценивалась эфективность респираторных фторхинолонов и комбинаци беталактамов и макролидов в лечении тяжелой ВП с септическим шоком. Комбинированная терапия дала в разы больший нужный эффект.
При начальном лечении фторхинолоны можно назначить как второй препарат, если имеется аллергия к бета-лактамам или макролидам. Стоит помнить, что изложенный подход противоречит рекомендациям по лечению ВП Российского респираторного общества, где респираторные фторхинолоны считаются оптимальным выбором в качестве препарата для стартовой терапии для многих категорий больных. Но очень близок к совместным рекомендациям Chest Societ и Department of Pulmonary Medicine, National College of Chest Physicians Indian.
Также медикам стоит учитывать плохое качество и фальсификацию антибактериальных средств. Так что и по этим причинам оптимально отдавать предпочтение комбинированному антибактериальному лечению.
Выбор антибиотика для стартовой терапии при внебольничных пневмониях
На сегодняшний день нет доказательств целесообразности назначения антигистаминных препаратов, биогенных стимуляторов, иммуномодуляторов (включая гранулоцитарный колониестимулирующий фактор), витаминов, а также длительного применения нестероидных противовоспалительных препаратов и ненаркотических анальгетиков при ВП.
Не рекомендуется назначать свежезамороженную плазму, если нет клинически значимой коагулопатии, а также кортикостероиды (если у человека нет септического шока). Нужно отдавать предпочтение макролидным антибиотикам с улучшенными фармакокинетическими свойствами – азитромицину, кларитромицину, спирамицину, моксифлоксацину.
Очень часто в России и Украине в состав стартовой антибактериальной терапии врачи включают метронидазол. На самом деле его назначение имеет какой-то смысл только при аспирационной пневмонии или абсцессе легкого. Не рекомендуется назначать для стартового антибактериального лечения цефазолин, лекарства из группы тетрациклина (в том числе тигециклин), клиндамицин, цефтазидим, линкомицин – эффективность этой группы препаратов при ВП слишком низкая.
Внутрибольничная (нозокомиальная) пневмония
Критерий диагностики внутрибольничной (нозокомиальной) пневмонии (НП): развивается после 48 часов (2 суток) с момента госпитализации в ЛПУ. Уровень смертей при этом состоянии составляет 20-50%.
Для успешного лечения врачу очень важно как можно быстрее установить этиологический диагноз. Многие из этих больных находятся на управляемом дыхании, что облегчает получение материала для микробиологических исследований путем эндотрахельной аспирации. Наиболее часто возбудителями НП являются аэробные грам (–) микроорганизмы – Escherichia coli, Pseudomonas . aeruginosa, Enterobacteriacae, Klebsiella pneumoniae, Acinetobacter spp. Достаточно часто выделяют грам (+) метициллинорезистентные штаммы Staphylococcus aureus (MRSA), относящийся к грам (+) бактериям.
В последнее время стали чаще встречаться полирезистентные микроорганизмы: Burkholderia cepacia и Stenotrophomonas maltophilia. В частых случаях заболевание вызывается сразу несколькими из перечисленных возбудителей. К микроорганизмам, которые не имеют этиологической значимости при НП у пациентов без иммунодефицитных состояний, относятся Enterococcus spp., Streptococcus viridans, Neisseria spp., коагулазанегативные стафилококки, грибы.
Лечение внутрибольничных (нозокомиальных) пневмоний
Выбор стартовой антибактериальной терапии специальная таблица, используемая врачами.
Базисные мероприятия
Они проводятся до выхода больного из тяжелого состояния. Лечение должно быть направлено на достижение следующих параметров гомеостаза:
- PetСO2 36-45 мм рт. ст;
- РаO2 > 70 мм рт. ст., а РаСO2 в границах 35-40 мм рт. ст;
- Уровень глюкозы в крови 3,4-10 ммоль/л;
- Насыщение гемоглобина смешанной венозной крови кислородом (ScvO2) > 70%;
- Осмолярность 285-295 мосм/л;
- Натрий крови 137-145 ммоль/л;
- Лактат менее 2 ммоль/л;
- Гематокрит > 30%, Нb > 80 г на литр;
- Диурез более 0,5 мл/кг/ч.
Непрерывная инфузия антибиотиков
Для экономии антибиотиков, при среднетяжелом или тяжелом течении внебольничной пневмонии, их можно вводить методом непрерывной инфузии. Также этот метод в ряде случаев уменьшает вероятность появления резистентных к антибактериальной терапии форм возбудителя (например, к меропенему).
Сначала в/в за 15-30 минут вводят «нагрузочную дозу». Она равняется разовой дозе. После этого оставшаяся часть суточной дозы антибиотика равномерно вводится в течение суток в виде непрерывной инфузии. В следующие дни «нагрузочные дозы» в большинстве случаев не применяют.
При таком режиме введения расчетную суточную дозу антибиотика врачи уменьшают примерно на 30%. Этот режим введения антибиотиков не влияет на исходы (по сравнению с традиционным способом введения). Фторхинолоны, котримоксазол, аминогликозиды, метронидазол для непрерывного введения не рекомендуется использовать, потому что их эффективность напрямую зависит от концентрации препарата в крови, а она при непрерывном введении относительно невысока.
Если стартовая антибактериальная терапия неэффективна
При неэффективности стартовой антибактериальной терапии (по клиническим показателям и данным объективного контроля), производится ее коррекция. Как правило, назначаются антибиотики широкого спектра (или их комбинация), с бактерицидным типом действия.
При пневмонии легкой и средней тяжести, если препараты оказались неэффективны, их меняют через 2-3 суток; при тяжелой пневмонии – спустя 36-48 часов. Критериями прекращения антибактериального лечения служат: нормализация температуры на протяжении 3-х суток, исчезновение клинической и регрессия рентгенологической симптоматики.
При тяжелом течении внебольничных пневмоний и при любой степени тяжести нозокомиальных пневмоний антибиотики вводят в/в. При крайне тяжелом течении пневмонии антибиотики используют в максимальных дозах. Если тяжесть состояния пациента соответствует критериям сепсиса, то и лечить его нужно как больного с сепсисом. Оксигенотерапию назначают большинству людей с диагнозом «тяжелая пневмония». Нужно проводить ее до стабилизации состояния, пока сатурация крови при дыхании воздухом поднимется > 90-92%.
Инфузионная терапия
Больные с пневмонией требуют дополнительного приема жидкости (температура тела выше нормальных значений, тахипноэ – потеря приблизительно 500-800 мл в сутки), в то же время избыточное введение жидкости приводит к тому, что больше жидкости накапливается в поврежденном легком, ухудшается оксигенация. Не рекомендуется всем больным с пневмонией назначать внутривенно инфузионную терапию, если у него сохраняется приемлемый уровень артериального давления, возможность самостоятельно принимать жидкости и пищу, нет олигурии. Стоит учесть: не нужно применять растворы глюкозы (если нет гипогликемии) и свежезамороженную плазму (если у человека нет клинически значимой коагулопатии).
У больных с тяжелой пневмонией нужно использовать 2-ступенчатый подход:
1. Сначала проводят энергичную инфузионную терапию, направленную на регидратацию и стабилизацию гемодинамических показателей, восстановление диуреза. Нужно вводить больному солевой раствор, и, при необходимости, раствор альбумина.
2. Если гемодинамика нормализовалась – проводится консервативное инфузионное лечение с ориентацией на поддержание нулевого суточного баланса.
Респираторная поддержка
Важно применять минимально инвазивный вид респираторной поддержки, который обеспечивает приемлемую степень оксигенации. Лучше, чтобы сохранялась дыхательная активность человека. Довольно успешно врачами применяются инвазивные или неинвазивные режимы с сохранением спонтанной вентиляции: Pressure support (PS) или Constant Positive Airway Pressure (CPAP).
В более тяжелых случаях рекомендуются режимы, при которых сохраняется спонтанная дыхательная активность, например, Biphasic Positive Airway Pressure (BIPAP) или Synchronized intermittent mandatory ventilation (SIMV). В крайне тяжелых случаях лучше проводить механическую вентиляцию легких.
Для седации используют: пропофол, наркотические анальгетики (фентанил, реже – морфин), кетамин, оксибутират натрия. Для поддержания ритма бодрствования пациента, близкого к естественному, нужно назначить пропофол в ночные часы – это позволяет снизить частоту возникновения делирия и экономить препарат. Бензодиазепины становятся причиной мышечной слабости и имеют длительный период полувыведения, поэтому их лучше не назначать в качестве седатиков.
Стоит помнить: при пневмонии, особенно внебольничного вида, чем длительней искусственная вентиляция легких – тем хуже исходы терапии. Врачам надо принимать все возможные меры, чтобы в наиболее ранние сроки перевести пациента на самостоятельное дыхание. Очень часто медики злоупотребляют ИВЛ. Например, после аспирации (отравления, анестезия и т.д) назначают длительную ИВЛ якобы для профилактики, хотя приемлемую оксигенацию больной может обеспечить, дыша самостоятельно, без поддержки аппарата. В данном случае ИВЛ в разы увеличивает риск неблагоприятного исхода болезни.
Другие рекомендации
У пациентов с тяжелой дыхательной недостаточностью есть большая вероятность возникновения стрессовых язв. Этим людям показано назначение ингибиторов протонной помпы (омепразол) или блокаторов Н2-гистаминовых ре-цепторов (ранитидин).
Для профилактики тромбозов и ТЭЛА у людей с тяжелой пневмонией рекомендуется назначать низкомолекулярный гепарин в профилактической дозировке. Большинству больных с пневмониями ингаляции не нужно приписывать. Но у больных с вязкой, труднооткашливаемой мокротой, можно применять ингаляции ацетилцистеина по 2-5 мл 20% раствора 3-4 раза в сутки или 40-60 мг фуросемида два-три раза в сутки.
В редких случаях, в основном у пациентов с хронически сниженным уровнем (например, при энцефалопатии) сознания (ШГ– 9-12 баллов) и ослабленным кашлевым рефлексом, можно наложить микротрахеостому. Каждые 2 часа медики должны вводить в нее 5,0 –0,9 % раствора натрия хлорида. При наличии гнойной мокроты – раствор натрия хлорида заменяют, как правило, 0,25% раствором диоксидина.
Медикам нужно учитывать, что пневмония – инфекционное заболевание, потому к вопросам собственной безопасности нужно подходить с повышенным вниманием.
Источник
 В настоящее время пневмония у детей является актуальной медико-социальной проблемой. Эпидемиология пневмоний на современном этапе характеризуется тенденцией к росту заболеваемости и летальности во всем мире.
В настоящее время пневмония у детей является актуальной медико-социальной проблемой. Эпидемиология пневмоний на современном этапе характеризуется тенденцией к росту заболеваемости и летальности во всем мире.
Пневмония – это острое инфекционно-воспалительное заболевание паренхимы легких, которое характеризуется инфильтративными изменениями легочной ткани и дыхательной недостаточностью.
Острая пневмония у детей проявляется инфекционным поражением альвеол, которое сопровождается воспалительной инфильтрацией паренхимы (нейтрофилами, макрофагами, лимфоцитами и т.д.), а также экссудацией, водно-электролитными и другими метаболическими нарушениями с патологическими изменениями во всех органах и системах детского организма.
Классификация.
За происхождением:
- Внебольничная (амбулаторная) – острая пневмония, которая возникает у ребенка в обычных домашних условиях;
- Нозокомиальная (госпитальная) – пневмония, которая развивается после 48 часов пребывания ребенка в стационаре, при условии отсутствия будь какой инфекции на момент поступления больного в стационар или на протяжении 48 часов после выписки;
- Вентиляционная – пневмония, развивается у больных, которым проводится искусственная вентиляция легких (ИВЛ). В зависимости от времени развития бывают: ранние (возникают впервые 4 сутки ИВЛ) и поздние (после 4 суток ИВЛ);
- Внутриутробная пневмония (врожденная) – пневмония, которая возникает впервые 72 часа жизни ребенка;
- Аспирационная пневмония, возникает у больных после эпизода массивной аспирации или у больных, которые имеют факторы риска для развития аспирации.
За клинико-рентгенологической формой:
- Очаговая – вариант протекания, при котором воспалительные инфильтраты на рентгенограмме имеют вид мелких очагов;
- Сегментарная (моно- полисегментарная) – инфильтративная тень совпадает с анатомическими границами сегмента (или сегментов);
- Лобарная (крупозная) – воспалительное поражение легочной ткани в области одной доли легких;
- Интерстициальная – поражение легких с преобладанием патологического процесса в интерстициальной ткани.
За степенью тяжести – I, II, III, IV, V степени.
- I степень — <50 балов, риск летальности — 0,1, амбулаторное лечение;
- II степень – 51-70 балов, риск летальности – 0,6, амбулаторное лечение;
- III степень – 71- 90 балов, риск летальности – 2,8, госпитализация;
- IV степень – 91-130 балов, риск летальности – 8,2, госпитализация;
- V степень — >130 балов, риск летальности – 29,2, госпитализация;
Балы считаются по индексу тяжести:
- Возраст:
< 6 мес – (+25);
> 6 мес -3 года – (+15);
3-15 лет – (+10). - Сопутствующие заболевания:
— врожденные пороки сердца – (+30);
— гипотрофия – (+10);
— иммунодефицитные состояния – (+10);
— нарушение сознания – (+20);
— одышка – (+20);
— цианоз – (+15);
— боль в грудной клетке – (+20);
— токсическая энцефалопатия – (+30);
— температура тела более 39 или менее 36 – (+15). - Лабораторные данные:
— лейкоцитоз – (+20);
— лейкопения – (+10);
— анемия – (+10);
— pH < 7,35 – (+30);
— BUN >11 ммоль/л – (+20);
— Hct <30% — (+10);
— SaO2 <90% — (+20);
— КВП – (+20);
— мультилобарная инфильтрация на рентгенограмме – (+15);
— инфекционно-токсический шок – (+40);
— плевральный экссудат – (+30);
— деструкция –(+50).
За степенью дыхательной недостаточности (ДН) — I, II, III.
За осложнениями:
- Неосложненная;
- Осложненная:
— токсическим синдромом;
— кардио-респираторным;
— циркуляторным;
— легочные осложнения (деструкция, абсцесс, плеврит, пневмоторакс);
— внелегочные осложнения (остеомиелит, отит, менингит, пиелонефрит).
По локализации:
- Односторонняя: левосторонняя, правосторонняя, указать сегмент (ты) или долю;
- Двусторонняя: указать сегмент (ты) или долю.
За течением:
- Острая (до 6 недель);
- Затяжная (от 6 недель до 8 месяцев).
Этиология.
Этиологическая структура внебольничной пневмонии в зависимости от возраста:
- 0 – 6 месяцев – E.coli, S.agalactiae, L.monocytogenes, S.aureus, C.trachomatis, вируси;
- 6 месяцев – 5 лет – S.pneumoniae (70-88%), H.influenzae типа b (до 10%), M.pneumoniae (15%), C.pneumoniae (3-7%), вирусы;
- Старше 6 лет – S.pneumoniae (35-40%), M. Pneumonia (23-44), C. Pneumoniae (15-30%), H.influenzae типа b – редко.
Клиническая диагностика.
Клинические симптомы внебольничной пневмонии:
- Острое начало;
- Повышение Т- тела выше 38,0С более 3-х дней;
- Выраженный интоксикационный синдром;
- Кашель с выделением мокроты.
При осмотре следует обратить внимание на явления дыхательной недостаточности — одышка, цианоз, участие вспомогательной мускулатуры в акте дыхания, тахикардия.
Степени дыхательной недостаточности:
- I степень – одышка при физической нагрузке. Цианоз пероральный, который усиливается при беспокойстве. П/Д = 2,5:1. Газовый состав изменен незначительно (снижение SaО2 до 90%);
- II степень – одышка в состоянии покоя, постоянная. Цианоз пероральный, лица и рук – постоянный. АД повышено. Тахикардия.
П/Д = 2-1,5:1. SaО2 составляет 70-85%. Дыхательный или метаболический ацидоз; - III степень – одышка выраженная (частота дыхания выше 150% от нормы). Цианоз генерализованный. АД снижено. SaО2 ниже 70%. Декомпенсированный смешанный ацидоз.
Физикальные признаки уплотнения легочной ткани:
- Пальпаторно – ретракция грудной клетки, усиление голосового дрожания;
- Перкуторно – локальное укорочение перкуторного звука;
- Аускультативно – ослабленное дыхание, локальная крепитация или асимметрия влажных, звучных хрипов при аускультации.
Клиническая картина атипичных внебольничных пневмоний:
- Постепенное начало;
- Незначительно выражен интоксикационный синдром;
- Сухой кашель;
- Присутствие неспецифических респираторных симптомов: легкое диспноэ, сухие свистящие хрипы;
- Отсутствие ответа на предварительную терапию β-лактамными антибиотиками.
Лабораторные методы исследования:
Общий анализ крови.
Вероятность внебольничной пневмонии бактериальной этиологии довольно высока при наличии лейкоцитоза (особенно выше 20х109/л), нейтрофилеза и ускоренного СОЭ, особенно если это связано с лихорадкой выше 39С.
При атипичных пневмониях: лимфоцитоз, эозинофилия, ускоренное СОЭ.
Определение показателей острой фазы воспаления: повышение уровня СРБ, прокальцитонина, сиаловых кислот имеет не столько диагностическое, сколько может быть показателем эффективности лечения.
Инструментальные методы исследования:
- Пульсоксиметрия.
Должна проводится всем детям с подозрением на пневмонию и гипоксемию. Наличие гипоксемии должно быть основанием для принятия решения для госпитализации больного, дальнейшего диагностического исследования и объема лечения; - Рентгенография органов грудной клетки.
Характерны инфильтративные изменения, очаговые или сегментарные на фоне усиления легочного рисунка с уплотненным корнем за счет отечных прикорневых лимфоузлов.
Детям с клиническими признаками пневмонии рекомендуется проводить рентгенографию органов грудной клетки когда:
— клинические результаты есть неоднозначными;
— есть подозрения на осложнения, такие как плевральный выпот;
— длительная пневмония, которая не реагирует на противомикробные препараты.
Проведение рентгенографии органов грудной клетки не обязательно, при неосложненной внебольничной пневмонии, когда лечение проводится в амбулаторных условиях.
Рентгенография органов грудной клетки в двух проекциях (задне-передней и боковой) — должна быть проведена у больных:
— с гипоксемией;
— значительным респираторным дистресом;
— при подозрении на осложненное течение пневмонии.
Следует помнить! Ошибочно негативные результаты диагностики пневмонии наблюдаются при ранней стадии заболевания, обезвоживании, нейтропении, а также при пневмонии вызванной Pneumocystis carini. В этих случаях необходимо повторить рентгенологическое исследование через 24 часа.
Следует отметить, что результаты рентгенологического исследования не могут использоваться для выяснения этиологического фактора пневмонии.
Повторная рентгенография органов грудной клетки должна быть выполнена только при отсутствии положительной динамики на протяжении 48-72 часов антибактериальной терапии, а также при подозрении на развитие осложнений.
Повторную рентгенографию органов грудной клетки необходимо провести через 4-6 недель после перенесенной пневмонии больным с рецидивирующей пневмонией, а также при подозрении на анатомические аномалии или аспирацию инородным телом.
Этиологическая диагностика:
- Окраска мокроты или бронхиального экссудата по Грамму и бактериологический посев (посев материала из носа – не информативный);
- Иммунофлюоресцентные методы (некоторые вирусы);
- Серологические методы исследования (реакция связывания комплемента, РНГА);
- Диагностическая плевральная пункция с посевом содержимого на флору (при плевральном выпоте);
- Туберкулиновая кожная проба проводится по показаниям у детей контактных с больным на туберкулез;
- Бактериологический посев крови на стерильность в амбулаторных больных проводится по показаниям, тогда как у госпитализированных проводится обязательно;
- Тесты для выявления антигенов в моче не рекомендуется для диагностики пневмококковой пневмонии у детей из за возможности ложноположительного результата.
Общие показания к госпитализации больных на пневмонию:
- Осложненное течение заболевания;
- ДН — II–III, нестабильная гемодинамика;
- Неблагоприятный преморбидный фон;
- Сопровождающие пневмонию хронические заболевания;
- Неблагоприятные социально-бытовые условия;
- Неэффективность терапии через 24-36 часов.
Показания к госпитализации у детей раннего возраста:
- Sao2 <92%, цианоз;
- Частота дыхания >70 за минуту;
- Затрудненное дыхание;
- Перерывчатое апноэ, дистанционные хрипы;
- Отказ от кормления.
Показание к госпитализации у детей старшего возраста:
- Sao2 <92%, цианоз;
- Частота дыхания >50 за минуту;
- Затрудненное дыхание;
- Дистанционные хрипы;
- Признаки обезвоживания.
Лечение пневмонии будет изложено в следующей статье.
Литература: В.Г. Майданник Є.О. Ємчинська. «Клінічні настанови з діагностики та лікування поза лікарняної пневмонії у дітей». Київ – 2013.
Источник
