Неотложная помощь при дыхательной недостаточности при пневмонии

ОПРЕДЕЛЕНИЕ
Острая пневмония — острый инфекционный процесс в легких с вовлечением всех структурных элементов легочной ткани и обязательным поражением альвеол легких.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Клинические проявления острой пневмонии зависят от вида возбудителя, степени тяжести, распространенности и осложнений.
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ ОП
О пневмонии следует думать, если есть не менее трех из следующих симптомов:
- • лихорадка выше 38° С;
- • появившийся или усилившийся кашель;
- • слизисто-гнойная, гнойная или «ржавая» мокрота;
- • одышка;
- • боль в грудной клетке, связанная с дыханием и кашлем.
Дополнительные диагностические критерии:
- • острое начало;
- • имеются симптомы общей интоксикации: слабость, утомляемость, головная боль, анорексия, тошнота, рвота, сильное потоотделение;
- • возможны сопутствующие симптомы: бред, спутанность сознания, боли в верхних отделах живота, диарея, снижение АД, тахикардия, аритмия;
- • у пожилых людей или при неадекватном иммунном ответе на первый план могут выходить спутанность сознания, декомпенсация сопутствующих заболеваний при скудной аускультативной картине и нередко без повышения температуры.
ПРИ ОСТРОЙ ПНЕВМОНИИ ВОЗМОЖНО РАЗВИТИЕ состояний, ТРЕБУЮЩИХ НЕОТЛОЖНОЙ ПОМОЩИ:
- • ОДН;
- • отек легких;
- • болевой синдром;
- • бронхообструктивный синдром;
- • острая артериальная гипотензия;
- • инфекционно-токсический шок;
- • острый психоз.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ОСЛОЖНЕНИЙ, ПРЕДСТАВЛЯЮЩИХ УГРОЗУ ДЛЯ ЖИЗНИ И РАЗВИВАЮЩИХСЯ В РАННЕМ ПЕРИОДЕ ОСТРОЙ ПНЕВМОНИИ
- • Острая артериальная гипотензия проявляется выраженной слабостью, головной болью, головокружением, которые усиливаются в ортостатическом положении. В положении пациента лежа АД обычно ниже 90/60 мм рт. ст. При попытке пациента встать у них возникают тяжелые обмороки.
- • Острый психоз чаще развивается на высоте интоксикации. У пациентов появляются беспокойство, чувство тревоги, страха. Больные мечутся, могут уйти или выпрыгнуть из окна. Клинические проявления данного состояния начинаются с возбуждения, неадекватного поведения, говорливости пациента. В дальнейшем могут возникнуть галлюцинации, бред.
- • Инфекционно-токсический (септический) шок наблюдается достаточно часто при острой пневмонии. Выделяют три фазы инфекционно-токсического шока:
- • Инфекционно-токсический шок 1-й степени (компенсированный) начинается с озноба, резко повышается температура тела, часто возникают тошнота, рвота, диарея. Характеризуется тяжелым общим состоянием, возбуждением, двигательным беспокойством, бледностью кожи, акроциа- нозом, тахикардией, умеренной одышкой, снижением диуреза.
- • Инфекционно-токсический шок 2-й степени (субкомпен- сированный) характеризуется тахикардией, артериальной гипотензией, тахипноэ, олигурией, протекает с возбуждением, сменяющимся заторможенностью, бледностью кожи, диффузным цианозом, снижением температуры тела.
- • Инфекционно-токсический шок 3-й степени (декомпенси- рованный) характеризуется выраженным общим цианозом, гипотермией. Больные находятся в сопоре или в коме, определяется нитевидный пульс, низкое АД, глухость сердечных тонов, анурия.
- • Отек легких (см. тему 6).
- • ОДН (см. тему 9).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференцировать пневмонию надо с:
- • очаговым и инфильтративным туберкулезом легких;
- • экссудативным плевритом;
- • острым инфарктом миокарда;
- • ТЭЛА;
- • обострением хронического бронхита.
ПРИНЦИПЫ ДИАГНОСТИКИ И ФОРМУЛИРОВКА ДИАГНОЗА
Диагноз острой пневмонии ставится на основании данных анамнеза, клинических проявлений, после проведения дифференциальной диагностики с заболеваниями, сопровождающимися синдромом боли в груди и кашлем, синдромом ОДН и/или кровохарканьем.
Примерная формулировка диагноза
DS: Внебольничная правосторонняя нижнедолевая пневмония, тяжелое течение, ОДНПст
DS: Внебольничная долевая пневмония в верхней доле правого легкого, тяжелое течение. Инфекционно-токсический шок.
ТАКТИКА ФЕЛЬДШЕРА НА ДОГОСПИТАЛЬНОМ ЭТАПЕ В УСЛОВИЯХ ФАП
- 1. При необходимости оказать неотложную помощь.
- 2. Оценить эффективность проведенного лечения и определить дальнейшие тактические действия:
- 2.1. Пациенты в стабильном состоянии с нетяжелой пневмонией и отсутствием социальных показаний к госпитализации могут быть оставлены на амбулаторное лечение, вызвать врача на дом.
- 2.2. Среднетяжелая пневмония, у лиц старше 60 лет и / или с факторами риска (сопутствующие заболевания), с социальными показаниями (невозможность адекватного ухода и выполнения врачебных предписаний в домашних условиях) требуют госпитализации в общетерапевтическое отделение. Вызвать «скорую помощь» для госпитализации в терапевтическое отделение многопрофильного стационара.
- 2.3. Тяжелая пневмония или развитие осложнений являются показанием к экстренной госпитализации в отделение интенсивной терапии. Вызвать «скорую помощь» для госпитализации
Критерии тяжелой пневмонии:
- • частота дыхания более 30 в минуту;
- • АД менее 90/60 мм рт. ст.;
- • частота сердечных сокращений 125 и более;
- • температура тела 35 или выше 39° С;
- • спутанность сознания;
- • подозрение на аспирацию;
- • осложнения.
Факторы риска тяжелого течения пневмонии:
- • возраст более 60 лет;
- • сопутствующие заболевания (ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, застойная сердечная недостаточность, хроническая почечная недостаточность, хронический алкоголизм, истощение, цереброваскулярные заболевания).
- 3. До прибытия «скорой помощи» вести динамическое наблюдение за состоянием пациента. Для раннего обнаружения ухудшения состояния пациента или появления признаков возможных осложнений необходимо контролировать: пульс, АД, ЧДД, состояние сознания, кожных покровов и видимых слизистых, температуру тела, аускультативные показатели сердца и легких. При необходимости корректировать лечение.
- 4. Оформить медицинскую документацию (карта амбулаторного больного или журнал регистрации амбулаторных больных, направление на госпитализацию).
- 5. Транспортировка осуществляется на носилках в положении полусидя или лежа на больном боку (при осложнении инфекционно-токсическим шоком или коллапсом на носилках без подушки).
АЛГОРИТМ НЕОТЛОЖНОЙ помощи
ПРИ РАЗЛИЧНЫХ ОСЛОЖНЕНИЯХ ПНЕВМОНИИ
- 1. При ОДН: оксигенотерапия увлажненным кислородом через носовой катетер со скоростью 4-6 л/мин (содержание кислорода не более 30-40%); сульфокамфокаин 10% р-р 2 мл в/м.
- 2. Жаропонижающие средства показаны при лихорадке выше 39°С у больных без осложнений и сопутствующих заболеваний, а при их наличии — при температуре тела выше 38°С. Парацетамол внутрь по 0,5 г с большим количеством воды (максимальная разовая доза 1 г, максимальная суточная доза до 4 г).
- 3. Для обезболивания при плевральной боли применяют ненаркотические анальгетики — анальгин 50% р-р 2 мл в/м, кеторолак в/в 30 мг (1 мл) вводить медленно не менее чем за 15 сек.
- 4. При бронхоспастическом синдроме (свистящее дыхание) — сальбутомол ингаляционно 1-2 дозы аэрозоля или через нейбулайзер (2,5-5 мг), при выраженной бронхообструкции ввести эуфиллин 2,4% р-р 10 мл в/в струйно на 10 мл изотонического раствора натрия хлорида в/в, при отсутствии эффекта применить системные глюкокортикоиды в/в.
- 5. При инфекционно-токсическом шоке (АД мм рт. ст.): начать инфузионную терапию: 0,9% р-р натрия хлорида — 400 мл в/в, быстрая инфузия; 5% р-р декстрозы — 400 мл в/в, быстрая инфузия, реополиглюкин 500 мл в/в ка- пельно, преднизолон 60-90 мг в/в капельно (под контролем подъема АД до 100-120 мм рт. ст. и аускультативной картины легких).
При необходимости после восполнения ОЦК применяют вазопрессорные амины (допамин в/в капельно — 200 мг в 400 мл 0,9% р-ра натрия хлорида или 5% р-ра декстрозы и вводить по 2-11 капель в минуту).
- 6. При острой артериальной гипотензии:
- • придать пациенту горизонтальное положение (без подушки);
- • вытереть насухо, переодеть, укрыть, приложить грелки к рукам и ногам;
- • для повышения АД ввести:
- – кордиамин 25% раствор 2,0-4,0 мл в/в или п/к, или
- – мезатон 1% раствор 1,0 мл п/к, или
- – кофеин 10% раствор 2 мл;
- • преднизолон 30-60 мг в/в на изотоническом растворе;
- • дать увлажненный кислород.
Внимание!
Не следует назначать жаропонижающие или анальгетические препараты, так как это может привести к усугублению артериальной гипотензии.
- 7. При остром психозе: седуксен (аналоги) 0,5% р-р 2 мл в/в или в/м; возможно применение нейролептиков (аминазин 2,5% раствор 1 мл глубоко в/м или галоперидол 0,5% раствор 1 мл в/м) при условии стабильного АД.
- 8. При отеке легких: оксигенотерапия (увлажненный кислород), сульфокамфокаин 10% — 2,0 мл в/м, лазикс 20-40 мг в/в, преднизолон 30-60 мг в/в, коргликон 0,06% —
- 1,0 мл в/в на физ. р-ре хлорида натрия.
Контрольные вопросы
- 1. Дайте определение острой пневмонии.
- 2. Укажите диагностические критерии ОП.
- 3. Назовите неотложные состояния, возникающие при ОП.
- 4. Укажите клинические проявления некоторых неотложных состояний ОП: острая артериальная гипотензия, острый психоз, инфекционно-токсический шок, отек легких, ОДН.
- 5. Определите тактику фельдшера на догоспитальном этапе при ОП (на ФАП и ССи НМП).
- 6. Назовите показания к госпитализации при ОП.
- 7. Определите алгоритм неотложной помощи при ОДН, бронхоспастическом синдроме, плевральной боли, инфекционно-токсическом шоке, острой артериальной гипотензии, остром психозе, отеке легких на фоне ОП.
Источник
Редактор
Дарья Тютюнник
Врач, судебно-медицинский эксперт
Пневмония – инфекционно-воспалительное поражение легких, в этот патологический процесс постепенно вовлекаются все легочные структуры. Патология сопровождается избыточным образованием и скоплением внутриальвеолярного экссудата.
Часто состояние больного воспалением легких ухудшается быстро, из-за чего не только требуется как можно быстрее обратиться к врачу, но и может понадобиться оказание неотложной помощи.
Призываем вас не заниматься самолечением и обращаться к врачу своевременно! Пожалуйста, не используйте описанные схемы лечения без консультации с врачом – это опасно для здоровья!
Неотложные мероприятия
 В первую очередь, сам больной при обнаружении у себя первых признаков воспаления легких, должен принять соответствующие меры по улучшению самочувствия.
В первую очередь, сам больной при обнаружении у себя первых признаков воспаления легких, должен принять соответствующие меры по улучшению самочувствия.
Необходимо лечь в постель, обеспечив покой, измерить температуру и вызвать врача, сообщив ему о показателях термометра и своем состоянии.
Если говорить о неотложной помощи от близких людей (например, если произошло резкое ухудшение состояния или больной не может о себе позаботиться по каким-то другим причинам), то она заключается в следующем:
- Необходимо минимизировать любые физические нагрузки, уложить больного в постель. При этом, чтобы облегчить процесс дыхания, не стоит принимать горизонтальное положение, пациент должен находится в положении полусидя.
- Затем важно измерять температуру тела, при высоких ее показателях (свыше 38,5°C) необходимо дать пациенту жаропонижающее. Также для снижения температуры можно положить на лоб смоченное в прохладной воде полотенце, обтирать влажной тканью руки и ноги.
- Важно снизить интоксикацию и избежать обезвоживания организма, для этого больному следует давать больше пить. Подойдет обычная вода, компоты, чай с малиной или липой, а также травяные отвары, например, из ромашки.
- Ввиду того, что пневмония сопровождается образованием мокроты и ухудшением дыхательного процесса, больному необходимо обеспечить доступ к воздуху. Для этого часто проветривайте помещение, старайтесь создать в комнате прохладу (идеальная температура равна от +18 до +20°C), можете сделать влажную уборку, убрав всю пыль.
- Следите за тем, чтобы положение и одежда больного не препятствовали дыханию. Одежда должна быть свободной. Никаких плотно затянутых ремней, облегающих кофт или галстуков, если первая помощь оказывается человеку, которому стало плохо в условиях офиса.
- Помимо жаропонижающих, единственное лекарство, которое можно дать самостоятельно, не дожидаясь врача, является какой-либо антигистаминный препарат (противоаллергическое средство). Делается это для того, чтобы уменьшить интенсивность отека, облегчить процесс дыхания.
Пульмонолог, врач высшей категории
Задать вопрос
При явных признаках пневмонии или значительном ухудшении состояния человека, необходимо вызвать скорую помощь.
Такие меры оправданы, когда явно видна одышка и другие признаки затруднения дыхания, например, синюшность кожи в области носогубного треугольника.
Экстренные медицинские препараты
При вызове врача или бригады скорой помощи, первое, чем занимаются медики – проводят оценку состояния пациента. В большинстве случаев показана госпитализации пациента, по крайней мере для проведения диагностики с целью уточнения стадии прогрессирования болезни, степени поражения легких и типа возбудителя.

Список препаратов для оказания неотложной медицинской помощи выглядит следующим образом:
- Жаропонижающие средства, преимущественно речь идет о внутримышечных инъекциях анальгина с димедролом. Иногда в укол добавляют спазмолитик, например, дротаверин.
- Антибактериальные средства, особенно широкого спектра действия, ведь изначально установить природу возбудителя воспаления легких, не проводя соответствующих анализов, невозможно.
- Допамин – на случай септического или кардиогенного шока.
- Адреналин – спасет при анафилактическом шоке, отеке Квинке, это обязательное вещество в реанимационном наборе.
- Кислород – также очень важен для пациентов с пневмонией, ведь кислородная маска значительно облегчает состояние и позволяет доставить тяжело больного в больницу.
Вполне логично, что медицинская неотложная помощь обладает гораздо большими возможностями, именно по этой причине медиков необходимо вызвать в кратчайшие сроки, если присутствуют тяжелые признаки воспаления легких.
Необходимость госпитализации
Госпитализация и последующее лечение в условиях стационара требуются пациенту далеко не в каждом случае. Иногда, после оказания неотложной помощи и стабилизации состояния больного, если нет явных признаков тяжелого течения патологического процесса, можно дождаться следующего дня и посетить врача самостоятельно.
Госпитализация проводится обязательно в следующих случаях:
- Слишком низкое или наоборот, чрезмерно высокое артериальное давление.
- Явные признаки острой дыхательной недостаточности.
- Пожилой возраст пациента (пневмония занимает лидирующие позиции среди инфекционных заболеваний, которые приводят к летальному исходу среди пожилых людей).
- Опасные сопутствующие заболевания, которое могут вызвать резкое ухудшение больного пневмонией.
- Сепсис, особенно если патологический процесс выражен тяжело.
- После проведения рентгенограммы веским показаниям для дальнейшей госпитализации является воспалительный процесс, охватывающий две доли легкого или обширные очаги поражения органа.
Чем опасно заболевание?
Изначально опасность воспаления легких выражается нарушением дыхательной деятельности, высокой температурой и обезвоживанием. Поговорим об этих факторах подробнее:
- Усугубляющаяся асфиксия (то есть малое количество кислорода, поступающее к органам и тканям организма) провоцирует нарушение их функций, может вызвать поражения мозга, центральной нервной системы и других структур.
- Повышение температуры до критических отметок приводит к схожим последствиям, в первую очередь страдает нервная и сердечно-сосудистая системы. Также повышение температуры провоцирует учащенное дыхание, а если дыхательные функции нарушены, ущерб от совокупности асфиксии и температуры может быть критическим.
- При оказании первой помощи важно учитывать и тот факт, что воспалительный процесс в легких, сопровождающийся интоксикацией организма, приводит к обезвоживанию. Это значит, что потери жидкости необходимо постоянно восполнять.
Это основные факторы, которые представляют опасность для человека в первые дни развития болезни, именно с ними приходится бороться в первую очередь.
Справочные материалы (скачать)
Кликните по нужному документу для скачивания:
Заключение
Пневмония – действительно опасное заболевание и даже если состояние пациента в данный момент не вызывает серьезных опасений, оно может стремительно ухудшиться. Поэтому важно знать основы оказания первой помощи, но в некоторых случаях куда важнее в кратчайшие сроки обратиться к врачу или вызвать бригаду скорой помощи.
Источник
Острая дыхательная недостаточность
Источник: «Скорая и неотложная медицинская помощь. Практикум : учеб. пособие / В.С. Ткачёнок. – 2-е изд., перераб. и доп.»: “Вышэйшая школа”; Минск; 2013. Глава 3.
Острая дыхательная недостаточность (ОДН) патологическое состояние организма, при котором нормальная функция аппарата внешнего дыхания не обеспечивает необходимый газообмен (обогащение крови кислородом и выведение углекислоты). Это неэффективное дыхание – или слишком частое (ЧДД более 40 в 1 минуту), или слишком редкое (ЧДД менее 8 в 1 мин).
Причины, приводящие к развитию ОДН, бывают легочными и внелегочными.
Легочные причины:
● обструкция ВДП (механическая асфиксия):
– инородными телами, кровью, рвотными массами, пищей и пр.;
– сдавление ВДП извне – повешение, удушение;
– острый стеноз ВДП при аллергических отеках;
– опухоли ВДП и западение языка;
– приступы бронхиальной астмы;
– острые бронхиты, трахеиты, фарингиты;
– ожоги гортани;
● поражение легочной ткани:
– острые пневмонии;
– ателектаз легких;
– спонтанный пневмоторакс;
– экссудативный плеврит;
– отек легких и ТЭЛА.
Внелегочные причины:
● нарушение центральной регуляции:
– инсульты, отек мозга;
– травмы головного и спинного мозга;
– острые отравления медикаментами и кровяными ядами (углекислый газ);
– инфекционные заболевания и опухоли мозга;
– комы;
● поражение дыхательных мышц:
– действие нейротропных вирусов;
– сдавление грудной клетки;
– острая кровопотеря.
□ Диагностика:
● основные признаки:
– одышка или удушье;
– участие вспомогательных мышц в акте дыхания;
– цианоз;
– при гипоксии: возбуждение, дезориентация, спутанность сознания;
– тахикардия, повышение АД;
– при гиперкапнии: потеря сознания, кома, головная боль, гиперемия лица, снижение АД.
Выделяют четыре фазы ОДН:
● 1-я фаза (инспираторная одышка) – вдох удлинен и усилен, шумный и хрипло-свистящий звук при дыхании (стридор), дыхание частое, глубокое, с участием вспомогательных мышц (имеется западение межреберных промежутков, подключичных ямок), кашель;
● 2-я фаза (экспираторная одышка) – выдох усилен, пульс замедлен («вагус-пульс»); тахикардия – знак опасности, брадикардия – сигнал бедствия; лицо пациента бледное или синюшное, губы и кожа цианотичные, влажные;
● 3-я фаза (гипоксическая кома) – потеря сознания, расширение зрачков, тонические и клонические судороги, пульс 140–160 уд/мин;
● 4-я фаза (терминальное, агональное дыхание) – глубокие судорожные вздохи.
Длительность асфиксии при внезапном прекращении легочной вентиляции – 5–7 мин.
Степени тяжести ОДН:
● 1-я степень – одышка, тахикардия при физической нагрузке;
● 2-я степень – тахикардия в покое, цианоз губ, суставов, раздувание крыльев носа при дыхании, втяжение межреберий;
● 3-я степень – одышка 80-100 в минуту, дыхание Чейна-Стокса, Куссмауля, Биота, цианоз кожи и слизистых, нарушение сознания, судороги.
□ Тактика:
● устранить по возможности причину ОДН;
● придать пациенту возвышенное полусидячее положение;
● провести санацию дыхательных путей;
● обеспечить венозный доступ и ввести необходимые ЛС;
● провести респираторную поддержку: ИВЛ (ВИВЛ) с 50 % кислородом и другие мероприятия в зависимости от клинических симптомов заболевания;
● госпитализировать больного в ОИТР; при этом особенности транспортировки пациента определяются заболеванием, вызвавшим ОДН.
Приступ бронхиальной астмы
Бронхиальная астма — заболевание дыхательных путей, развивающееся на основе хронического аллергического воспаления бронхов, сопровождающееся бронхиальной обструкцией и характеризующееся периодически возникающими приступами затрудненного дыхания или удушья.
Приступы астмы – это эпизоды нарастания одышки, кашля, свистящих хрипов, затрудненного дыхания, чувства сдавления в грудной клетке (табл 1).
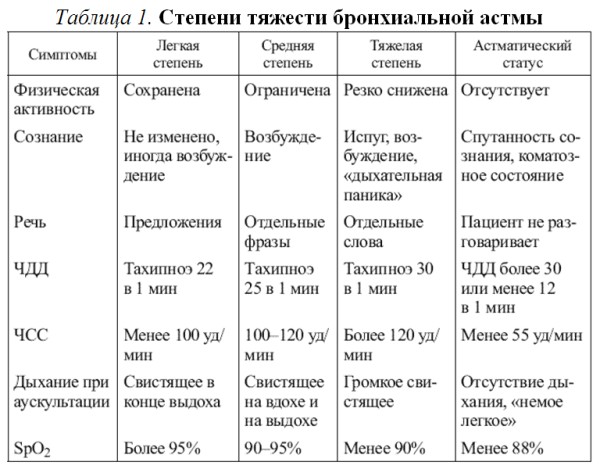
□ Причины:
● бытовые и пыльцевые аллергены:
– клещи рода Dermatophagoides;
– эпидермис кошек, собак, хомяков;
– шерсть, перо, слюна млекопитающих и птиц;
– хитин и экскременты тараканов, сухой рыбий корм;
– споры грибов в сырых помещениях;
– пыльца деревьев в марте – мае (ольха, береза, ива, дуб, тополь, лещина);
– пыльца злаков в летние месяцы (пшеница, рожь, тимофеевка);
– сорные травы в августе – сентябре (крапива, лебеда, полынь, амброзия);
● антибиотики, сульфаниламиды, витамины;
● аспирин и другие НПВС;
● факторы, способствующие развитию бронхиальной астмы:
– метеорологические;
– поллютанты (табачный дым, промышленные выбросы);
– вирусные инфекции;
– физическая нагрузка, психологический стресс.
□ Диагностика:
● основные признаки:
– затрудненное, шумное, «сиплое», свистящее дыхание, ортопноэ;
– одышка с затрудненным и удлиненным выдохом;
– беспокойство чувство страха;
– сердцебиение стеснение в груди, потливость;
– шейные вены при выдохе вздуваются, при вдохе спадаются; аналогично выбухают и втягиваются межреберья;
– повышена воздушность легких;
– при аускультации легких выявляются обилие свистящих и жужжащих хрипов, больше при выдохе;
– при перкуссии легких – коробочный звук;
– при астматическом статусе – отсутствие бронхиальной проводимости и хрипов («немое легкое»).
□ Тактика:
● успокоить пациента;
● исключить контакт пациента с причинно-значимыми аллергенами и триггерами;
● создать пациенту максимально комфортное положение в постели (полусидя с упором для рук);
● освободить грудную клетку от сдавливающей одежды;
● обеспечить подачу свежего воздуха или кислорода;
● приложить грелки к нижним конечностям.
Легкий приступ купируется с помощью дозированных аэрозольных ингаляторов с симпатомиметиками:
● сальбутамол — 2,5–5,0 мг через небулайзер в течение 5-15 мин, начало действия через 5 мин, повторение ингаляции каждые 20 мин, эффект бронходилатации сохраняется до 4 ч, делают по 1–2 ингаляции, всего не более 6 раз в сутки.
Приступ средней тяжести купируется бронхоспазмолитиками в ингаляциях и инъекциях:
● сальбутамол — 2,5–5 мг, фенотерол с ипратропиумом через небулайзер;
● преднизолон — 30–90 мг в/в струйно медленно в 10–20 мл 0,9 % раствора натрия хлорида, клинический эффект наступает через 1 ч;
● ввести 2,4 % раствор аминофиллина — 10–20 мл в/в в 10–20 мл 0,9 % раствора натрия хлорида в течение 10–20 мин, или 24 % раствор аминофиллина — 1–2 мл в/м.
Тяжелый приступ купируется бронходилататорами в ингаляциях и применением глюкокортикостероидов:
● сальбутамол (беротек) — 2,5–5 мг через небулайзер в течение 5-10 мин;
● преднизолон — 60-120 мг в/в капельно или струйно в 10–20 мл 0,9 % раствора натрия хлорида;
● гидрокортизон — 125 250 мг, дексаметазон — 4–8 мг.
Астматический статус (status astmaticus) затянувшийся и не купирующийся в течение нескольких часов приступ бронхиальной астмы с формированием тотальной бронхиальной обструкции, развитием легочной гипертензии и ОДН.
К предыдущим лечебным мероприятиям необходимо добавить:
● преднизолон — 90-150 мг (до 300 мг) в/в;
● катетеризацию вены и инфузию плазмозаменителей в/в капельно из расчета 25 мл/кг/сут;
● оксигенотерапию чистым кислородом или увлажненной кислородно-воздушной смесью (30–40 % кислорода) через носовой катетер или маску (2–6 л/мин);
● при отсутствии сознания и угрозе остановки дыхания ввести 0,18 % раствор эпинефрина — 0,3 мл в/в каждые 20 мин до получения эффекта; аппаратная ИВЛ с интубацией трахеи;
● при артериальной гипертензии ввести 2,5 % раствор бензогексония — 05 1 мл в/в медленно;
● при выраженной тахикардии ввести 0,25 % раствор верапамила — 2 мл в/в медленно;
● для коррекции ацидоза ввести 8,4 % раствор натрия гидрокарбоната — 50-100 мл в/в капельно;
● для более эффективного выдоха можно сдавливать грудную клетку пациента на выдохе.
Критерии эффективности лечебных мероприятий:
● оценка терапии бронходилататорами через 20 мин после их применения;
● стабильность состояния;
● уменьшение одышки и количества сухих хрипов в легких.
При терапии бронхиальной астмы противопоказано применение:
● транквилизаторов и антигистаминных ЛС (угнетают кашлевый рефлекс)
● наркотиков, диуретиков;
● антибиотиков, новокаина (сенсибилизирующая активность);
● аспирина, препаратов кальция (углубляют гипокалиемию;
● дыхательных аналептиков (кордиамин, этимизол);
● атропина и других холинолитиков (сгущают мокроту, сушат слизистую оболочку);
● инфузии больших доз кровезаменителей.
Показания к госпитализации:
● тяжелый приступ бронхиальной астмы и астматический статус;
● отсутствие эффекта от бронходилатационной терапии;
● длительное использование системных глюкокортикоидов.
При купировании легкого и среднетяжелого приступа бронхиальной астмы пациент может быть оставлен дома.
Приступ бронхиальной астмы у детей
□ Диагностика
Характеристика приступов бронхиальной астмы у детей представлена в табл 2:
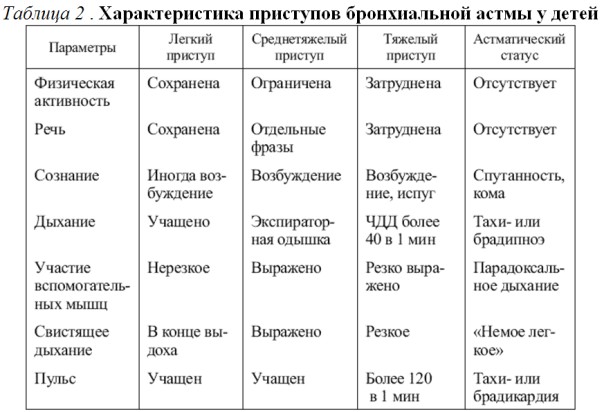
□ Тактика:
● при легком и среднетяжелом приступе:
– дать доступ свежего воздуха;
– дать сальбутамол или фенотерол в виде: дозированного аэрозоля по 1–2 дозы каждые 20 мин в течение 1 ч; ингаляции через небулайзер по 1,25-2,5 мг 3–4 раза в сутки; внутрь в дозе 3–8 мг/сут или ввести дексаметазон в/м в дозе 0,6 мг/кг массы тела;
– если ребенок принимает дозированные аэрозоли, их следует ввести через спейсер по 1–2 дозы и далее каждые 20 мин в течение 1 ч;
– при отсутствии небулайзера вводить β-адреноагонисты в/м, при нетяжелых приступах дать внутрь;
● при купировании нетяжелых приступов госпитализация не показана;
● при тяжелом приступе и астматическом статусе:
– проводить оксигенотерапию;
– делать повторные ингаляции сальбутамола или фенотерола;
– вводить глюкокортикоиды в/м или в/в: преднизолон — 2–5 мг/кг/сут, при асфиксическом синдроме – 5-10 мг/кг; дексаметазон — 0,5–1,0 мг/кг/сут; гидрокортизон — 25 мг/кг/сут в/м;
– при отсутствии эффекта в течение 1 ч ввести аминофиллин — 5 мг/кг в/в капельно в 0,9 % растворе натрия хлорида в течение 20–30 мин;
– при отсутствии эффекта ввести 0,18 % раствор эпинефрина — 0,005 мл/кг массы тела п/к;
– при необходимости провести гидратацию: ввести 0,9 % раствор натрия хлорида и 5 % раствор глюкозы — 10–20 мл/кг в/в капельно;
– при угрозе или остановке дыхания провести ИВЛ с интубацией трахеи;
– следует избегать введения седативных средств, антибиотиков, муколитиков, спазмолитиков;
– показана госпитализация.
Источник
