Некроз тканей при ожоге фото
ОЖОГ (combustio) – специфическое повреждение тканей и органов, вызванное воздействием термической, химической, электрической или лучевой энергии.
Этиология. По физической природе термические агенты можно разделить на твердые, жидкие и газообразные. По виду взаимодействия с тканями пострадавшего выделяют контактные поражения (при непосредственном взаимодействии с тканями пострадавшего: пламя, горячие жидкости и т. д. ) и дистантные (без непосредственного контакта: ультрафиолетовое, инфракрасное, тепловое излучение) поражения.
Патогенез местных изменений при ожогах кожи.
Температурный оптимум для активности многих биологически важных ферментов соответствует 36-37˚С, интервал температур от 37 до 41˚С для кожи является приемлемым, дальнейшее нагревание приводит к повреждению клеток. Продолжительность существования тканевой гипертермии многократно превосходит время действия самого термического агента.
При воздействии высоких температур на поверхности тела образуются ожоги различных степеней. При перегревании тканей свыше 520С коагуляционное свертывание белков невосстановимо. Последствия ожогов зависят от размеров и глубины повреждения тканей.
Различают 3 концентрические зоны поражения при глубоких ожогах в зависимости от степени нарушения кровообращения. Центральная область раны, наиболее тесно соприкасающаяся с источником тепла, носит название зоны коагуляции. Вокруг нее располагается зона паранекроза, названная Jackson D (1953) зоной стаза (ишемическая средняя зона) и эритемная периферическая зона. При микроскопии визуализируется сосудистый тромбоз в средней и периферической зонах.
Интенсивность нагревания тканей (глубина поражения) зависит от физических характеристик термического агента (низкотемпературные, высокотемпературные), способа теплопередачи (проведение, конвекция, испарение), теплозащитных свойств одежды. Объем поражения кожи зависит не только от фактической температуры, но и от времени ее воздействия, которое удлиняется за счет того, что кожа обладает достаточно высокой теплоемкостью и теплопроводностью. Степень тканевой гипертермии прямо пропорциональна продолжительности нагревания. Краткосрочное воздействие даже очень высоких температур может не приводить к развитию ожогов. Чем выше степень перегрева тканей, тем быстрее происходит гибель клеток.
Классификация. В настоящее время в нашей стране используется классификация, принятая на XXVII Всесоюзном съезде хирургов. Выделяют следующие степени поражения (рис. 20. 1):
1 степень – поверхностный эпидермальный ожог
2 степень – ожог верхнего слоя кожи
3 степень – коагуляция и некроз всего сосочкового слоя или более глубоких слоев кожи.
3А степень – некроз эпителия распространяется на глубину эпителиального слоя до герминативного, но захватывает последний не полностью, а лишь на верхушках сосочков, сохраняются придатки кожи.
3Б степень – некроз распространяется на глубину всего эпителиального слоя и дермы.
4 степень – поражение глубжележащих тканей (подкожной клетчатки, фасций, мышц, сухожилий и костей).
За рубежом широко распространена классификация, выделяющая четыре степени поражения:
– первая степень – соответствует первой степени отечественной классификации;
– вторая поверхностная степень – соответствует II степени отечественной классификации;
– вторая глубокая степень – соответствует IIIа степени;
– третья степень – соответствует IIIб степени;
– четвертая степень – соответствует IV степени.
Клиническая картина.
Для ожоговых повреждений в зависимости от глубины (степени поражения) характерна различные местные клинические проявления (табл. 20. 1).
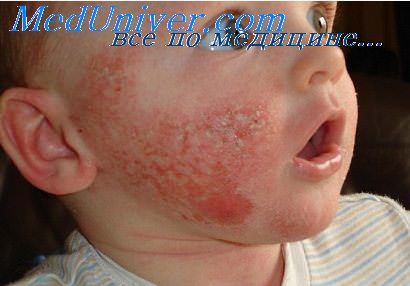
Ожог 1 степени характеризуются разлитой краснотой, отечностью и выраженной болезненностью кожи, местным повышением ее температуры. Термический агент за счет раздражения сосудистых нервов вызывает интенсивное расширение сосудов. Через несколько дней все проявления проходят, оставляя коричневую пигментацию кожи. Типичным примером ожога 1 степени является ожог солнечными лучами.
При ожоге 2 степени на различной глубине в толще эпидермального слоя образуются пузыри, наполненные прозрачной серозной жидкостью. Содержимым таких пузырей является бесклеточная серозная жидкость с высоким содержанием в ней белков. Заживление происходит за счет регенерации эпителия.
При ожоге 3а степени кожа местами покрыта пузырями, пятнистая, пятна бледного или темного оттенка, иногда даже черные. Нежизнеспособные ткани образуют струп, который отторгается от живых тканей с образованием демаркационной линии. Если в зоне ожога явно выражен отек, то можно рассчитывать на островковую эпителизацию и заживление без пересадки кожи. На месте ожога остаются нежные рубцы.
При ожогах 3б степени кожа поражается на всю толщину с вовлечением поверхностных слоев подкожной клетчатки. Кожа бледно-серого цвета, пятниста, чувствительность ее снижена или отсутствует. При заживлении на месте поражения образуются грубые рубцы.
Для ожогов 4 степени характерно глубокое поражение тканей, нередко их обугливание. Ткани превращаются в почерневшие ломкие массы. Самостоятельное заживление этих ожогов невозможно.
Тяжесть общего состояния больных главным образом зависит от площади обожженной поверхности и степени ожога, выраженность которых в конечном итоге и определяют прогноз заболевания. В первые дни тяжесть течения зависит в основном от площади обожженной поверхности. Глубина поражения сказывается главным образом на дальнейшем течении болезни.
Диагностика
При диагностике глубины поражения необходимо учитывать комплекс данных полученных при сборе анамнеза, осмотре пострадавшего и при проведении диагностических проб.
Анамнез позволяет установить вид и продолжительность воздействия повреждающего агента, факторы изменяющие интенсивность теплового воздействия, наличие сопутствующей патологии.
При осмотре оценивается изменение цвета эпидермиса и дермы, наличие и распространенность отека, наличие пузырей и характер их содержимого, наличие признаков нарушения кровообращения, наличие некроза тканей и его вид.
При физикальном обследование определяется состояние болевой чувствительности: уколы иглой, эпиляционный тест (выдергивание волосков), тесты с красителями.
Определение площади ожога.
Одной из важных составляющих диагноза при термической травме является определение площади поражения. Наиболее удобным является определение площади пораженной поверхности по Уоллесу (A. Wallace 1951г. ) – «правило девяток»: голова и шея – 9%, рука – 9%, нога – 18%, туловище сзади и спереди по 18%, промежность, гениталии – 1% (рис 20. 2).
Другим распространенным способом является «правило ладони». Согласно исследованиям J. Grazer (1997г. ) площадь ладони взрослого человека составляет 0, 78% от общей площади поверхности тела.
Местное лечение ожогов.
В качестве первой помощи при ожогах необходимо немедленно прекратить воздействие поражающего фактора, обеспечить доступ свежего воздуха охладить обожженные участки тела (холодная проточная вода, криопакеты «Comprigel» «Articare» и т. д. ), при обширных повреждениях ввести обезболивающие препараты (анальгин, морфин, омнопон, промедол, морадол), наложить на пораженные поверхности стерильные повязки. Следует отметить, что ключевым моментом оказания первой помощи является быстрое проведение охлаждения обожженной поверхности, правильное проведение которой снижает глубину (степень) ожога на единицу. Адекватно проведенная первая помощь на месте происшествия позволяет снизить риск ожоговой болезни и уменьшить количество осложнений.
Поверхностные ожоги не большой площади адекватно лечатся амбулаторно, поскольку в большинстве случаев, не требуют хирургического лечения. Местно применяются различные мазевые повязки, которые обладают местно охлаждающим действием, защищают раневую поверхность, стимулируют заживление, препятствуют присоединению вторичной инфекции. Наиболее часто используются мази-спреи «Олазоль», «Пантенол».
В последние годы при лечении пограничных ожогов IIIA степени и глубоких ожогов IIIБ-IV степени широко используются различные раневые покрытия, в течение многих лет успешно используется перфорированная свиная кожа – ксенокожа. Последняя помещается на ожоговые раны, обеспечивая их покой и защиту от инфекции, не препятствуя очищению ран и одновременному применению для местного лечения других препаратов.
В настоящее время существует два основных пути подготовки глубоких ожоговых ран к аутодермопластике (табл. 20. 3. ): химическая некрэктомия с отсроченной аутодермопластикой и хирургическая некрэктомия с одномоментной или отсроченной аутодермопластикой. Тактика местного лечения с использованием химической некрэктомии вполне оправдана при обширных глубоких ожогах более 40 % поверхности тела при условии крайне тяжелого общего состояния больных. Особенно при лечении больных пожилого и старческого возраста, у которых тяжелая сопутствующая патология делает оперативные вмешательства в ранние сроки невозможными.
В этих случаях с первых суток после травмы местное лечение должно быть направлено на быстрое формирование сухого ожогового струпа, профилактику инфицирования и углубления ожоговых ран. С этой целью применяют ватно-марлевые повязки с мазями на водорастворимой основе. Это способствует уменьшению потери жидкости с ожоговой поверхности, согреванию больного, формированию сухого струпа, не требует ежедневных перевязок.
В последующие дни формирование сухого ожогового струпа достигается применением влажно-высыхающих повязок. Оптимальными препаратами в этот период также являются 1 % растворы йодопирона или йодовидона, обеспечивающие высушивание струпа и обладающие широким спектром антимикробного и противогрибкового действия. Возможно также использование ватно-марлевых повязок с мазями на водорастворимой основе. Применение мази на жировой основе противопоказано.
Значительно ускоряет формирование сухого струпа лечение больного в условиях абактериальной среды. В этом случае используется открытый метод лечения с обработкой ожоговых ран два-три раза в день 1 % раствором йодопирона, йодовидона или препаратом “Наксол” и применением абактериальных изоляторов или кровати “Клинитрон”. Способствует высушиванию струпа инфракрасное облучение ран. Образование сухого струпа уменьшает потери белка с ожоговой поверхности, способствует уменьшению интоксикации, улучшению общего состояния больного.
При глубоких циркулярных ожогах конечностей, когда высок риск сдавления и ишемии глубжележащих тканей формирующимся ожоговым струпом при циркулярных ожогах грудной клетки, ограничивающих еe экскурсию, в ближайшие дни после травмы показано выполнение некротомии.
После образования сухого “мумифицированного” струпа производится химическая некрэктомия с использованием 40 % салициловой мази. Толщина слоя мази должна составлять 1-2 мм. Одновременно применяется не более 200 граммов мази в связи с опасностью отравления салицилатами, уровень которых в крови может превысить допустимую норму. Через 48 часов ожоговый струп бескровно отделяется от подлежащих тканей. С учетом указанного обстоятельства химическую некрэктомию одномоментно можно осуществить на площади до 10-15% поверхности тела.
После очищения ожоговой поверхности от некроза для подготовки раны к аутодермопластике целесообразно применение мазей на водорастворимой основе, содержащих антибактериальные препараты, возможно и чередование с антисептическими растворами. Положительное влияние на раневой процесс оказывают ультрафиолетовое облучение, монохроматический красный свет лазера, низкочастотный ультразвук.
Если площадь глубоких ожогов пострадавших превышает 10-15 % поверхности тела целесообразно в это же время выполнить следующую, этапную химическую некрэктомию и подготовить гранулирующие раны к одномоментной аутодермопластике на площади до 20 % поверхности тела. Выполнение такой операции возможно только с использованием расщепленного перфорированного сетчатого кожного аутолоскута, позволяющего увеличить площадь трансплантата в соотношении 1: 2, 1: 4, 1: 6 и более.
В последние годы все большее число сторонников находит метод хирургического иссечения некротических тканей. Ведущим методом лечения является ранняя хирургическая некрэктомия ожоговых ран – радикальное иссечение всех пораженных тканей до развития воспаления и инфицирования с последующей одномоментной аутодерматопластикой кожных дефектов. Операция выполняется до 5-7 суток с момента травмы непосредственно по выведению больного из шока.
В структуре хирургических методов лечения так же применяются: раннее хирургическое очищение ожоговых ран – заведомо нерадикальное иссечение основного массива некроза с целью уменьшения интоксикации, отсроченная хирургическая некрэктомия – радикальное иссечение всех пораженных тканей при развившемся воспалении и инфицировании (выполняется на 5-14 сутки с момента травмы), поздняя хирургическая обработка раны (в т. ч. хирургическая обработка гранулирующей раны), ампутации и дезартикуляции конечностей и их сегментов.
При ожогах III степени хирургическая некрэктомия производится тангенциально (послойно) специальным инструментом (дерматом, нож Гамби) до появления мелкоточечного кровотечения из непораженного ожогом слоя кожи. При ожогах IV степени хирургическаяи некрэктомия выполняется чаще до фасции скальпелем или электроножом с последующим тщательным гемостазом. Ранняя хирургическая некрэктомия (тангенциальная или фасциальная) с одномоментной аутодермопластикой позволяет при глубоких ожогах IIIБ-IV степени восстановить целостность кожных покровов уже через 3-4 недели после травмы на площади до 20 % поверхности тела.
Следует отметить, что использование современных принципов и методов лечения тяжелой ожоговой травмы, включающих раннюю хирургическую некрэктомию с одновременной последующей аутодерматопластикой (непосредственно после выведения больного из состояния шока), позволяет у большинства пациентов избежать развития всех дальнейших периодов ожоговой болезни, либо уменьшить тяжесть ее проявлений и последствий.
В настоящее время разработан и применяется новый метод активного хирургического лечения обожженных с использованием культивированных аллофибробластов. Суть метода заключается в применении для пластического закрытия ожоговых ран искусственно выращенных в лабораторных условиях аллофибробластов – клеток соединительной ткани, определяющих активность процессов регенерации, в т. ч. эпителизации. Они могут быть получены из кожи донора или трупного материала, при культивировании неприхотливы и полностью утрачивают антигенспецифичность.
Метод предусматривает трансплантацию культивированных фибробластов на обширные ожоговые раны IIIA степени, донорские раны в т. ч. длительно не заживающие, или комбинированную аутодермопластику с использованием культуры фибробластов и сетчатых кожных аутолоскутов, перфорированных в соотношении 1: 6 и 1: 8 при глубоких ожогах IIIБ-IV степени. Операции предшествует выполнение химической или хирургической некрэктомии.
Опыт хирургического лечения больных с обширными ожогами показал, что при пограничных ожогах IIIA степени заживление ран происходит в среднем на 8-е сутки после трансплантации культивированных фибробластов.
Источник:
Н.А.Кузнецов в соавт.
Основы клинической хирургии. Практическое руководство. Издание 2-е, переработанное и дополненное. – М.:ГЭОТАР-Медиа, 2009.
Статья добавлена 6 июня 2016 г.
Источник
Коагуляционный некроз при ожоге. Морфология четвертой степени ожога
Вторая форма ожога является по своему характеру коагуляционным некрозом. На большем протяжении препарата эпидермис выпрямлен, плотно прилежит к собственно коже, местами незначительно приподнят, сохраняя с нею связь за счет резко вытянутых клеток базального слоя или образуя здесь щелевидные пустоты.
Клеточное строение эпидермиса сохранено. В цитоплазме многих клеток наблюдают базофильную зернистость, ядра уменьшены в размерах, гематоксилином окрашиваются интенсивно. В собственно коже волокнистое строение выражено отчетливо. В сетчатом слое коллагеновые волокна резко утолщены, гомогенизированы, но сохраняют петлистое расположение.
Обращают на себя внимание интенсивно выраженная базофилия, степень которой убывает в глубину собственно кожи, а также метахромазия коллагеновых волокон. Так, пикрофуксином соединительная ткань окрашивается в желтый цвет вместо ярко-красного, а гематоксилином по Шпильмейеру — в черный цвет (в норме она бесцветная).
Ядра соединительнотканных клеток, придатков кожи и эндотелия сосудов повсеместно определяются и окрашиваются интенсивно. В отличие от соединительной ткани эластические волокна утрачивают петлистое расположение, многие из них выпрямлены, истончены, фрагментированы. Сосудистые нарушения при указанной форме ожога в собственно коже выражены слабо, они преобладают в подкожной жировой клетчатке (полнокровие, кровоизлияния, тромбы).

Границу коагуляционного некроза при быстрой смерти на месте происшествия определить трудно. Если смерть наступила в ближайшие часы посте ожога, то границу удастся отметить по реактивным изменениям в окружающей ткани Спустя 10—11 ч хорошо выражены отек и лейкоцитарная реакция; поздние изменения носят характер демаркационного воспаления с кровоизлияниями и тромбами.
Результатом этого воспаления является образование грануляционной ткани и отторжение некротического участка. Молодая грануляционная ткань богата гистиоцитами, эндотелиальными клетками, новообразованными сосудами. Постепенно она преобразуется в зрелую грануляционную ткань за счет появления фибробластов, коллагеновых волокон и уменьшения количества сосудов; при этом начинается процесс эпителизации ожоговой поверхности путем врастания сохранившеюся эпидермиса под лейкоцитарный вал.
При ожоге IV степени находят обугливание эпидермиса или верхних слоев собственно кожи, а также некроз подлежащих тканей. Микроскопически обугленный эпидермис имеет вид неровной однородной полосы черного цвета, которая местами приподнята над собственно кожей, сохраняя с нею связь за счет желто-бурых тканевых перемычек.
На коже ладоней или стоп обугливанию нередко подвергаются верхние слои эпидермиса; остальная его часть имеет бесструктурный вид ржаво-золотистого цвета. Собственно кожа представляется резко уплотненной, как бы спрессованной. Она имеет вид относительно гомогенного пласта, в котором лишь кое-где сохранился намек на волокнистое строение за счет преломляющих свет полос параллельных поверхности кожи.
Этот пласт окрашивается в сине-розовый цвет, имея в поверхностном слое буроватый оттенок. В его толще находят щелевидные пустоты. Ядра соединительнотканных клеток выявляются только в глубине собственно кожи. Они встречаются редко, имеют пикнотичный вид. Здесь же обнаруживают клеточные тяжи на месте спавшихся капилляров, сморщенных потовых, сальных желез и волосяных влагалищ. В просвете артерий и вен определяется гомогенная или зернистая масса, окрашенная в различные оттенки коричневого и зеленого цвета. Только в глубине подкожной жировой клетчатки находят сосуды, содержащие кровь обычного вида.
– Также рекомендуем “Нервная система при ожоге. Изменения гипофиза при ожоговой болезни”
Оглавление темы “Термические ожоги. Общее переохлаждение”:
1. Планктон. Диатомный планктон при утоплении
2. Изменения органов при утоплении. Головной мозг, сердце, печень при утоплении
3. Ожоги. Местные проявления ожогов
4. Изменения кожи при ожоге. Эпидермис при ожоге
5. Коагуляционный некроз при ожоге. Морфология четвертой степени ожога
6. Нервная система при ожоге. Изменения гипофиза при ожоговой болезни
7. Надпочечники при ожоговой болезни. Паренхиматозные органы при ожогах
8. Общее переохлаждение. Признаки смерти от общего переохлаждения
9. Отморожение кожи. Признаки отморожения кожи
10. Органы при общем переохлаждении. Поражение электрическим током
Источник
