Медицина подагра симптомы и лечение
Описание
Подагра – заболевание, в основе которого лежит патология пуринового обмена.
Основным механизмом развития подагры является длительная гиперурикемия – повышенное содержание мочевой кислоты в сыворотке крови. В последствие возникает отложение солей мочевой кислоты в тканях (суставах и околосуставных тканях, коже, почках и т.д.). Это приводит к развитию острого подагрического воспаления, которое в последующем приводит к хроническому подагрическому артриту и подагрической нефропатии.
Согласно статистике, встречаемость заболевания среди мужчин значительно выше, чем среди женщин. В большинстве случаев первый приступ острого подагрического артрита выявляется в возрасте старше 45 лет.
Выделяют следующие предполагающие факторы к развитию гиперурикемии:
- наследственность;
- ожирение;
- артериальная гипертензия;
- потребление продуктов питания, богатых пуринами (мясо, жирные сорта рыбы, бобовые, шпинат, щавель, редис, цветная капуста и т.д.);
- употребление спиртных напитков;
- прием мочегонных препаратов.
С учетом этиологических факторов заболевание подразделяется на две формы:
- первичная подагра – является генетически детерминированным заболеванием;
- вторичная подагра – возникает как сопутствующее заболевание, когда имеется интенсивный распад нуклеиновых кислот или нарушение выведения уратов с мочой. Данные явления могут возникать при следующих заболеваниях: сахарном диабете, диссеминированной опухоли, псориазе, гемолитической анемии, хронической почечной недостаточности. Кроме того, вторичная подагра может возникать у людей, длительное время принимающих некоторые лекарственные средства (аспирин, димедрол, эуфиллин, глюкокортикостероиды, цитостатики, мочегонные средства).
Прогноз заболевания зависит от многих факторов. Во-первых, своевременное обращение за помощью позволяет вовремя установить диагноз и начать необходимое лечение, что значительно повышает эффективность лечения. В свою очередь отсутствие специализированного лечения приводит к прогрессированию подагры, что может стать причиной инвалидизации человека. Во-вторых, крайне важно соблюдать все рекомендации лечащего врача и не нарушать диету.
Симптомы
Фото: osustave.ru
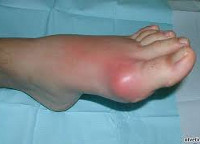
Как правило, первым клиническим проявлением подагры является приступ острого артрита, который развивается внезапно для человека, однако в некоторых случаях за 1 – 2 дня до приступа выявляются продромальные явления (незначительное повышение температуры тела, озноб, нарушение сна, повышенная раздражительность, общая слабость). В большинстве случаев первоначально поражается первый плюснефаланговый сустав, однако возможно вовлечение в патологический процесс и других суставов. Например, не редким случаем является поражение коленных и локтевых суставов. Человек обращает внимание на появление резкой боли в области пораженного сустава, гиперемию кожи и ее отечность. Зачастую болевые ощущения появляются в вечернее время, постепенно нарастает их степень интенсивности. Усиление боли отмечается при соприкосновении сустава с посторонним предметом, в том числе и одеялом. Именно поэтому человек старается избегать совершения лишних движений и предпочитает полный покой. В последствие может наблюдаться шелушение кожи над пораженным суставом, однако данный признак заболевания встречается не во всех случаях. Спустя 5 – 6 дней, как правило, признаки воспаления постепенно стихают и через 10 дней у большинства людей проходят полностью.
Кроме того, характерным проявлением заболевания является образование подагрических узлов или тофусов. Данные образования представляют из себя четко ограниченные отложения под кожей уратов, которые возвышаются над поверхностью кожи. Размеры тофусов различны – от булавочной головки до яблока небольшого размера. Наиболее часто тофусы встречаются на ушных раковинах, стопах и кистях, а также в области локтевых и коленных суставов. В некоторых случаях можно увидеть содержимое тофусов белого цвета, которое просвечивается через кожу при поверхностном отложении уратов. В тяжелых случаях подагрические тофусы изъязвляются, что сопровождается образованием свищей. Следует отметить, что в среднем появление подагрических тофусов наблюдается спустя 6 лет после первого приступа. Зачастую их появление связано с нарушением рекомендаций лечащего врача и пренебрежением диетой.
Выделяют следующие факторы, способствующие развитию острого подагрического приступа:
- употребление продуктов питания, богатых пуринами;
- переедание;
- употребление спиртных напитков;
- чрезмерные физические нагрузки;
- прием диуретиков.
Диагностика
Фото: livestrongcdn.com
Лабораторные методы исследования позволяют выявить повышенный уровень мочевой кислоты, который является одним из основополагающих критериев диагностики подагры. Важно отметить, что во время приступа подагрического артрита уровень мочевой кислоты может варьировать в пределах нормального значения. Также используется определение мочевой кислоты в суточной моче. Данное исследование проводится после недельного пребывания человека, страдающего подагрой, на диете, в основе которой лежит употребление продуктов питания с низким содержанием пуринов. Помимо этого, в сыворотке крови может отмечаться повышенный уровень креатинина, глюкозы и гиперлипидемия.
Из инструментальных методов диагностики используется рентгенологическое исследование пораженных суставов. Основным характерных рентгенологическим признаком подагрического артрита является обнаружение дефектов костной ткани в эпифизах, которые образуются вследствие образования костных тофусов. Однако стоит отметить, что далеко не всегда данные изменения обнаруживаются при исследовании рентгеновского снимка беспокоящего сустава. В большинстве случаев рентгенологическое исследование является неинформативным при первом приступе подагрического артрита, поскольку для формирования характерных для подагры изменений требуется время. Выделяют следующие рентгенологические стадии хронического подагрического артрита:
- образуются тофусы, которые располагаются в субхондральной кости или более глубоких слоях;
- образуются не только крупные тофусы, но и мелкие эрозии на суставных поверхностях. Кроме того, наблюдается уплотнение мягких тканей, окружающих сустав. В некоторых случаях обнаруживаются кальцификаты;
- образующиеся эрозии занимают более 1/3 суставной поверхности. Также выявляются признаки остеолиза эпифиза, уплотнение мягких тканей и образование кальцификатов.
Чтобы выявить функциональные нарушения работы почек или наличие камней, назначается ультразвуковое исследование почек.
Значительно реже производится пункция сустава, позволяющая получить синовиальную жидкость. Чаще всего осуществляется пункция крупных суставов, например, коленных или локтевых. Тщательное изучение характера синовиальной жидкости оказывает дополнительную помощь в дифференциальной диагностике.
В некоторых случаях могут назначать гистологическое исследование тофусов, однако в настоящее время данное исследование в диагностике подагры, как правило, не используется.
Дифференциальная диагностика подагры проводится со следующими заболеваниями:
- ревматоидный артрит;
- псориатическая артропатия;
- анкилозирующий спондилоартрит;
- синдром Рейта.
Лечение
Фото: bubnovsky-art.ru
В первую очередь особое внимание уделяется соблюдению диеты. Людям, страдающим подагрой, назначается специальная диета, которая характеризуется низким употреблением продуктов, богатых пуринами. Из рациона питания исключаются следующие продукты: жареное мясо, жирные сорта рыбы, цветная капуста, зеленый горошек, фасоль и бобы. Кроме того, важно исключить продукты, богатые жирами (колбасные изделия, жирные сорта молочных продуктов и т.д.). Также не стоит увлекаться консервированными продуктами и кондитерскими изделиями. Мясо и рыбу рекомендуется употреблять исключительно в отварном виде. Также важно отказаться от употребления спиртных напитков, крепкого чая и кофе. Людям, имеющим избыточную массу тела, рекомендуется 1 раз в неделю устраивать разгрузочные дни, которые могут быть как фруктовыми, так и овощными. Однако стоит отметить, что ни в коем случае нельзя заниматься голоданием, поскольку данные действия могут привести к обострению заболевания. Несоблюдение специальной диеты провоцирует обострение подагрического артрита, а также значительно утяжеляет течение патологического процесса. Помимо этого, важно не забывать о питьевом режиме. В сутки рекомендуется употреблять до 2 – 2.5 литров воды, поскольку хороший диурез способствует выведению из организма мочевой кислоты.
Безусловно, в лечении подагры важную роль играет прием лекарственных средств. Базисные антиподагрические препараты подразделяются на следующие группы:
- урикодепрессивные препараты – средства, механизм действия которых заключается в ингибировании фермента ксантиноксидазы, в результате чего уменьшается синтез мочевой кислоты;
- урикозурические препараты – повышают экскрецию мочевой кислоты путем реабсорбции уратов почечными канальцами.
Для устранения приступа острого подагрического артрита назначается колхицин, который принимается в соответствии со схемой лечения. Важно отметить, что данный препарат в последствие отменяется с постепенным уменьшением дозировки, после чего вновь назначаются базисные препараты.
Также назначаются нестероидные противовоспалительные средства (НПВС), которые способны не только снизить степень активности воспалительного процесса, но также устранить болевой синдром.
После купирования приступа острого подагрического артрита могут назначаться физиотерапевтические процедуры. К ним относятся:
- электрофорез – физиотерапевтическая процедура, основанная на введении через неповрежденную кожу какого-либо лекарственного средства, осуществляемое с помощью постоянного электрического (гальванического) тока;
- магнитотерапия – метод физиотерапевтического лечения, основанный на использовании статического магнитного поля;
- бальнеотерапия – физиотерапевтический метод лечения, основанный на использовании природных и искусственно приготовленных минеральных вод.
Следует понимать, что подагра является хроническим заболеванием, которое, к сожалению, не подвергается полному излечению. Однако стоит понимать, что соблюдение специальной диеты и прием лекарственных средств являются необходимыми мероприятиями для снижения темпа прогрессирования патологического процесса.
Лекарства
Фото: nanovrachi.ru
Наиболее распространенным представителем урикодепрессивных препаратов является аллопуринол. Данный препарат снижает синтез мочевой кислоты благодаря своему механизму действия. Уменьшает содержание уратов в сыворотке крови, а также предотвращает их отложение в тканях. На фоне приема препарата могут развиваться следующие нежелательные реакции: тошнота, рвота, боль в животе, диарея, извращение вкуса, потеря вкусовых ощущений, желтуха, миалгия, артралгия, головная боль, парестезии, нарушение зрения, периферические отеки. При появлении перечисленных побочных эффектов следует незамедлительно информировать об этом своего лечащего врача.
К группе урикозурических препаратов относятся следующие лекарственные средства:
- этамид – способствует выведению мочевой кислоты с мочой, тем самым уменьшает ее содержание в сыворотке крови. На фоне приема препарата могут возникать диспептические и дизурические расстройства, которые, как правило, проходят самостоятельно;
- пробенецид – повышает экскрецию мочевой кислоты. На фоне приема препарата могут возникать следующие побочные эффекты: тошнота, рвота, болезненные ощущения в области десен, головная боль, головокружение, учащенное мочеиспускание.
Для купирования приступа острого подагрического артрита назначается колхицин, который обладает не только противоподагрическим действием, но также и обезболивающим. На фоне приема препарата могут развиваться следующие побочные эффекты: тошнота, рвота, диарея, временная алопеция, периферические невриты, миопатия. При развитии клинической картины отравления препаратом следует незамедлительно обратиться в медицинское учреждение, поскольку данное состояние требует неотложной помощи специалистов. В связи с этим настоятельно рекомендуется следовать рекомендациям врача и ни в коем случае самостоятельно не корректировать частоту приема препарата и его дозу.
Нестероидные противовоспалительные средства (НПВС) ингибируют фермент ЦОГ (циклооксигеназу), в результате чего нарушается синтез простагландинов из арахидоновой кислоты. Благодаря такому механизму действия достигаются следующие эффекты: жаропонижающий, противовоспалительный и обезболивающий. В лечении подагры могут использоваться следующие представители НПВС: ибупрофен, ацеклофенак, диклофенак, нимесулид, мелоксикам. К приему данных препаратов с осторожностью следует отнестись людям, имеющим заболевания со стороны желудочно-кишечного тракта, поскольку длительное использование нестероидных противовоспалительных средств, в особенности в больших дозах, приводит к повреждению слизистой оболочки пищеварительного тракта.
Народные средства
Фото: bellagionailbarsnellville.com
Не существует средств народной медицины, способных избавить человека от подагры. При появлении первых беспокоящих симптомов следует незамедлительно обратиться за помощью к специалисту, который назначит необходимое лечение. Крайне важно соблюдать все рекомендации лечащего врача и ни в коем случае не заниматься самолечением.
В некоторых случаях допускается использование в домашних условиях солевых ванн. Чтобы приготовить слабый солевой раствор, понадобится 1 столовая ложка поваренной соли на 1 литр воды. Если Вам необходим концентрированный раствор, следует растворить 10 столовых ложек соли в 1 литре воды. Также можно использовать морскую соль с добавлением пищевой соды. Средняя продолжительность процедуры составляет 15 – 20 минут. Использовать данный метод рекомендуется на протяжении двух недель. Считается, что подобные ванны в некоторой степени снижают интенсивность болевых ощущений, благодаря чему улучшается общее самочувствие человека.
Также могут использоваться компрессы, которые приготавливаются по стандартной методике с использованием изолирующего слоя (например, пергамента, вощенной бумаги, пищевой пленки) и укрепляющего. Во время изготовления компресса могут использоваться следующие компоненты:
- раствор димексида, предварительно разведенный с водой;
- мед, тщательно перемешанный с солью;
- мед с добавлением горчичного порошка;
- морская соль, перемешанная с измельченным активированным углем;
- эвкалиптовое масло;
- смесь из сливочного масла и аптечного порошка шишек хмеля;
- капустный лист.
Как правило, данные компрессы накладываются на беспокоящую область 1 раз в день в вечернее время. Длительность использования в среднем составляет 1 неделю. Прекращение накладывания компрессов осуществляется после устранения болевого синдрома.
Важно понимать, что перечисленные методы народной медицины лишь облегчают самочувствие, снижая степень выраженности беспокоящих симптомов, и ни в коем случае не устраняют заболевание. Перед их применением необходимо проконсультироваться со своим лечащим врачом.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Источник
Подагра – ревматическая патология, вызванная отложением кристаллов солей мочевой кислоты – уратов в суставах, затем в почках. Клиника подагры характеризуется рецидивирующими и прогрессирующими приступами артрита с интенсивными болями и формированием тофусов – подагрических узелков, приводящих к деформации суставов. В дальнейшем поражаются почки, может развиться мочекаменная болезнь и почечная недостаточность. Для диагностики подагры производят исследование синовиальной жидкости на наличие уратов, рентгенисследование пораженных суставов. Лечение подагры направлено на купирование воспаления (НПВС, глюкокортикоиды), снижение уровня мочевой кислоты в крови, нормализацию питания.
Общие сведения
В основе патогенеза подагры лежат метаболические расстройства, вызванные нарушением регуляции обмена пуринов в организме и ведущие к накоплению мочевой кислоты и ее производных – кислых уратных солей. Увеличенная концентрация мочевой кислоты (гиперурикемия) в плазме крови и отложение уратов является следствием их повышенного синтеза и уменьшения выделения с мочой. Уратные микрокристаллы накапливаются в суставных полостях с развитием подагрического воспаления, а также в почках, вызывая подагрическую нефропатию. Подагра обычно поражает пациентов после 40 лет, при этом у мужчин она выявляется в 20 раз чаще, чем у женщин.

Подагра
Классификация подагры
В клинике подагры различаются почечная, метаболическая и смешанная формы. Почечная форма подагры характеризуется снижением экскреции мочевой кислоты, метаболическая – излишками ее образования; смешанная форма сочетает умеренные нарушения синтеза и удаления из организма мочевой кислоты.
В зависимости от причин, ведущих к развитию заболевания, подагра может быть первичной либо вторичной. Первичная подагра нередко бывает обусловлена генетическими дефектами и гипофункцией ферментов, участвующих в обмене пуринов и выведении мочевых солей. К факторам развития подагры относится избыточный и однообразный характер питания, повышенное потребление мясной пищи и алкоголя, малоактивный образ жизни. Вторичная подагра является следствием других заболеваний – патологии почек с нарушением их функций, заболеваний крови (лейкозов, лимфомы, полицитемии), псориаза, лекарственной терапии цитостатиками, салуретиками и др. препаратами.
Клиническая классификация выделяет семь форм течения подагры: типичный (классический) приступ острого подагрического артрита, полиартрит по инфекционно-аллергическому типу, подострый, ревматоидоподобный, псевдофлегмонозный, периартритический и малосимптомный варианты.
Симптомы подагры
В клинике подагры различают 3 фазы: преморбидную, интермиттирующую и хроническую.
Преморбидная фаза характеризуется бессимптомной урикемией и еще не является подагрой. На лабораторном уровне гиперурикемия выявляется у 8-14% взрослых. Интермиттирующая фаза подагры характеризуется эпизодами приступов острого артрита, чередующимися с бессимптомными периодами. К проявлениям хронической формы подагры относится образование подагрических узелков (тофусов), хроническое течение подагрического артрита, внесуставные проявления в виде поражения почек (в 50-70% клинических случаев).
Классический приступ острого подагрического артрита развивается у 50-80% пациентов. Типично внезапное начало, чаще в ночные часы. Первичный приступ подагры нередко бывает спровоцирован алкоголем, жирной пищей, травмой, переохлаждением. Приступ подагры характеризуется резчайшими болями в области плюснефалангового сустава 1-го пальца стопы, фебрильным синдромом, опуханием сустава, блеском и гиперемией кожи над ним, нарушением функции сустава. Через 3-10 суток приступ подагры стихает с исчезновением всех признаков и нормализацией функций. Повторная подагрическая атака может развиться спустя несколько месяцев и даже лет, однако с каждым разом промежутки между приступами укорачиваются. У мужчин первичный приступ подагры чаще протекает по типу моноартрита с поражением суставов стопы, у женщин – олиго- и полиартрита с вовлечением суставов кисти.
Полиартрит по инфекционно-аллергическому типу при подагре развивается у 5% пациентов. Такая форма течения подагры характеризуется мигрирующими болями во множественных суставах, быстрым регрессом признаков воспаления, как и в случае клиники инфекционно-аллергического полиартрита. Для подострого варианта течения подагры характерны типичная локализация боли в первом плюснефаланговом суставе и умеренно выраженные признаки поражения. При подострой подагре у молодых пациентов возможно развитие моно- или олигоартрита средних и крупных суставов.
Ревматоидноподобная форма подагры отличается первичной заинтересованностью суставов рук в виде моно- или олигоартрита. При псевдофлегмонозном типе подагры наблюдаются моноартриты различной локализации с воспалением сустава и парасуставных тканей, лихорадка. По клинике данный вариант напоминает течение флегмоны либо острого артрита. Малосимптомный вариант течения подагры характеризуется слабо выраженной, стертой симптоматикой – небольшой болью, слабой гиперемией кожи в зоне поражения.
Для периартритической формы подагры свойственно поражение бурс и сухожилий (чаще пяточных) при сохранных суставах. В дальнейшем присоединяются явления хронического подагрического полиартрита с поражением суставов ног, их дефигурацией и скованностью; деформации суставных тканей, костные разрастания; контрактуры, хруст в коленных и голеностопных суставах, неполные вывихи пальцев. На этом фоне продолжаются атаки подагры с возможным развитием подагрического статуса – не стихающего обострения артрита с хроническим воспалением парасуставных тканей за счет их инфильтрации солями. В результате тяжелых приступов подагры пациенты теряют трудоспособность и двигательную активность.
При длительном анамнезе подагры (дольше 5-6 лет) и гиперурикемии высокой степени появляются специфические признаки – тофусы или подагрические узелки, представляющие собой скопление кристаллов уратов в мягких тканей. Излюбленными участками локализации тофусов служат ушные раковины, подкожная клетчатка предплечий, локтей, пальцев рук, стоп, голеней, бедер. Во время приступов подагры тофусы могут вскрываться с выходом наружу беловатого отделяемого.
Осложнения подагры
Диагностика подагры
Пациентам с подозрением на подагру рекомендована консультация ревматолога и уролога. Общий анализ крови вне подагрической атаки не изменен; в период приступа отмечается нейтрофильный сдвиг лейкоцитарной формулы влево, нарастание СОЭ. Биохимическое исследование крови при обострении подагры выявляет увеличение мочевой кислоты, фибрина, серомукоида, сиаловых кислот, гаптоглобина, γ- и α2- глобулинов.
По рентгенографии суставов характерные изменения выявляются при хроническом подагрическом полиартрите. Рентгенологическая картина обнаруживает наличие остеопороза, на фоне которого определяются очаги просветления в области эпифизов и суставов размером до 2-3 см; при глубокой запущенности процесса – разрушение костных эпифизов с их замещением скоплением уратных масс. Специфические признаки подагры на рентгенограммах определяются по истечении 5 лет от манифестации заболевания.
Для взятия суставной жидкости проводят пункцию сустава. Микроскопический анализ синовиальной жидкости при подагре показывает наличие в ней микрокристаллов урата натрия. При исследовании материала, полученного при биопсии тофусов, обнаруживаются кристаллы мочевой кислоты. Во время УЗИ почек определяются уратные конкременты.
Диагностическими маркерами подагры являются:
- микрокристаллические ураты в синовиальной жидкости;
- лабораторно подтвержденные тофусы с отложением кристаллических уратов;
- наличие не менее шести из перечисленных далее признаков: присутствие в анамнезе более одной острой атаки артрита; максимальные признаки воспаления сустава в острой фазе; покраснение кожи над воспаленным суставом; моноартикулярный тип поражения; боль и припухлость I плюсне-фалангового сустава с одной стороны; односторонний характер поражения свода стопы; тофусоподобные узелки; асимметричная припухлость сустава; гиперурикемия; рентгенологически определяемые субкортикальные кисты без эрозии; отсутствие роста микрофлоры при бакпосеве суставной жидкости.
Лечение подагры
Основным принципом терапии подагры является контроль содержания мочевой кислоты путем подавления ее продукции и ускорения выведения из организма. Назначается диета, исключающая потребление рыбных и мясных бульонов, мяса животных, почек, печени, легких, алкоголя. В рационе питания вводится ограничение на бобовые и овощные культуры (фасоль, горох, бобы, шпинат, щавель, редис, баклажаны, спаржу, цветную капусту), грибы, икру, некоторые виды рыбы (сардины, балтийскую сельдь и др.). При подагре потребность в калориях удовлетворяется за счет углеводистой пищи, поэтому пациентам следует контролировать свой вес. В умеренных количествах разрешается употреблять в пищу яйца, крупы, нежирную рыбу, баранину, говядину. При подагре требуется ограничение солевой нагрузки и прием достаточного объема жидкости (до 3-х литров в сутки).
Медикаментозный подход к терапии подагры направлен на купирование острых подагрических атак, их предотвращение в дальнейшем, предупреждение отложения уратов в суставах и почках. Для купирования приступов подагры используются НПВП (индометацин), растительные алкалоиды (колхицин), местные мази и гели. В качестве антирецидивной терапии при подагре назначается колхицин в малых дозах или антигиперурикемические препараты. Целью лечения подагры является понижение концентрации мочевой кислоты в крови в 2 раза ниже нормы, требуемое для растворения уратных кристаллов. Для активизации выведения мочевой кислоты производится назначение урикозурических препаратов – пробенецида, сульфинпиразона, азапропазона, бензбромарона. К средствам, ингибирующим продукцию мочевой кислоты, относятся аллопуринол.
При атипичной форме подагры, протекающей со скоплением внутрисуставного выпота, производится его пункционная эвакуация. Проведение сеансов экстракорпоральной гемокоррекции направлено на снижение концентрации мочевой кислоты и уратных солей, подавление воспаления и снижение дозировки принимаемых препаратов. Физиотерапевтическое и курортное лечение при подагре проводится в ремиссионной стадии. Проведение УФО области заинтересованного сустава в острую фазу в ряде случаев помогает прекратить начавшийся приступ подагры.
Прогноз и профилактика подагры
Своевременное распознавание и начало рационального лечения дает прогностически благоприятные результаты. Факторами, усугубляющими прогноз подагры, являются молодой (до 30 лет) возраст, сочетание мочекаменной болезни и инфекций мочевыделительного тракта, отягощенный соматический анамнез (сахарный диабет, артериальная гипертензия), прогрессирование нефропатии.
Необходимость профилактики подагры следует учитывать при проведении химиотерапии, а также у пациентов с угрозой распада и некроза опухоли. С первого дня курса химиотерапевтического лечения необходимо назначение гипоурикемических препаратов (аллопуринола). Профилактика новых обострений подагры зависит от соблюдения водно-солевого режима, диеты, контроля массы тела. При наличии родственников, страдающих подагрой, другим членам семьи рекомендуется следить за уровнем мочевой кислоты.
Источник
