Локализация пролежней при положении больного на животе
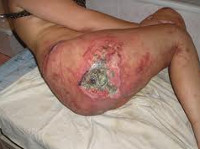
Длительное вынужденное нахождение в лежачем положении, ослабление функций организма и недостаточный уход за кожей приводят к образованию пролежней у тяжелобольных людей. Чаще всего возникновение такой проблемы наблюдается у людей, перенесших инсульты или переломы костей. Лечение пролежней представляет собой непростую задачу, поэтому, как и любое другое заболевание, их образование лучше предупредить. Для этого близкие больного должны иметь четкое представление, что такое пролежни, через какое время появляются пролежни и что нужно сделать, чтобы предотвратить их развитие.
Компетентные специалисты клиники реабилитации Юсуповской больницы в Москве оказывают консультации по уходу за лежачими больными, разъясняя, через сколько появляются пролежни, какие препараты для их лечения наиболее эффективны. В случае обнаружения пролежней на поздних, запущенных стадиях, может быть предложена госпитализация больного в стационар клиники реабилитации, где ему будет оказана профессиональная помощь.
Основные характеристики и локализация пролежней у лежачих больных
Пролежни представляют собой патологические изменения кожных покровов, мышечной и костной ткани. Их развитие связано с нарушением кровообращения, иннервации и лимфообращения на отдельных участках тела. Чаще всего они обусловлены длительным контактом с твердыми поверхностями.
К основным характеристикам пролежней относятся:
- появление повреждений на теле в местах контакта с твердой поверхностью;
- поэтапный процесс развития пролежней: в первую очередь на отдельном участке тела происходит нарушение кровообращения. При отсутствии лечения отмечается последующее возникновение влажного или сухого нейротрофического некроза, сепсиса или газовой гангрены;
- риск развития пролежней возрастает у больных, страдающих заболеванием сердечно-сосудистой системы и нарушением обмена веществ;
- образование пролежней происходит на выпирающих участках тела больного.
Локализация пролежней напрямую зависит от положения, в котором вынужден находиться больной:
- у пациентов, находящихся длительное время в лежачем положении на спине пролежни возникают на крестце, копчике, ягодицах, остистых отростках позвоночника, лопатках, пятках;
- при нахождении больного в лежачем положении на животе поражения развиваются на коленных суставах, гребнях подвздошной кости, выпирающей поверхности груди;
- при лежании больного на боку пролежни поражают седалищные бугры;
- иногда пролежни могут обнаруживаться на затылке и в складках молочных желез.
Стадии развития пролежней
Пролежни характеризуются поэтапным возникновением. Выделяют четыре основных стадии их развития.
На первой стадии происходит возникновение венозной эритемы на участке, который соприкасается с твердой поверхностью. К её появлению приводит нарушение оттока крови.
На второй стадии наблюдается истончение верхнего слоя кожи, шелушение эпидермиса, появление пузырьков на пораженных участках. Венозный застой вызывает нарушение питания тканей, появление избыточного количества жидкости, набухание и разрыв клеток эпидермиса. К самым важным признакам пролежней данной стадии относят шелушение и истончение кожного покрова, нарушение его целостности.
На третьей стадии пролежни становятся ранами, в некоторых случаях – с гнойными выделениями. О пролежнях третьей стадии можно говорить, если у больного поражены глубокие слои кожи, появились нагноения и начался некроз.
Четвертая стадия характеризуется появлением локальных полостей, дефектов, образование которых связано с омертвением тканей, расширением зоны некроза, а также возникновением гнойных выделений и воспалительных процессов.
Причины развития пролежней
Образование пролежней может быть обусловлено следующими факторами:
- нерегулярным перестиланием постели;
- нерегулярной сменой нательного белья на сухое и чистое, так как быстро появляются пролежни именно на влажной коже;
- нерегулярным проведением гигиенических процедур или полным их игнорированием;
- длительным пребыванием больного на твердой, неровной поверхности.
Кроме того, появление пролежней может быть спровоцировано факторами, которые связаны с индивидуальными особенностями пациента:
- пожилым возрастом больного;
- тучностью, либо, наоборот, истощением;
- наличием сердечно-сосудистых заболеваний;
- нарушением иннервации;
- нарушением обменных процессов;
- нездоровым питанием, белковой дистрофией;
- неконтролируемой дефекацией, мочеотделением.
К развитию пролежней у лежачих больных может привести курение, сахарный диабет, недостаток воды, лишний или недостаточный вес, недержание мочи и кала, крошки и мелкие предметы в постели, пуговицы на нижнем белье, травмы, повышенное потоотделение.
Профилактика пролежней у лежачих больных
Формирование пролежней у лежачих больных происходит в очень короткие сроки, так как отмирание клеток может начаться через несколько дней, а иногда и даже несколько часов после воздействия негативных факторов. Лечение сопряжено со множеством трудностей и не всегда заканчивается положительным результатом. Поэтому особое внимание близким больного следует уделить профилактике развития пролежневых ран.
Необходимо соблюдать следующие правила ухода за тяжелобольным человеком:
- менять положение тела больного несколько раз в сутки;
- следить за отсутствием складок и посторонних предметов (крошек, пуговиц и т.п.) на постельном и нижнем белье;
- регулярно менять постельное белье больного;
- для предотвращения развития пролежней использовать резиновый круг;
- протирать участки кожи, постоянно контактирующие с поверхностью постели, дезинфицирующим раствором;
- зоны тела, наиболее подверженные развитию пролежней, несколько раз в день промывать водой, очищать спиртом и припудривать.
Профессиональный уход за лежачими больными предлагает клиника реабилитации Юсуповской больницы. Специалисты клиники обладают большим опытом обращения с тяжелобольными пациентами. В клинике строго соблюдаются все необходимые правила ухода, абсолютная стерильность. Для удобства пациентов оборудованы комфортабельные палаты, укомплектованные специальными кроватями с противопролежневыми матрацами.
Грамотный врачи подбирают индивидуальную схему лечения пролежней с применением самых современных и эффективных лекарственных средств. Выбор препарата зависит от общего состояния больного, стадии пролежней и наличия сопутствующих заболеваний.
Задать вопросы об условиях госпитализации в клинику реабилитации, узнать стоимость предоставляемых услуг и записаться на прием к специалисту можно по телефону Юсуповской больницы или на сайте клиники, связавшись с нашими врачами-координаторами.
Источник
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
