Лобарная пневмония что это такое
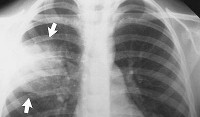
Долевая пневмония – это острое инфекционно-аллергическое воспаление, захватывающее одну или несколько долей легкого и плевру. Долевая пневмония проявляется ознобом, лихорадкой, головной и плевральной болью, общей слабостью, потливостью, одышкой, влажным кашлем. Диагноз долевой пневмонии ставят, исходя из анамнеза, аускультации, данных рентгенографии легких, клинического анализа крови. При долевой пневмонии важно раннее назначение антибиотиков, лечение ОДН, проведение симптоматической и дезинтоксикационной терапии, физиолечения.
Общие сведения
В зависимости от клинико-морфологических признаков в пульмонологии выделяют пневмонию долевую (крупозную, плевропневмонию) и очаговую (дольковую, бронхопневмонию). Заболеваемость различными формами острой пневмонии довольно высока: среди неспецифических заболеваний легких пневмонии составляют 29,3% случаев. Для долевой или лобарной пневмонии характерно поражение целой доли легкого (респираторных бронхиол и альвеолярной ткани без заинтересованности более крупных бронхов) и вовлечение плевры. Долевой пневмонией болеют преимущественно взрослые, реже – дети.

Долевая пневмония
Причины
Возбудителями большинства случаев долевой пневмонии являются различные штаммы пневмококка (реже – другие микроорганизмы, например – диплобацилла Фридлендера), которые могут попадать в легкое обычно брохогенным, реже гематогенным или лимфогенным путем.
Развитие долевой пневмонии тесно связано с персистенцией пневмококка в носоглотке здорового человека и предварительной сенсибилизацией организма к его антигенам. Острое начало заболевания возможно на фоне полного здоровья при отсутствии контактов с больными или при повторном попадании пневмококков в дыхательные пути.
Факторы риска
Риск развития долевой пневмонии может повышаться на фоне:
- переохлаждения
- перенесенных гриппа и ОРВИ
- стресса
- снижения общего и местного иммунитета
- травмы
- чрезмерных физических нагрузок.
Развитию долевой пневмонии способствуют различные фоновые состояния:
- ХОБЛ
- туберкулез
- сахарный диабет
- ИБС
- онкологические заболевания
- хронический алкоголизм.
Патогенез
Патогенетическая картина долевой пневмонии характеризуется развитием гиперчувствительности немедленного типа. Гиперергическая реакция в респираторном тракте вызывает острые воспалительные изменения в легочной паренхиме, и процесс, начавшись в одном или нескольких очагах, через межальвеолярные поры Кона быстро распространяется по ткани легкого. Повреждение мелких кровеносных и лимфатических сосудов легких иммунными комплексами и ферментами микроорганизмов при долевой пневмонии приводит к выраженным нарушениям сосудистой проницаемости и появлению фибринозного экссудата.
В зависимости от морфологических изменений ткани легких в развитии классической долевой пневмонии выделяют 4 стадии:
- прилива
- красного опеченения
- серого опеченения
- разрешения.
Симптомы долевой пневмонии
Долевая пневмония отличается внезапным, острым началом. Среди ранних симптомов заболевания выделяют общеинтоксикационные (появление сильного озноба, далее постоянного, в течение 7-10 суток, лихорадочного состояния с подъемом температуры выше 39°С, головную боль, общую слабость, потливость) и бронхолегочные (одышку, плевральные боли на пораженной стороне, связанные с дыханием, кашель, отделение мокроты).
Температурная реакция организма отражает характер развития воспалительного процесса в легком: при неосложненной долевой пневмонии суточные колебания температуры небольшие (0,5-1°С); при развитии гнойно-деструктивных и септических осложнений – более 1-2 °С с повторяющимися ознобами; у пожилых и ослабленных пациентов – лихорадка может отсутствовать.
Боль в грудной клетке при долевой пневмонии носит острый интенсивный характер, имеет четкую локализацию, усиливается на высоте глубокого вдоха и при наклоне тела в здоровую сторону, поэтому дыхание часто поверхностное.
Характерный для долевой пневмонии кашель в первые двое суток заболевания сухой и непродуктивный, часто появляется на глубоком вдохе вместе с плевральными болями; с появлением фибринозного экссудата (3-4 сутки) при кашле начинает отделяться небольшое количество вязкой, слизисто-гнойной или «ржавой» (с примесью крови) мокроты.
Выраженность одышки при долевой пневмонии зависит от стадии и тяжести воспалительного процесса, наличия отягощенного анамнеза. У пациентов молодого возраста обычно наблюдается небольшое ощущение нехватки воздуха и тахипноэ при физической нагрузке; при тяжелом течении долевой пневмонии и сопутствующих заболеваниях легких и сердца – возникает острая дыхательная недостаточность (ОДН) с одышкой в состоянии покоя, мучительным чувством нехватки воздуха, цианозом носогубного треугольника.
Вследствие интоксикации при долевой пневмонии происходит быстрое нарастание общей слабости, развитие адинамии, неврологической симптоматики: возбуждения, бессонницы, бреда и галлюцинаций, потери сознания. Часто наблюдаются различные функциональные расстройства – тяжесть в эпигастрии, потеря аппетита, метеоризм, неустойчивый стул, желтушное окрашивание кожи, склер глаз и слизистых, боли в мышцах и суставах, аритмия, тахикардия, глухость тонов сердца, снижение АД, сосудистая и сердечная недостаточность.
Исходя из особенностей клинической картины, различают три формы долевой пневмонии: верхнедолевую, нижнедолевую и центральную.
- При верхнедолевой форме – течение заболевания тяжелое с ярко выраженной симптоматикой, гемодинамическими и неврологическими нарушениями
- При нижнедолевой форме – возникает псевдокартина «острого живота» с лихорадкой, ознобом и «ржавой» мокротой
- При центральной форме долевой пневмонии – воспалительный процесс развивается в глубине легочной паренхимы и имеет слабо выраженную симптоматику.
Осложнения
Легочные осложнения долевой пневмонии вызваны нарушением фибринолитической функции нейтрофилов. Они включают:
- абсцесс и гангрену легкого
- парапневмонический плеврит
- эмпиему плевры
Внелегочные осложнения возникают при распространении инфекции лимфогенным или гематогенным путем. К ним относятся:
- гнойный медиастинит и перикардит
- гнойный артрит
- перитонит
- абсцесс мозга
- гнойный менингит
- эндокардит с поражением аортального клапана
- развитие сердечной недостаточности.
Диагностика
Трудности ранней диагностики долевой пневмонии в современных условиях обусловлены достаточно многообразной клинической картиной заболевания и стертостью симптомов. Диагностика долевой пневмонии начинается с расспроса больного (наличие жалоб, факторов риска, сопутствующих заболеваний и т.д.) и его физикального обследования. Подозрение на долевую пневмонию должно вызвать наличие высокой лихорадки и других симптомов интоксикации, одышки, кашля, плевральных болей, цианоза губ и кончика носа.
- Физикальные данные. Диагностическими признаками долевой пневмонии при физикальном исследовании являются: наличие тахикардии и учащенного поверхностного дыхания; отставание грудной клетки на стороне поражения в акте дыхания; локальная болезненность грудной клетки; усиление голосового дрожания и бронхофонии, перкуторная тупость. При аускультации в случае долевой пневмонии выслушивается характерная инспираторная крепитация и шум трения плевры, позднее может определяться патологическое бронхиальное дыхание (жесткое или ослабленное везикулярное), влажные глухие или звучные мелкопузырчатые хрипы.
- Рентгенологические данные. Особое значение для подтверждения диагноза долевой пневмонии имеют результаты рентгенографии легких в 2-х проекциях: на рентгенограммах выявляется усиление легочного рисунка и неструктурность корня в зоне поражения в начале заболевания; однородные сегментарные очаги инфильтрации на периферии легочных полей на 4-6 день.
- Лабораторные данные. При исследовании периферической крови больного с долевой пневмонией отмечаются лейкоцитоз со сдвигом формулы влево (в очень тяжелых случаях – лейкопения), увеличение СОЭ, гиперфибриногенемия. Выявить возбудителя долевой пневмонии помогает посев мокроты на микрофлору с определением чувствительности к антибиотикам.
Дифференциальная диагностика долевой пневмонии необходима с острым холециститом, язвой желудка или 12-пертной кишки, острым аппендицитом или панкреатитом (при острых болях в различных отделах живота); с инфарктом легкого (при длительном кашле и отделении кровянистой мокроты); бронхоэктатической болезнью, геморрагическим трахеобронхитом, туберкулезом и бронхогенным раком легкого (при кровохарканье).

КТ ОГК. Правосторонняя верхнедолевая пневмония.
Лечение долевой пневмонии
Антибиотикотерапия
В лечении долевой пневмонии ведущую роль имеет антибиотикотерапия, которую необходимо начать сразу, не дожидаясь результатов бакпосева мокроты, используя эмпирический метод с учетом резистентности возбудителя к наиболее употребляемым препаратам. При внебольничной долевой пневмонии используют аминопенициллины (ампициллин, тикарциллин), фторхинолоны III поколения (ципрофлоксацин, офлоксацин), иногда при тяжелом течении заболевания и непереносимости пенициллинов – макролиды и цефалоспорины III – IV поколения.
При госпитальной долевой пневмонии в схему лечения включают пенициллины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды (иногда в комбинации друг с другом или с заменой одного на другой). Продолжительность антибиотикотерапии зависит от степени тяжести и характера течения долевой пневмонии, адекватности и своевременности проводимого лечения, темпов нормализации состояния больного, динамики лабораторных, рентгенологических показателей и может составлять от 7-10 до 14–21 дней.
Вспомогательное лечение
В остром периоде долевой пневмонии показан постельный режим, обильное теплое питье и полноценное питание. Дополнительно при долевой пневмонии проводится противовоспалительная терапия, прием жаропонижающих, антигистаминных препаратов, муколитиков, иммуностимуляторов. Назначают физиотерапевтические процедуры: лекарственный электрофорез (с кальцием хлоридом, гиалуронидазой), УВЧ, лекарственные ингаляции, массаж грудной клетки и ЛФК.
Лечение осложнений
Лечение ОДН при долевой пневмонии включает по показаниям: ИВЛ, лечебную бронхоскопию, оксигенотерапию. При наличии инфекционно-токсического шока проводят стабилизацию АД, коррекцию метаболического ацидоза и микроциркуляторных нарушений, инфузионную терапию, ингибирование протеолитических ферментов.
Прогноз и профилактика
Прогноз долевой пневмонии определяется наличием факторов риска развития осложнений (дети до 5 лет и пожилые люди, лица с тяжелыми сопутствующими заболеваниями, снижение иммунитета, бактериемия и др.). Исход благоприятен при своевременном обращении к пульмонологу, адекватной терапии, а также у молодых пациентов без сопутствующей патологии. Более длительное лечение долевой пневмонии требуется при поражении более чем одной доли легкого, а также у пациентов с сопутствующими заболеваниями (ИБС, ХОБЛ, гепатит) или страдающих алкоголизмом.
Мерами профилактики долевой пневмонии могут служить закаливание, физическая активность, предупреждение переохлаждения и стрессов, санация очагов хронической инфекции.
Источник
Долевая пневмония – острое инфекционное воспаление с наличием очагов поражения в легочной ткани и внутриальвеолярной экссудацией.
В структуре инфекционных заболеваний она занимает первое место и становится частой причиной смертности как детей, так и взрослого населения. Заболеваемость в России – 3,9 случая на 1000 населения в год.
Анатомические особенности
Легкое – это парный орган, располагающийся в грудной клетке. Анатомически разделяется на пять долей, lobi, соответственно делению главных бронхов. Причем правое легкое имеет три доли, а левое – две. Доля состоит из сегментов соответственно дальнейшему делению бронхов. Симметричное место средней доли слева занимает сердечная вырезка – место прилегания сердца.
Каждая доля окутана париетальной плеврой, листки которой соприкасаются между собой по линии разделения долей.
Анатомически правый главный бронх шире и длиннее левого. Угол разделения позволяет рассматривать его как продолжение трахеи. Поэтому при одностороннем поражении воспалительный процесс чаще всего локализуется в сегментах правой доли как при аэрогенном пути заражения, так и при развитии аспирационной пневмонии.
При локализации воспалительного процесса в пределах сегментов одной доли легкого речь идет о долевой, или лобарной пневмонии.
Частота локализации патологического процесса у взрослых и детей
- Нижняя доля правого легкого.
- Нижняя доля левого легкого.
- Средняя доля правого легкого.
- Верхняя доля левого легкого.
- Верхняя доля правого легкого.
Этиологическая диагностика пневмоний затруднена в 50-70%. Однако именно этот критерий используется для статистического учета. Поэтому в МКБ-10 такая пневмония классифицируется как J18.1 Долевая пневмония неуточненная или J18.9 Пневмония неуточненная.
Возбудители
Микробный спектр возбудителей зависит от условий возникновения пневмонии с определенными особенностями при лечении у детей.
Прежде всего это:
- Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, Enterobacteriaceae;
- респираторные вирусы при внегоспитальной пневмонии;
- Aeruginosa, Acinetobacterspp, Enterobacteriaceae, Staphylococcusaureus при внутригоспитальной и вентилятор-ассоциированной пневмонии;
- Bacteroides, Peptostreptococcus, Fusobacterium, Staphylococcusaureus, S.pyogenes, Haemophilus influenzae, Klostridiumpneumoniae, Escherichiacoli, P. aeruginosa при аспирационной пневмонии;
- у детей на первом году жизни самыми частыми возбудителями являются Mycoplasma pneumoniae, Chlamidia pneumoniae, Streptococcus pneumoniae и респираторные вирусы.
Клиническая картина
Лобарная пневмония имеет острое начало и следующие проявления.
Симптомы острого инфекционного процесса:
- повышение температуры тела от субфебрильной 37.2-37.5 °С до фебрильной 38-39.5 °С, озноб;
- появление кашля с отхождением мокроты, одышкаи.
Симптомы уплотнения легочной ткани:
- наличие зоны ослабленного дыхания, крепитации или мелкопузырчатых хрипов в пределах проекции одной из долей правого или левого легкого;
- притупление перкуторного звука над зоной ослабленного дыхания;
- бронхиальное дыхание, усиление голосового дрожания на стороне поражения.
Рентгенологические симптомы:
- наличие зоны затемнения в пределах одной доли.
При наличии всех признаков воспаления легкого (клинических и лабораторных) и невозможности выполнения R-обследования диагноз считается неуточненным.
При распространении воспаления на листки плевры появляются характерный кашель и боли на стороне поражения. При сухом плеврите кашель, чиханье, повороты туловища сопровождаются резкой болезненностью.
Боль может иррадиировать (отдавать) в плечо, подмышечную, подреберную область, с левой стороны симулировать кардиалгии. Возникает вследствие трения воспаленных листков плевры между собой. При экссудативном плеврите происходит накопление жидкости между листами плевры от 20-50 мл до 1000-1500 мл. Боль тупая, менее интенсивная, больной жалуется на ощущение неполного вдоха, тяжести на стороне поражения. Выражены симптомы интоксикации: одышкаа, бледность кожных покровов, тахикардия.
Показания к госпитализации
Взрослые до 60 лет без сопутствующей патологии с пневмонией не тяжелого течения могут получать лечение в амбулаторных условиях (на дому).
Стационарному лечению подлежат лица, у которых:
- температура тела выше 39.9 °С (или падение ниже 35.5 °С);
- дыхание 30 в минуту и больше;
- снижение артериального давления до 90/60 мм рт. ст. и ниже;
- нарушение сознания;
- количество лейкоцитов в общем анализе крови повышается до 20.0 х 109/л или снижается меньше 4.0 х 109/л;
- насыщенность крови кислородом при пульсоксиметрии меньше 92%;
- при биохимическом исследовании крови уровень креатинина выше 177 мкмоль/л или азот мочевины выше 7.0 ммоль/л;
- снижение гемоглобина до 90 г/л;
- наличие осложнений (плеврита, полостей распада);
- появление внелегочных очагов инфекции (миокардит, менингит, септический артрит);
- беременные женщины;
- дети, особенно раннего и младенческого возраста;
- взрослые после 60 лет с сопутствующей патологией или без нее;
- социально-неблагополучные граждане (хронический алкоголизм, наркомания, бомж).
Доврачебная помощь
Если при наличии ОРВИ или бронхита, особенно у детей и пожилых людей, усугубляется кашель, нарастает температура, одышкаа, симптомы интоксикации (бледность, усталость, головная боль), предыдущее лечение не дало должного результата, риск развития пневмонии очень велик. Незамедлительно нужно вызвать врача домой или обратиться в поликлинику для проведения рентгенологического обследования.
У маленьких детей картина пневмонии вплоть до появления симптомов инфекционно-токсического шока может развиться в течение одних суток. До прихода врача нужно уложить больного в постель в хорошо проветриваемой комнате, обеспечить обильное теплое питье (некислые компоты, морсы, травяной чай с малиной, настой или отвар трав «грудного сбора»). Постановка банок и горчичников недопустима! Это только ускоряет распространение воспалительного процесса
Лечение
- Антибактериальная терапия.
- Если врач определил возможность лечения на дому, то это амоксициллин/клавулановая кислота в таблетках или цефуроксима аксетил (суспензия для детей).
- При госпитализации в терапевтическое отделение лечение проводится путем внутримышечного или внутривенного введения комбинаций антибиотиков.
- При тяжелом общем состоянии проводится интенсивная терапия с введением препаратов для дезинтоксикации, поддержания кислотно-щелочного равновесия, нормализации артериального давления, метаболитная терапия.
- Муколитики.
- Назначаются для разжижения вязкой мокроты и способствуют ее выведению.
- Небулайзерная терапия.
- Как антисептик может применяться декасан, диоксидин. При наличии бронхообструкции – сальбутамол с фликсотидом, фенотерол (Беротек). Для разжижения мокроты – АЦЦ, щелочные растворы, лазолван.
- При наличии большого количества густой, гнойной, трудно отделяемой мокроты проводятся санационные бронхоскопии с отсасыванием слизи и введением антисептиков и муколитиков интрабронхиально.
- При наличии симптомов экссудативного плеврита проводится плевральная пункция с забором материала для исследования.
- Симптоматическая терапия.
- Физиотерапевтические методы лечения и массаж.
При необходимости назначается жаропонижающие, обезболивающие, противовоспалительные препараты.
| Вид антибиотиков и название препаратов | Механизм действия | Показания к применению |
| Природные и полусинтетические пенициллины | Сочетание бактерицидного антибиотика широкого спектра действия и с клавулановой кислотой, оказывает ингибирующее действие на активность бета-лактамаз. | Инфекции верхних и нижних дыхательных путей, гайморит, тонзиллит, отит, бронхит, пневмония, в т. ч. аспирационная, эмпиема, абсцесс легких, цистит, уретрит, пиелонефрит, перитонит, холангит, холецистит. |
| Амоксил Амоксициллин/клавулановая кислота Аугментин Амоксиклав | ||
| Цефалоспорины второго поколения | Действует на штаммы, не чувствительные к ампициллину и амоксициллину. Угнетает синтез пептидогликана клеточной мембраны бактерий. | Инфекции верхних и нижних дыхательных путей, эмпиема плевры, цистит, пиелонефрит, стрептодермия, фурункулез, пиодермия. |
| Цефуроксима аксетил Зиннаттм Зинацефтм | ||
| Цефалоспорины третьего поколения | Подавляют синтез клеточной стенки, устойчивы к действию бета-лактамаз, грамотрицательных и грамположительных микроорганизмов. | Пневмония, абсцесс легкого, эмпиема плевры, отит, инфекции костей и суставов, кожи и мягких тканей, перитонит. |
| Цефотаксим Цефоперазон Цефтриаксон Цефтазидим | ||
| Цефалоспорины четвертого поколения | Обладают более высокой активностью против грамотрицательных бактерий из семейства Enterobacteriaceae, включая многие нозокомиальные, полирезистентные штаммы, активны против P.aeruginosa. | Тяжелые инфекции верхних дыхательных путей. Тяжелые инфекции НДП (внебольничная и нозокомиальная пневмония). Инфекции желчевыводящих путей. Интраабдоминальные и тазовые инфекции (в сочетании с антианаэробными препаратами). Кишечные инфекции (шигеллез, сальмонеллез). Тяжелые инфекции кожи, мягких тканей, костей и суставов. Бактериальный менингит. Сепсис. Гонорея. |
| Цефепим | ||
| Цефалоспорины, активные против MRSA | Обладает бактерицидной активностью за счет ингибирования синтеза клеточной стенки. Он активен в отношении метициллин-резистентного золотистого стафилококка (MRSA) и нечувствительных к пенициллину пневмококков (PNSP) за счет сродства к измененным пенициллин-связывающим белком. | Осложненные инфекции кожи и мягких тканей. Внебольничная пневмония. |
| Цефтаролина фосамил Цефтаролин | ||
| Макролиды | Торможение синтеза белка в микробной клетке за счет связывания с 50 S-субъединицей рибосомы. | Инфекции верхних и нижних дыхательных путей, в том числе атипичная пневмония; инфекции кожи, ревматизм. |
| Спирамицин Ровамицин Кларитромицин Джозамицин Рокситромицин | ||
| Карбапенемы | Обладают самым широким спектром антимикробного действия среди всех применяющихся в настоящее время В-лактамных антибиотиков, охватывающим грамположительные и грамотрицательные аэробные и анаэробные бактерии, включая штаммы, устойчивые к цефалоспоринам третьего поколения. Активны против MRSA. | Смешанные аэробно-анаэробные инфекции: госпитальная пневмония, в том числе вентилятор-ассоциированная, легочные нагноения – абсцесс, эмпиема, интраабдоминальные инфекции – перитонит, абсцессы, панкреонекроз, гинекологические инфекции, диабетическая стопа, остеомиелит, тяжелый сепсис. |
| Имипенем Циластатин Имипенем Меропенем Меронем Дорипенем | ||
| Фторхинолоны | Бактерицидное действие. Ингибируя ДНК-гиразу и топоизомеразу IV, нарушают синтез ДНК бактериальной клетки. | Инфекции верхних и нижних дыхательных путей, кишечные инфекции, органов малого таза, мочевых путей, простатит, гонорея, инфекции кожи, глаз, костей и суставов, сепсис, туберкулез. |
| Ципрофлоксацин Левофлоксацин Гатифлоксацин Моксифлоксацин | ||
| Аминогликозиды | Оказывают бактерицидное действие, связанное с нарушением синтеза белка рибосомами. | Сепсис, инфекционный эндокардит, менингит, нозокомиальная пневмония, пиелонефрит, интраабдоминальные инфекции, органов малого таза, диабетическая стопа, остеомиелит. |
| Амикацина сульфат Амикацин Тобрамицина сульфат Тобрамицин Небцин Бруламицин | ||
| Другие | ||
| Ванкомицин | Ингибирует формирование стенки, повышает проницаемость, нарушает синтез РНК. | Стафилококковый эндокардит, сепсис, остеомиелит, заболевания нижних дыхательных путей, кожи и мягких тканей. |
| Линезолид | Ингибирование синтеза белка в рибосомах бактериальной клетки, действует на ранних этапах трансляции (необратимое связывание 30S- и SOS-рибосом), в результате чего нарушается процесс образования 70Б-комплекса и формирование пептидной цепи. | Сепсис, эндокардит, инфекции костей и суставов, инфекции ЦНС (в т. ч. менингит), инфекции нижних отделов дыхательных путей, инфекции кожи и мягких тканей, псевдомембранозный колит. |
Критерии эффективности терапии
Поскольку основным лечением является антибактериальная терапия, ее эффективность оценивают через 48-72 часа от начала по:
- снижению температуры тела;
- уменьшению проявлений интоксикации;
- отсутствию признаков дыхательной недостаточности.
В таком случае назначенную терапию продолжают. Если симптомы болезни прогрессируют, проводится коррекция лечения и дополнительные обследования для выявления возможных осложнений.
Продолжительность антибактериальной терапии (примерные сроки):
- пневмонии легкого неосложненного течения – до 5-7 дней;
- легкого и среднетяжелого течения – 7-10 дней;
- тяжелое течение с неустановленной этиологией – 10 дней;
- микоплазменная и хламидийная – 10-14 дней;
- легионеллезная – до 21 дня;
- вызванная золотистым стафилококком и синегнойной палочкой – более 14 дней;
- осложненная абсцедированием – до 42 суток.
В целом лечащий врач оценивает продолжительность лечения и сроки выздоровления по рентгенологической динамике, динамике субъективных и объективных симптомов, наличии или отсутствии осложнений.
Перечень наиболее важных профилактических мероприятий
- Санация очагов хронической инфекции.
- Своевременная вакцинация детей по календарю прививок и перед предполагаемыми эпидемиями (для детей и взрослых).
- Соблюдение санитарно-гигиенических правил в детских дошкольных и школьных учреждениях, рабочих коллективах.
- Санитарно-эпидемиологический контроль внутрибольничных инфекций.
Источник
