Левосторонняя сегментарная пневмония у ребенка лечение
Сегментарная пневмония — воспаление одного или нескольких сегментов легких, приводящее к дыхательным нарушениям и другим опасным последствиям. Этому заболеванию чаще подвержены особенно уязвимые группы населения — малыши в возрасте до 5 лет. Почему же развивается сегментарная пневмония у детей? Как правильно лечить болезнь, чтобы избежать осложнений?
Причины развития пневмонии у детей

В 2019-ом году во время доклада на Всемирном дне пневмонии специалисты из Institute for Health Metrics and Evaluation доказали, что болезни дыхательных путей — это главная причина гибели маленьких пациентов. Почему так происходит и что вызывает болезнь?
Сегментарная пневмония у новорожденных детей чаще всего связана с внутриутробным инфицированием вирусами герпеса, ветряной оспы или хламидиями. Среди бактериальных возбудителей чаще всего встречаются стрептококки, стафилококки, кишечная палочка и клебсиелла.
В большинстве случаев пневмонию у детей первого года жизни вызывает пневмококк (до 90% случаев), чуть реже — гемофильная палочка, протей и энтеробактер.
У школьников наряду с типичным воспалением легких возрастает частота развития атипичных пневмоний, которые вызваны микоплазмами.
Основные провоцирующие факторы болезни у малышей:
- недоношенность;
- неполноценное питание (дефицит белка и витаминов);
- низкая масса тела;
- переохлаждение;
- хронический стресс;
- наличие очагов инфекции в организме (кариес, синусит, гайморит).
Возбудитель проникает в организм ребенка преимущественно аэрогенным путем, реже пневмония является следствием внутриутробного инфицирования. У маленьких детей очень часто встречаются случаи аспирационной пневмонии, когда во время рвоты или срыгивания происходит перемещение секрета носоглотки в легкие.
Симптомы и возможные осложнения болезни
Первые признаки пневмонии появляются у ребенка на 7-10 сутки острого респираторного заболевания (ОРЗ).
- Чаще всего преобладает симптоматика общей интоксикации: повышение температуры тела, слабость, вялость, потеря аппетита. Родители грудных малышей могут заметить более частые срыгивания и рвоту, общую сонливость малыша.
- Со стороны дыхательной системы наиболее распространенным симптомом пневмонии является кашель. Первоначально кашель сухой, но со временем появляется зеленовато-желтая мокрота, что указывает на вторичную инфекцию.
- Сегментарная пневмония у детей протекает с выраженной одышкой и даже дыхательной недостаточностью. Это заболевание особенно опасно тем, что на фоне воспаления могут развиваться бронхоэктазы.
В число наиболее опасных осложнений пневмонии входят сепсис, инфекционно-токсический шок и абсцессы. Чуть реже у малышей встречаются воспалительные заболевания плевры, пневмоторакс (скопление воздуха в грудной клетке), респираторный дистресс-синдром.
В 2019 году доктора из Ижевской государственной медицинской академии провели исследование, целью которого являлась оценка особенностей внебольничной пневмонии у детей разного возраста. Специалисты выяснили, что симптомы заболевания выражены у дошкольников гораздо ярче, что связано с особенностями строения органов дыхания и незрелостью иммунной системы.
Методы диагностики пневмонии у детей
При появлении подозрительных симптомов ребенка следует отвести к педиатру или вызвать врача на дом.
- Основу диагностики составляют общая симптоматика, данные аускультации (выслушиваются мелкопузырчатые хрипы), лабораторные и инструментальные исследования.
- Для выявления возбудителя пневмонии проводят вирусологические и бактериологические исследования содержимого носоглотки. С помощью иммуноферментного анализа и полимеразной цепной реакции специалисты определяют разновидность вируса или бактерии, чтобы назначить этиотропное лечение.
В марте 2020 года исследователи из университетской клиники Гейдельберга в Германии опубликовали работу, посвященную методам диагностики сегментарной пневмонии у детей. Специалисты выяснили, что в большинстве случаев для подтверждения было достаточно проведения рентгенографии грудной клетки и ультразвукового исследования легких, а МРТ и КТ использовались только в сложных диагностических ситуациях.
Общие рекомендации при болезни
При пневмонии всем заболевшим обязательно строго соблюдать постельный режим. В большинстве случаев можно лечиться амбулаторно под контролем педиатра и детского пульмонолога.
Госпитализация при пневмонии показана в следующих случаях:
- возраст ребенка до трех лет;
- поражение более двух долей легких;
- дыхательная недостаточность тяжелой степени;
- наличие тяжелых заболеваний сердца и сосудов;
- хронические болезни легких в анамнезе (астма);
- иммунодефицит.
Малышу необходимо обеспечить покой, а также витаминизированное питание. В рацион стоит добавить больше нежирных супов, мяса и рыбы, а также овощей и фруктов. От сладостей, газированных напитков и фаст-фуда лучше отказаться: эта пища достаточно тяжелая даже для здорового взрослого человека, не говоря уже о ребенке.
Как правильно лечить сегментарную пневмонию?
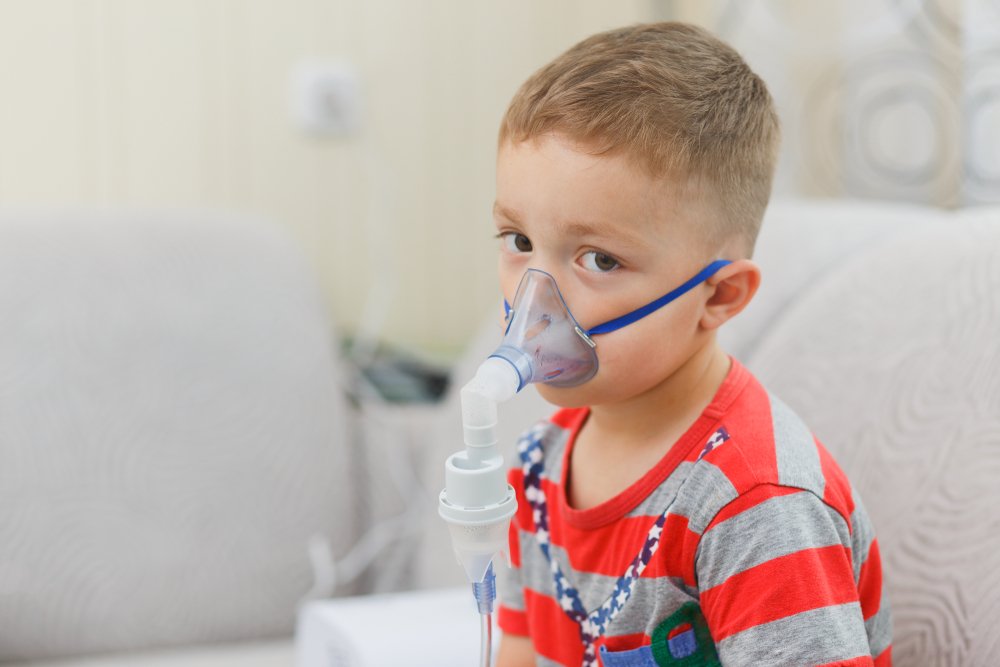
Для лечения воспаления легких необходимо обратиться за помощью к врачу: доктор подберет препараты на основании данных о чувствительности микроорганизмов.
- При бактериальной пневмонии средствами первой линии являются антибиотики. Чаще всего малышам назначают защищенные пенициллины, макролиды, а также цефалоспорины и фторхинолоны.
Дозировку и длительность приема определяет врач. Очень важно пройти курс лечения полностью, не прерывая его, когда малышу станет легче.
- В качестве симптоматических средств используются жаропонижающие, муколитики и бронхолитические препараты.
- После того, как лихорадка стихнет, можно начать курс физиотерапии: массажи, индуктотермию, различные ингаляции и дыхательную гимнастику, которые помогают быстрее восстановиться после воспаления легких.
При своевременном начале терапии прогноз благоприятен: в течение 14-21 дня ребенку удается полностью избавиться от проявлений пневмонии. Неблагоприятные исходы возможны при воспалении легких, вызванном устойчивой к антибиотикам микрофлорой, а также при развитии быстро прогрессирующей дыхательной недостаточности.
Источник
Пневмония – острое инфекционное заболевание, при котором в легочной ткани возникает воспалительный процесс. Для лечения воспаления лёгких в Юсуповской больнице созданы все условия. Пациентов с лёгкой или средней степени тяжести госпитализируют в клинику терапии. При тяжёлом течении воспаления лёгких пациентов лечат в отделении реанимации и интенсивной терапии.
Врачи применяют современные методы диагностики, используют новейшую аппаратуру ведущих американских, японских и европейских производителей. Использование инновационных методик лабораторной диагностики позволяет установить тяжесть течения пневмонии, изменения в других органах и системах, вызванные патологическим процессом. Пульмонологи назначают эффективные препараты, обладающие минимальным спектром побочных эффектов.

Врачи индивидуально относятся к лечению каждого пациента. Тяжёлые случаи пневмонии обсуждают на заседании экспертного Совета с участием профессоров и врачей высшей категории. При наличии показаний пациентам выполняют искусственную вентиляцию лёгких с помощью стационарных или переносных аппаратов экспертного класса.
Причины пневмонии у детей
Подавляющее большинство внебольничных пневмоний у детей является результатом активации эндогенной бактериальной флоры носоглотки. Практически здоровые дети часто являются носителями пневмококков, гемофильной палочки или микоплазмы, хламидии пневмонии, различных стафилококков. При охлаждении или острой респираторной вирусной эти микроорганизмы активизируются и приводят к развитию воспаления лёгких. Иногда микроорганизмы попадают в дыхательные пути извне.
У детей до года возбудителями пневмоний, протекающих без высокой температуры, но с упорным кашлем, является хламидия трахоматис. Аспирационные пневмонии могут развиться у детей раннего возраста. Они в большинстве случаев обусловлены рвотой и срыгиванием. В желудочном содержимом выявляют грамотрицательную флору, которая, попадая в лёгкие, вызывает воспалительный процесс. Тяжелые пневмонии у детей вызывают ассоциации различных микроорганизмов.
Вирусная пневмония возникает при гриппе и бронхиолите. Диагноз вирусной пневмонии врачи Юсуповской больницы ставят при выявлении на рентгенограмме неоднородной пневмонической тени без чётких контуров, сегментарных неплотных теней, которые быстро исчезают без лечения, отсутствии типичных для бактериальной пневмонии изменений в периферической крови и неэффективности лечения антибиотиками.
Виды воспаления лёгких у детей
Различают следующие виды пневмонии у детей:
- очаговую – на рентгенограмме определяются очаги чаще размером 1 см и более;
- очагово-сливную – имеют место инфильтративные изменения в нескольких сегментах или во всей доле лёгкого, на фоне которых видны более плотные участки инфильтрации или деструкции;
- сегментарную – в патологический процесс вовлекается весь сегмент, который находится в состоянии ателектаза (спадения)или пониженной вентиляции.
Затяжные пневмонии диагностируют при отсутствии разрешения пневмонического процесса в сроки от 1,5 до 6 месяцев от начала заболевания. Если у ребёнка воспаление лёгких многократно повторяется, врачи проводят обследование на наличие иммунодефицитного состояния, муковисцидоза, хронической аспирации пищи.
Симптомы пневмонии у детей
Пневмония проявляется общей реакцией организма на инфекцию. У детей возникают признаки интоксикации – общая слабость, заторможенность, ухудшение аппетита, повышение температуры тела. Кашель сначала сухой, затем становится влажным, с выделением мокроты. В лёгких при физикальном исследовании педиатры выявляют следующие изменения:
- отставание грудной клетки на стороне поражения в акте дыхания;
- укорочение перкуторного звука;
- ослабленное дыхание, хрипы, крепитации.
Дыхание при воспалении лёгких у ребёнка учащается. Объективные признаки воспаления лёгких у детей 1 года не позволяют установить диагноз без рентгенографии грудной клетки. Пульмонологи видят на рентгенограммах инфильтративные затемнения в лёгких, обусловленные заполнением альвеол экссудатом. У детей, страдающих воспалением лёгких, часто развивается дыхательная недостаточность.
Основой клинической диагностики воспаления лёгких у детей является общая симптоматика. Детей, страдающих острыми респираторно-вирусными заболеваниями, независимо от уровня температуры и при отсутствии обструкции направляют в стационар в случае наличия следующих симптомов:
- учащение дыхания (60 раз в минуту у детей первых месяцев жизни, 50дыханий в минуту у детей 2 от 2 месяцев до года, 40 – детей от 1года до 4 лет);
- стонущее (кряхтящее) дыхание;
- втяжение межреберных промежутков;
- цианоз (синюшность) носогубного треугольника;
Заподозрить пневмонию можно в том случае, когда у ребёнка температура 38° C держится дольше 3 дней, определяются локальные физикальные признаки воспаления лёгких, асимметрия хрипов. Этим детям делают анализ крови, направляют на рентгенографию. Исключают пневмонию у детей с острой вирусной инфекцией и признаками бронхиальной обструкции, если у них определяют асимметрию хрипов и воспалительные изменения в общем анализе крови.
Лечение пневмонии у детей
При подозрении на пневмонию детей до 6 месяцев обязательно госпитализируют в стационар. Если симптомы воспаления лёгких выявляют у детей 1 года, их при наличии условий лечат амбулаторно. Врачи Юсуповской больницы придерживаются следующих принципов при назначении антибактериальной терапии пневмонии:
- антибиотики при тяжёлом состоянии пациента или назначают незамедлительно, при сомнении в наличии воспаления лёгких решение принимают после рентгенографии;
- при подозрении на бактериальную природу пневмонии назначают «защищённые» бета-лактамы (амоксиклав, аугментин) или цефалоспорины II поколения;
- лечение атипичных пневмоний начинают современными макролидами (макропеном, сумамедом, кларитромицином);
- макролидные антибиотики не назначают в качестве препаратов первого ряда при обычных пневмониях.
Если в течение 36-48 часов при нетяжёлой и 72 часов при тяжёлой пневмонии не удаётся достичь выраженного клинического эффекта от антибиотиков первого ряда или развиваются нежелательные побочные реакции, назначают альтернативные препараты. При неосложнённых нетяжёлых воспалениях лёгких детям дают антибиотики внутрь в виде таблеток или суспензий. Если во время стартовой терапии антибиотики вводились внутримышечно или внутривенно, после улучшении состояния пациента и снижения температуры переходят на пероральный приём этих же препаратов. После курса антибактериальной терапии детям для восстановления микрофлоры кишечника обязательно назначают биопрепараты.
При лечении воспаления лёгких у детей важно соблюдать водный режим. Ребёнку с пневмонией дают пить жидкость из расчёта 140-150 мл/кг массы. Детям полезны глюкозо-солевые растворы (регидрон, оралит), овощные и фруктовые отвары. В помещении, где находится ребёнок, должен быть прохладный, увлажнённый воздух. Детям преимущественно не назначают жаропонижающие средства, поскольку они могут затруднить оценку эффективности антибактериальной терапии. Исключение составляют дети с сопутствующими заболеваниями.
Медикаментозную терапию лихорадки проводят при наличии следующих показаний:
- гипертермия до 38°С у детей младше 3 месяцев, у которых ранее имели место судороги при высокой температуре;
- температура тела выше 39°С;
- мышечная ломота или сильная головная боль.
Если у ребёнка «красный» тип лихорадки (горячие конечности, чувство жара, покраснение лица), снижение температуры тела начинают с методов физического охлаждения. Тело малыша обтирают водой 30-32°С в течение 5 минут. После обтирания его не следует укутывать. Процедуру повторяют 3-4 раза каждые 30 минут. При отсутствии эффекта от физических методов детям для медикаментозного снижения температуры назначают парацетамол.
При наличии у ребёнка лихорадки «бледного» типа, проявляющейся ознобом, бледностью и мраморностью кожных покровов, холодными конечностями, физические методы охлаждения не применяют. Детям вводят сосудорасширяющие препараты: никотиновую кислоту, дибазол, папаверин. При появлении чувства жара, потеплении конечностей назначают возрастную дозу парацетамола.
При наличии у ребёнка мучительного или упорного кашля педиатры широко используют мукорегуляторные средства: отхаркивающие (облегчающие эвакуацию мокроты) и муколитические (разжижающие мокроту) препараты. К отхаркивающим средствам относятся микстуры на основе настоя корня алтея с добавлением калия иодида и натрия бензоата, нашатырно-анисовых капель. Муколитическое действие оказывают производные алкалоида вазицина (мукосолван, бромгексин, бизолвон).
Карбоцистеины (мукодин, мукопронт, бронкатар) обладают одновременно муколитическим и мукорегулирующим эффектом. Под их действием происходит регенерация слизистой оболочки бронхов, восстанавливается её структура. Детям для улучшения отхождения мокроты дают пить настои трав (подорожника, крапивы, мать-и-мачехи, корня солодки, корня ипекакуаны, плода аниса). Назначают фитотерапевтические препараты: эвкабал, мукалтин. Хорошим муколитическим эффектом обладают ингаляции тёплой водой или 2 %-ным раствором натрия гидрокарбоната. Их детям делают с помощью небулайзера.
При наличии признаков пневмонии детям назначают физиотерапевтические процедуры: СВЧ, индуктотермию, электрофорез с 3%-ным раствором калия йодида. Сразу же после нормализации температуры делают массаж и проводят лечебную физкультуру.
В стационаре детей с воспалением лёгких помещают в отдельный бокс. Во избежание перекрестной инфекции детей выписывают сразу же по достижении клинического эффекта проводимой терапии. Сохранение хрипов в лёгких, увеличенной скорости оседания эритроцитов или остаточных рентгенологических изменений не является противопоказанием к выписке ребёнка.
Профилактика пневмонии у детей заключается в организации сбалансированного питания, улучшении экологии помещений, закаливании. Для профилактики воспаления лёгких применяют конъюгированную вакцину против гемофильной палочки, пневмококка. Вакцинопрофилактика гриппа позволяет предотвратить вирусную пневмонию.
Получить консультацию пульмонолога можно, записавшись на приём по телефону. Контакт-центр Юсуповской больницы работает круглосуточно 7 дней в неделю. Клиника принимает пациентов возраста 18+.
Источник
Когда воспаление не распространяется за пределы сегмента легкого, это называется сегментарной пневмонией. После пневмонии заболевание занимает второе место по частоте. Сегмент определяется как часть легкого, которая содержит один бронх, альвеолы и общий кровоток. Когда в легких имеется несколько очагов воспаления в разных сегментах, это называется многосегментной пневмонией.
Причины возникновения
У взрослых и детей чаще всего возникают разные причины пневмонии. Итак, у взрослых наличие сегментарной пневмонии обусловлено следующими предпосылками:
- Деформированные бронхи;
- Частые пневмонии с появлением соединительной ткани на дефектах;
- довольно постоянные сокращения сосудов, вызванные действием никотина;
- снижение местного иммунитета из-за патологических изменений кровоснабжения.
У пожилых людей и детей воспаление возникает при пониженном иммунитете и проникновении инфекции в легкие.
В зависимости от возбудителя пневмония делится на такие виды:
- Вирусный;
- Типичный;
- нетипичный.
При вирусных инфекциях болезнь быстро прогрессирует. Чуть более чем за сутки очаговое воспаление переходит в сегментарное, которое быстро становится полным.
Типичная пневмония характеризуется такими патогенами, как Streptococcus и Staphylococcus aureus. Из-за них редко возникают сегментарные изменения.
Наиболее частые причины сегментарной пневмонии — атипичные возбудители. К ним относятся такие бактерии, как легионелла, микоплазма и хламидиоз. Быстрое распространение этих паразитических бактерий приводит к воспалению в этом сегменте.
У детей сегментарная форма пневмонии развивается в течение двух дней. Образовавшийся инфильтрат начинает растворяться через 5 или даже 9 дней.
Симптомы
Через 1-2 дня воспалительных изменений появляются первые признаки. Вот их проявления:
- лихорадка, особенно бактериальной этиологии, до 39 0 С;
- повышенная утомляемость и общее недомогание из-за интоксикации;
- учащенное сердцебиение (тахикардия);
- боль в желудке, если инфекция коснулась и этой области;
- частое потоотделение, особенно при смене положения туловища;
- влажный кашель;
- рабочее дыхание (сужение дыхания);
- суставные и мышечные боли.
Полисегментарная пневмония отличается тем, что при внешнем самочувствии может резко повыситься температура. У детей она достигает даже 40 0 С. Причиной такого скачка чаще всего является пневмококковая инфекция. В пораженных частях может наблюдаться отек тканей, приводящий к удушью с затрудненным попаданием воздуха в легкие. Ухудшение пневмонии сопровождается сильным ознобом и обильным потоотделением.
При сегментарной пневмонии одышка возникает из-за потери определенных участков дыхательного процесса. Остальные сегменты раздуваются, увеличиваясь в размерах, чтобы устранить кислородное голодание в тканях. В таких случаях пациента госпитализируют и проводят принудительную вентиляцию легких.
Повышенная концентрация токсинов и продуктов распада болезнетворных микроорганизмов делает кровь липкой. Результат — нарушение кровоснабжения головного мозга и головные боли. Также наблюдается мышечная слабость.
Накопление жидкости в легких заставляет легкие откашляться, чтобы ее устранить. Плеврит вызывает боль в груди, потому что имеет болевые рецепторы. В самих легких воспаленные участки не вызывают боли из-за отсутствия там нервных окончаний.
Методы определения
Выявление воспалительного процесса в легких проводится несколькими методами:
- определяет количество лейкоцитов в общем анализе крови;
- анализы крови на наличие биохимических элементов (ферменты печени, белки, глюкоза);
- определение возбудителя по анализу мокроты и его чувствительность к антибиотикам;
- анализы крови на наличие аэробов и анаэробов;
- анализы на наличие атипичных возбудителей (при необходимости);
- Анализ газов артериальной крови;
- удары руками (барабанами) по границе легких.
При неэффективности процедуры дополнительно назначается бронхоскопия мокроты. Это обычно бываеткогда у пациента сильно снижен иммунитет.
Рентгеновские лучи используются для получения более полной картины размеров воспаления. Однако его не назначают маленьким детям из-за вредного воздействия радиации. Если у вас пневмония не бактериального происхождения, врач может порекомендовать компьютерную томографию. На нем более подробно показано состояние легочной ткани.
Лечение
Воспаление в легких длится долго и трудно поддается лечению. Основное средство в борьбе с пневмонией — антибиотики. Их подбирают в зависимости от возбудителя, вызвавшего заболевание. Обычно это таблетки, а у детей — сиропы. Однако тяжелое течение болезни требует быстрого введения препарата в организм. С этой целью используются внутримышечные инъекции.
Лучшее отхождение мокроты поддерживается отхаркиванием и лекарствами, расширяющими бронхи. Муколитики последнего поколения усиливают действие антибиотиков. Для снятия температуры используются жаропонижающие препараты.
Полисегментарная пневмония без соответствующего лечения может привести к дыхательной недостаточности и последующей смерти.
Большинство пациентов лечатся дома с учетом всех врачебных рекомендаций.
Повышенное потребление жидкости рекомендуется для устранения обезвоживания и лучшего удаления мокроты из легких. Питание должно быть калорийным, но легкоусвояемым.
Во время лечения пациент должен находиться в постели. Однако длительное пребывание в одном и том же положении вызывает спайки в плевре. Поэтому вам следует двигаться и поворачиваться как можно чаще.
Дыхательная гимнастика обязательна на время болезни. Это делается сидя на кровати или стоя на полу. Дыхательные упражнения помогают распрямить легкие и устранить задержку жидкости. Кроме того, стоит совершать движения руками и ногами. В процессе восстановления требуется больше трафика.
Чтобы более полно лечить воспалительные изменения в легких, пациенты делятся на несколько групп.
- В первую группу входят пациенты до 60 лет, не имеющие тяжелых сопутствующих диагнозов и без осложнений при пневмонии. Лечение таких больных проводится в домашних условиях с применением антибиотиков пенициллина и макролидов.
- Во вторую группу входят люди старше 60 лет с хроническими заболеваниями. Для их лечения используются цефалоспорины и защищенные аминопенициллины. У этих пациентов течение заболевания обычно тяжелое, поэтому показана госпитализация. Домашняя терапия маловероятна из-за риска осложнений.
- В третью группу входят пациенты любого возраста с тяжелой пневмонией, если существует высокий риск осложнений. По степени тяжести болезнь может быть следующей: частое дыхание (одышка), высокая температура, спутанность сознания, частый пульс, посинение кожи. В этом случае это должна быть только больница. У этого процента пациентов используются препараты фторхинолона.
Особое внимание принято уделять уходу за телом малыша. Потому что из-за реактивного иммунитета у ребенка болезнь может вернуться. Даже если бы признаков воспаления больше не было.
Когда после процедуры на рентгеновском снимке видны чистые легкие, а пациент все еще чувствует себя разбитым и бросается в пот, это означает, что болезнь полностью не исчезла. В этой ситуации назначается антибактериальный курс, чтобы не допустить перехода процесса в хроническую форму.
Если вид возбудителя не установлен, лечащий врач назначает препараты широкого действия. Если заметных результатов нет, в первую очередь, понижения температуры, применяется другой антибиотик. Успех лечения во многом зависит от исследований мокроты и рентгенограмм.
Источник
