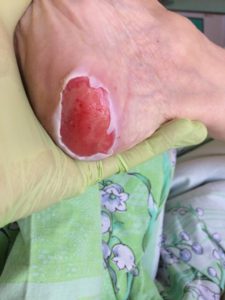
Лечение пролежней в стадию гиперемии
Общие сведения о заболевании
Пролежень — локальное патоморфологическое изменение тканей вплоть до некроза (омертвения), которое развивается вследствие постоянного длительного сдавления участка тела, с последующим нарушением кровообращения и нервной регуляции.
Эпидемиология
Частота возникновения пролежней у стационарных пациентов во всём мире находится в пределах 3% — 30%, в зависимости от уровня развития государственной медицинской помощи, специфики того или иного отделения мед. учреждения. Наибольшее количество данных осложнений приходится на неврологические («постинсультные»), онкологические, ожоговые, гериатрические отделения, хосписы, отделения реанимации и интенсивной терапии. Даже при должном профилактическом уходе патологическая поражённость пролежнями здесь достигает от 20% до 60%.
По данным американских исследований, на одного пациента с пролежнями в год тратится от 5 до 40 тысяч долларов. В Англии общегосударственные затраты на всех больных с пролежнями оценивают в 200 миллионов фунтов-стерлингов.
Из вышесказанного можно сделать вывод, что пролежни — проблема не только медицинская, но и социально-экономическая.
Этиология
Пролежни могут развиваться только у пациентов с низкой физической активностью (или её отсутствием — «лежачий больной»). Если основное заболевание сопровождается гемодинамическими и метаболическими расстройствами (острая недостаточность мозгового кровообращения, инфаркт миокарда, сердечные аритмии, сахарный диабет и т.д.), риск развития пролежней повышается в несколько раз.
Заболевания и состояния, при которых развиваются пролежни, таковы:
- Сердечно-сосудистая патология: инфаркт миокарда, головного мозга, тяжёлые нарушения сердечного ритма (атриовентрикулярная блокада 3-й степени), тромбоз магистральных сосудов.
- Паралич (гемиплегия, тетраплегия, например, после травм спинного или головного мозга).
- Послеоперационный период — пролежни развиваются в основном у тяжёлых больных, послеоперационный период которых длительный (после перитонита, панкреонекроза, кардиохирургических операций и т.д.)
- Коматозное состояние (кома) — так как длительность комы тяжело прогнозировать, за такими больными чаще всего нужен тщательный уход.
- Частные случаи: некроз дёсен и челюсти при неправильном использовании зубных протезов, вынужденное передвижение в инвалидном кресле (пролежни на ягодицах, крестце), неправильно зафиксированная гипсовая повязка.
Факторы, которые способствуют образованию пролежней:
- пожилой возраст — обменные и регенераторные процессы организма значительно замедлены;
- нерациональное питание и питьевой режим;
- тяжёлые метаболические нарушения (сахарный диабет, цирроз печени, гипотиреоз, болезнь Иценко-Кушинга);
- непроизвольные акты дефекации и мочеиспускания.
Патогенез
Постоянное сдавление мягких тканей (2 – 3 часа без движения пациента) приводит к нарушению микроциркуляции в поверхностных слоях (кожа, подкожная жировая клетчатка), при отсутствии профилактических мер более глубокие слои (мышцы, крупные сосуды и нервы) также подвергаются сдавлению, приток крови к локальному участку тела уменьшается, нервная регуляция прекращается.
Питание и обмен микроэлементами в клетках снижается до критического уровня, развивается местная гипоксия и ацидоз, начинается постепенный некроз (от поверхностных слоёв к глубоким).
Вначале гибнет эпидермис и дерма, образуя плотные пузыри с серозно-геморрагической жидкостью, затем подкожная жировая клетчатка, фасции, мышцы, сухожилия и, наконец, кость.
Пролежни приносят не только местное болевое раздражение, но и являются источником генерализованной интоксикации продуктами распада мёртвых клеток — повышается температура тела, частота сердечных сокращений, дыхательных движений, в анализах крови и мочи наблюдаются выраженные признаки воспаления.
Пролежни быстро инфицируются, образуются гнойные очаги, в процесс может вовлекаться костная ткань с формированием остеомиелита. Без хирургического иссечения некротизированных тканей и антибиотикотерапии существует почти 100% риск развития системной инфекции (сепсиса).
Классификация
Стадии пролежней:
- 1-я стадия — локальный очаг гиперемии с синюшным оттенком, отёк, снижение чувствительности, онемение, похолодание. При надавливании пальцем покраснение не исчезает;
- 2-я стадия — образование пузыря на коже, заполненного жидкостью, формирование очага воспаления с центральным углублением (будущая язва);
- 3-я стадия — сформировавшаяся язва, из которой выделяется жидкость (геморрагическая, гнойная, серозная);
- 4-я стадия — глубокий некроз кожи в виде широкой раны, заполненной мёртвой тканью и гноем. На дне раны можно обнаружить сухожилия, суставные поверхности, участки кости.
Патогенетическая классификация профессора Диброва М. Д.
Стадия циркуляторных расстройств — острое нарушение артериального притока и венозного оттока приводит к гипоксии и отёку тканей. Кожа выглядит гиперемированной, а через некоторое время красный цвет сменяется синюшным.
Стадия некроза и нагноения тканей — нисходящий некроз тканей от эпидермиса к мышцам, фасциям и костям. Присоединение бактериальной инфекции. На коже определяется глубокий язвенный дефект. Данная стадия подразделяется на 2 типа в зависимости от наличия вторичной флоры и распространённости процесса:
- 1-й тип — коагуляционный некроз. Язва сухая, без видимых гнойных выделений, имеет чёткие границы;
- 2-й тип — колликвационный некроз. Гнойная рана с большим количеством отделяемой жидкости, края неровные, тенденция к распространению.
Стадия регенерации — восстановление процессов заживления тканей, образование плотного рубца.
По механизму развития:
1. Экзогенные — длительное давление, влажность, трение:
- внутренние — развиваются в местах установки пластиковых дренажей, мочевых катетеров, калоприёмников;
- наружные — образуются в местах давления твёрдой поверхности на кожу над костными выступами, при постоянном трении о постельное белье, влажность (непроизвольное мочеиспускание).
2. Эндогенные — формируются при имеющихся нарушениях локальной трофики тканей (гематома после удара тупым предметом), нейротрофических патологиях (травма спинного или головного мозга), декомпенсации эндокринных заболеваний.
3. Смешанные — сочетают в себе экзогенные и эндогенные признаки (например, при запущенной злокачественной опухоли).
По размеру:
- Малый пролежень — до 5 см в диаметре.
- Средний пролежень — от 5 см до 10 см в диаметре.
- Большой пролежень — от 10 см до 15 см в диаметре.
- Гигантский пролежень — более 15 см в диаметре.
- Пролежень со свищом — формируется, когда некротизируются в первую очередь глубокие слои тканей. В межмышечных пространствах формируется полость с гноем, которая может посредством патологических ходов сообщаться с костной полостью и вызывать остеомиелит, либо открываться на коже (более благоприятный прогноз).
Наиболее частые локализации пролежней — кожа над лодыжками, боковыми поверхностями коленных суставов, гребнями подвздошных костей, крестцом, копчиком, ягодицами, боковыми поверхностями рёбер, лопатками, грудиной, затылочной костью, лобной костью.
Клиническая картина
Симптоматика пролежней всегда ярко выражена, особенно у больных с метаболическими расстройствами и у пожилых пациентов.
- На первой стадии наблюдается стойкое покраснение кожи, при пальпации цвет кожного покрова не изменяется, целостность кожи не нарушена. Если больной в сознании и способен вести диалог, он может сообщить о «покалывании», болезненности в месте сдавления.
- Во вторую стадию слущивается эпидермис, может наблюдаться оформленная ложная гематома (застой венозной крови) в дерме, признаки начинающегося некроза кожи.
- На третьей стадии образуется глубокая рана, на дне которой видны изменённые мышцы и сухожилия, почти в 100% случаев без лечения на 3-й стадии язва инфицируется, выделяется гной.
- На последней стадии обнаруживается некроз всех слоёв кожи, мышц, сухожилий и признаки омертвения прилежащей кости.
Тяжесть течения пролежней, которые формируются в стационаре медицинского учреждения, обусловлена не только массивным некрозом тканей, но и присоединением внутрибольничной инфекции. Как правило, больничная флора имеет резистентность ко многим антибактериальным лекарственным средствам, что значительно усложняет лечение и ухудшает прогноз для выздоровления и жизни пациента.
Осложнения
- Отдалённый абсцесс — локальное, ограниченное соединительнотканной капсулой, гнойное воспаление. Абсцессы могут формироваться в других анатомических областях, отдалённых от пролежня, путём распространения гноя по клетчаточным пространствам. Лечение только хирургическое.
- Флегмона — разлитое гнойное воспаление. Формируется при значительном количестве отделяемой гнойной жидкости из пролежня, которая распространяется также по межфасциальным пространствам, клетчатке, и не образует капсулу. Прогноз при флегмонах неблагоприятный, учитывая чаще всего тяжёлое состояние пациента. Лечение — радикальное вскрытие гнойного очага, иссечение некротизированных тканей и дренирование образовавшейся полости антибактериальными средствами.
- Остеомиелит — инфекционное поражение кости с очагом некроза. Лечение только хирургическое.
- Гнойный артрит — гнойное воспаление суставов (коленный, тазобедренный, локтевой, плечевой и т.д.). Осложнение появляется при формировании пролежня на коже, прилежащей к суставу, и гной затекает в суставную капсулу. Прогноз неблагоприятный, гнойный артрит часто заканчивается ампутацией конечности.
- Аррозивное кровотечение — излияние крови из сосудов, вследствие расплавления сосудистой стенки гнойной жидкостью. Тяжело поддаётся лечению, так как часто повреждается большой отрезок сосуда, что делает невозможным его сшивание конец в конец.
- Гангрена конечности — некроз отрезка конечности, вследствие значительного повреждения тканей, прекращения кровообращения и нервной регуляции конечности, остеомиелита. Лечение — ампутация.
- Сепсис — вид системной воспалительной реакции, обусловленной значительным поступлением в системный кровоток инфекционных агентов (бактерий), которые вызывают генерализованные патофизиологические реакции, гипоксию, полиорганную недостаточность, шок и более чем в 80% – 90% случаев заканчивается летальным исходом.
Диагностика
Для диагностики пролежней не требуются никакие дополнительные методы исследования. Постановка диагноза основывается на жалобах пациента (если он в сознании), внешнем осмотре и типичной клинической картине.
На 3-й стадии используется бактериальный посев выделений из язвенного дефекта на питательную среду для определения вида флоры.
Диагностика осложнений
В диагностике остеомиелита используются рентгенологические методы исследования (например, компьютерная томография). Гнойный артрит подтверждается на основании данных пункционного исследования полости сустава и наличия в нём гноя.
Сепсис подтверждается после выявления клинических и физикальных данных: гипо-гипертермия, частота сердечных сокращений более 90 ударов в минуту, частота дыхания более 25, уровень артериального давления снижен (АД < 90/70 мм.рт.ст.). Обязательным является обнаружение культуры бактерий при посеве крови.
Лечение и профилактика
Общие принципы и положения
1. Лечение пролежней подразделяется на консервативное и хирургическое. Консервативное применяется на 1-й и 2-й стадиях, хирургическое — на стадии образования некротических масс и инфицирования (3 – 4-й стадии).
2. Консервативная терапия должна быть направлена на:
- восстановление трофики (кровоснабжения) поражённого участка тела;
- очищение пролежня от поверхностных некротических масс (эпидермис, верхние слои дермы);
- регенерацию тканей и профилактику присоединения инфекции, прогрессирование пролежневого процесса.
3. Запрещено использование тугих повязок, ограничивающих доступ воздуха.
4. Антибактериальные препараты необходимо подбирать соответственно выявленной флоре при бактериологическом исследовании.
Первая стадия
- Динамическое наблюдение за состоянием больного, устранение эндогенных и экзогенных факторов риска развития пролежней.
- Компенсация метаболических показателей (при сахарном диабете, болезни Иценко-Кушинга и т.д.).
- Дезинтоксикационная терапия (инфузии коллоидных и кристаллоидных растворов), стимуляция иммунитета (поливитаминные препараты, интерферон).
- Постоянное (каждые 2 — 3 часа) пассивное или активное передвижение больного.
- Использование дополнительных мероприятий по снижению экзогенных факторов риска:
- противопролежневые кровати, матрацы и подушки;
- кровати с автоматической и регулируемой вибрацией и сменой давления.
Профилактика пролежней такова.
- Необходимо постоянно следить за чистотой и влажностью кожи пациента. Необходимо несколько раз в день хлопчатобумажным полотенцем протирать кожу больного мягкими нажатиями (без усилий и трения), использовать обычное мыло.
- При сухости кожи использовать гипоаллергенные мази (в разумных количествах).
- При слишком влажной коже допустимо применять цинковую пасту, присыпки, бриллиантовый зелёный.
- При повышенной жирности кожного покрова разрешается обработка слабым раствором этилового спирта.
- Запрещено давление и массаж на место пролежня, для улучшения циркуляции крови разрешается слегка массировать кожу вокруг места поражения.
- При повышенном потоотделении рекомендуется обрабатывать кожный покров раствором уксусной кислоты (15 мл/250 мл воды). При недержании кала или мочи необходимо регулярно менять подгузник и подлежащую пелёнку.
Препараты, замедляющие прогрессирование пролежня:
- Актовегин (мазь) — улучшает кровообращение, нормализует местную Ph, ускоряет метаболические и энергетические процессы;
- Солкосерил (мазь) — обладает схожими свойствами с Актовегином (аналог);
- Ксероформ (порошок) — противовоспалительный, антисептический препарат, обладает подсушивающим эффектом.
Вторая стадия
- Лечение проводится только в асептических условиях (перевязочная, операционная).
- Поверхностная хирургическая обработка раны — удаление слущивающегося эпидермиса, образовавшихся пузырей.
- Эрозированный участок кожи обрабатывается раствором перекиси водорода.
- Динамическое наблюдение за прогрессированием локального процесса.
- Общая и местная антибактериальная и противовоспалительная терапия.
- Использование гидрополимерных и гидроколлоидных одноразовых повязок:
- Тегадерм;
- Бристерфилм;
- Дуалдерм.
Третья стадия
- Лечение подразумевает хирургическую некрэктомию (удаление нежизнеспособных тканей), дренирование гнойной жидкости, обработку язвы антисептическими растворами.
- На данном этапе используются следующие лекарственные препараты:
- некролитики — Трипсин, Химотрипсин, Дезоксирибонуклеаза;
- стимуляторы заживления тканей — Бепантен, Метилурацил;
- препараты, улучшающие микроциркуляцию — Трибенозид;
- противовоспалительные средства — Дексаметазон, Гидрокортизон.
Четвертая стадия
- Проводится максимально возможная некрэктомия, дренирование гноя и обработка антисептическими растворами. При хирургической обработке важным аспектом является сохранение сосудисто-нервных пучков, капсул суставов, жизнеспособных тканей.
- При эффективном оперативном лечении используется кожная пластика аутотрансплантатом (собственной кожей с другого участка тела).
- Фармакологическая терапия схожа с третьей стадией.
- Дополнительно могут быть использованы физиотерапевтические методы лечения:
- ультразвук с противовоспалительными мазями;
- УВЧ (воздействие на послеоперационную рану электромагнитного излучения);
- электрофорез с антибактериальными препаратами;
- фонофорез с антисептиками;
- массаж тканей вокруг пролежня;
- лазеротерапия.
Так как пролежень представляет собой нестерильную рану, склонную к распространению, на 4-й стадии могут возникать серьёзные послеоперационные осложнения: формирование свищевых каналов, абсцессов, расхождение швов, отторжение кожного аутотрансплантата, спонтанные кровотечения. Для их предупреждения необходимо строгое динамическое наблюдение за пациентом и адекватная фармакологическая терапия.
Заключение
Пролежни — полиэтиологическое заболевание, их формирование стимулируют как эндогенные, так и экзогенные факторы. Возникновение данной патологии возможно только у гиподинамичных или адинамичных больных — при острых параличах, коматозных состояниях, травмах спинного, головного мозга, множественных переломах и т.д.
Существует 4 стадии развития пролежней — от кожной гиперемии до глубокого некроза с присоединением инфекции.
Триада факторов развития пролежней — давление, трение, влажность. Профилактические меры должны быть направлены на их устранение.
При пролежнях возможно возникновение таких осложнений, как абсцессы, флегмоны, остеомиелит, кровотечения, гангрена конечности, сепсис и септический шок.
Лечение подразделяется на консервативное (использование фармакологических препаратов и аппликаций) и хирургическое (некрэктомия, дренирование гноя и кожная пластика).
Дополнительно в лечении и дальнейшем прогрессировании пролежневого процесса используются физиотерапевтические процедуры: УВЧ, электрофорез, фонофорез, массаж, лазеротерапия и др.
Выпускник лечебного факультета ЗГМУ (Украина). Специальность по диплому – лечебное дело. Стаж работы более 2 лет на должности среднего медицинского персонала. Сфера профессиональных интересов – хирургия.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Лечение пролежней на разных стадиях
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
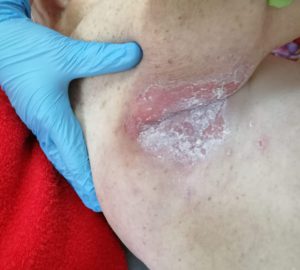
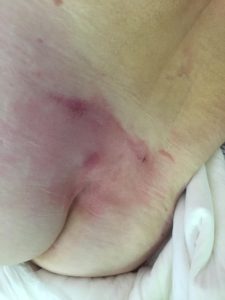
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости – воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень – начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень – поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень – тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни – это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
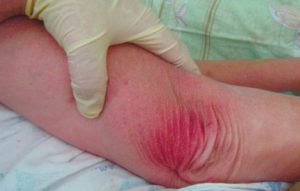
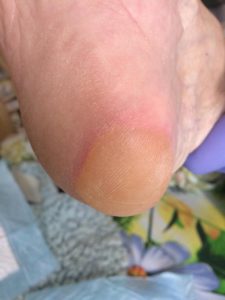
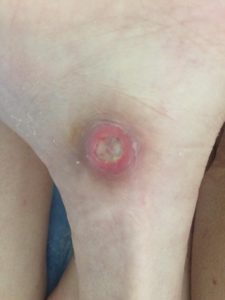
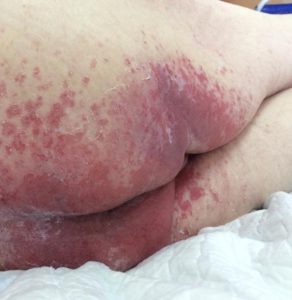
1 стадия – бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, – это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
2 стадия – небледнеющее покраснение: цвет кожи – синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
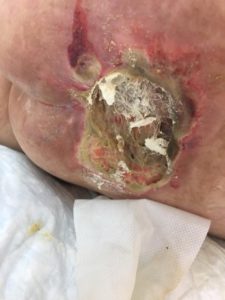
3 стадия – повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
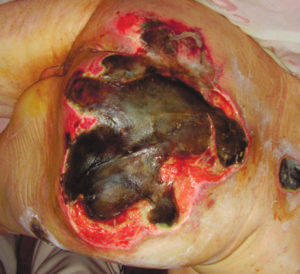
4 стадия – повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни – первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Кстати, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Лечение пролежней на разных стадиях
Цель лечения пролежней – восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения – поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса – для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений – антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция – что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем – качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно – раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник