Лечение пневмонии у детей с вич
Пневмония у ВИЧ-инфицированных характеризуется особенностью возбудителей инфекции, течения заболевания и лечения. Нередко клиническая картина ничем не отличается от других видов воспаления лёгких, однако в виду отсутствия у врачей настороженности в отношении ВИЧ-инфекции, диагностика иммунодефицитных пневмоний затруднительна.
В Юсуповской больнице пульмонологи применяют современную аппаратуру и инновационные методы обследования, позволяющие быстро установить точный диагноз. Для лечения пациентов пульмонологи используют современные препараты, эффективно действующие в условиях иммунодефицита. В клинике терапии работают врачи, имеющие огромный опыт лечения иммунодефицитных пневмоний. Все сложные случаи воспаления лёгких обсуждаются на заседании экспертного Совета.
Причины пневмонии при ВИЧ-инфекции
Пневмонию у ВИЧ-инфицированных вызывают грамотрицательные палочки. Часто при наличии иммунодефицита в виде пневмонии протекает туберкулёз. Одними из наиболее известных и значимых возбудителей оппортунистических пневмоний у ВИЧ-инфицированных пациентов в эру ретровирусной терапии остаются пневмоцисты.
Развитие пневмоцистной пневмонии определяет не только степень выраженности иммунодефицита, но и его характер. Средняя частота пневмоцистной пневмонии при ВИЧ-инфекции в настоящее время составляет 50 %, а при других иммунодефицитных состояниях не превышает 1 %. Развитию воспаления лёгких способствует нарушение клеточного и гуморального иммунитета.
Клинико-диагностические критерии пневмонии
Диагностика пневмонии у ВИЧ-инфицированных является сложной из-за отсутствия патогномоничных клинических признаков, частого сочетанного течения нескольких оппортунистических заболеваний одновременно на фоне глубокого поражения иммунной системы. Отсутствуют и точные лабораторные критерии, которые позволяли бы подтвердить диагноз.
Пневмония у ВИЧ-инфицированных начинается подостро. На протяжении нескольких недель нарастают следующие симптомы:
- лихорадка;
- одышка;
- сухой кашель;
- чувство тяжести в грудной клетке;
- утомляемость;
- похудание.
Во время физикального исследования врачи обнаруживают лихорадку и учащённое дыхание, перкуссия и аускультация грудной клетки изменений не выявляют. В Юсуповской больнице пациентам с подозрением на иммунодефицитную пневмонию делают крупнокадровую флюорографию или рентгенографию в двух проекциях. На рентгенограммах можно увидеть двусторонние изменения – ограниченные затемнения легочных полей или сетчатую перестройку легочного рисунка. Иногда пульмонологи видят множественные очаговые тени или круглые полости. У некоторых ВИЧ-инфицированных больных изменений, характерных для воспаления лёгких, может совсем не быть. В этом случае в Юсуповской больнице пациентам делают компьютерную томографию.
Изменения лабораторных показателей неспецифичны. В большинстве случаев пневмоний у ВИЧ-инфицированных увеличивается активность лактатдегидрогеназы, однако это бывает и при других респираторных заболеваниях на фоне СПИДа. При измерении газового состава крови врачи иногда обнаруживают гипоксемию, увеличение парциального давления кислорода и респираторный алкалоз (смещение рН в кислую сторону). Характерным признаком инфекции является снижение парциального давления кислорода при физической нагрузке.
Поскольку пневмоцистную пневмонию легко спутать с другими свойственными ВИЧ-инфицированным заболеваниями, а курс лечения долгий и сопряжён с тяжелыми побочными эффектами, врачи Юсуповской больницы для подтверждения диагноза используют лабораторные методы. Сначала прибегают к иммунофлюоресцентному окрашиванию мокроты с использованием моноклональных антител. Если возбудитель не найден, выполняют диагностическую бронхоскопию и трансбронхиальную биопсию лёгкого. Если бронхоскопия оказалась неинформативной или состояние пациента ухудшается, врачи клиник-партнёров проводят открытую биопсию лёгкого.
Золотым стандартом диагностики пневмонии у ВИЧ-инфицированных является микроскопическая визуализация возбудителя. В настоящее время часто используют иммунофлюоресцентную диагностику с использованием моноклональных антител. Серологические методы могут быть малоинформативными из-за выраженного иммунодефицита. В клиниках-партнёрах проводят молекулярную диагностику иммунодефицитных пневмоний.
При исследовании периферической крови специфических изменений при пневмоцистной пневмонии не наблюдается. Диагностировать пневмоцистную пневмонию помогает высокий уровень скорости оседания эритроцитов. Часто имеют место изменения в крови, характерные для поздних стадий СПИДа.
Лечение пневмонии у ВИЧ-инфицированных
Основным препаратом для лечения пневмонии у ВИЧ-инфицированных пациентов является ко-тримоксазол (комбинация триметоприма и сульфаметоксазола). При недостаточной эффективности или непереносимости ко-тримоксазола пациентам в европейских странах назначают пентамидин для внутривенного введения. Данный препарат не зарегистрирован в РФ и врачи Юсуповской больницы его не применяют.
Резервной схемой лечения пневмоцистной пневмонии умеренной степени тяжести является комбинация клиндамицина с примахином. Схема лечения пневмонии у ВИЧ-инфицированных обязательно включает комбинированную антиретровирусную терапию, если пациент не получал её ранее. Кортикостероидные гормоны назначают на фоне начала антибактериальной терапии с целью предупреждения усиления дыхательной недостаточности.
Запишитесь на приём к пульмонологу по телефону клиники. Контакт-центр Юсуповской больницы работает круглосуточно. Пациентов с симптомами пневмонии в зависимости от тяжести течения заболевания госпитализируют в клинику терапии или отделение реанимации и интенсивной терапии. Пульмонологи лечат пациентов с воспалением лёгких согласно европейских рекомендаций, используют индивидуальные схемы терапии.
Источник
Библиографическое описание:
Ташматова, Г. А. Особенности течения пневмонии у ВИЧ-инфицированных детей / Г. А. Ташматова. — Текст : непосредственный // Молодой ученый. — 2016. — № 26 (130). — С. 208-211. — URL: https://moluch.ru//130/36085/ (дата обращения: 12.04.2021).
Проблема пневмоний у больных со вторичными иммунодефицитами в клинической медицине имеет особое значение. Ее актуальность определяется значительным ростом заболеваемости, трудностью диагностики и терапии, высокой летальностью. С каждым годом в структуре пневмоний все больший процент приходится на долю пациентов с иммунодефицитными состояниями у детей.
Ключевые слова: пневмоцисты, пневмония, ВИЧ-инфекция, вторичный иммунодефицит
Clinical features of pneumonia in HIV-infected children
Tashmatova Gulnoza Aloyevna
The problem of pneumonia in patients with secondary immunodeficiencies in clinical medicine is of particular importance, its relevance is determined by a ificant increase in incidence, difficulty of diagnosis and treatment, high mortality. Every year a greater percentage accounted for by patients with immunodeficiency in children pneumonia structure.
Keywords: pneumocystis pneumonia, HIV infection, secondary immunodeficiency.
Пневмония является одной из самых распространенных инфекций при всех видах иммунодефицитных состояний и часто первым симптомом, позволяющим заподозрить иммунодефицит у детей. Причем нередко клиническая картина имеет типичную характеристику, однако в виду отсутствия у врачей настороженности в отношении ВИЧ-инфекции, диагностика иммунодефицитных пневмоний затруднительна. Дети, страдающие пневмонией на фоне вторичного иммунодефицита, с момента обращения до выявления природы заболевания вынуждены проходить широкий круг диагностических мероприятий с целью исключения разнообразной патологии, что приводит к трудностям в лечении, ухудшению в состоянии пациентов и при определенных условиях к неблагоприятному исходу.
У иммунокомпроментированных лиц высокий риск развития не только обычных бронхолёгочных инфекций, но и оппортунистических заболеваний. В эру комбинированной антиретровирусной терапии одним из наиболее известных и значимых возбудителей оппортунистических пневмоний у ВИЧ-инфицированных пациентов остаются пневмоцисты (Pneumocystisjirovecii) [8]. В структуре иммунодефицитных пневмоний у ВИЧ-инфицированных пациентов пневмоцистная инфекция является наиболее распространенным заболеванием, с которым приходится сталкиваться врачу общей практики. Число больных пневмоцистной пневмонией составляет от 5,6 до 8,5 % относительно всех госпитализируемых больных с диагнозом СПИДа [5].
Цель. Изучение клинических проявлений и лабораторных исследовании пневмоний у ВИЧ-инфицированных детей.
Материалы иметоды. Был проведен ретроспективный анализ историй болезней детей с положительной ВИЧ-инфекцией, которые находились на стационарном лечении в пульмонологическом отделении 1 клиники ТМА за период с 2013 по 2016 годы. Всего было 34 случая. Всем детям данный диагноз был поставлен в отделении впервые. У детей, с подозрением на ВИЧ-инфицировании, после письменного согласия родителей был взят анализ крови на ИФА. После первого положительного ответа, был взят анализ на иммуно-блот. Только после повторного положительного ответа ребенок считался ВИЧ-инфицированным. Всем детям были проведены лабораторные и инструментальные методы исследования (рентгенография грудной клетки, УЗИ печени, Эхо-КГ), консультация невропатолога, ЛОР, фтизиатра, инфекциониста.
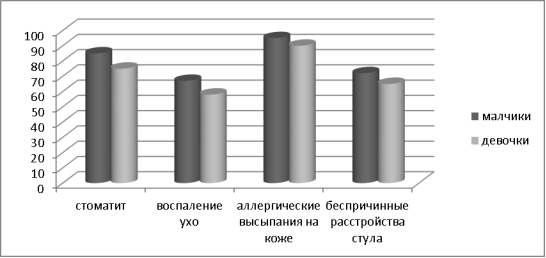
Результаты исследований. Из 34 детей с положительной ВИЧ-инфекцией, мальчики составили 60 %, девочки 40 %. Больные с пневмоцистной пневмонии было 4.3 %. В возрастном аспекте преобладали дети старше 4 лет (70 %). Изучение анамнестических данных детей выявило, что все дети часто болели бронхолегочными заболеваниями (бронхит, пневмония, ОРВИ), которые имели затяжное течение, несколько раз находились на стационарном лечении. У всех детей в анамнезе отмечены стоматиты, воспаление уха, беспричинные расстройства стула, аллергические высыпания на коже и слизистых (рис.1).

Рис. 1. Анамнестические данные
При поступлении в стационар отмечалось повышение температуры тела, одышка, кашель, слабость. Периферические лимфатические узлы были увеличенными у 87 % детей. Они имели мягко эластическую консистенцию, групповые, безболезненные (рис. 2). Все дети отставали в физическом развитии (белково-энергетическая недостаточность I-II степени).
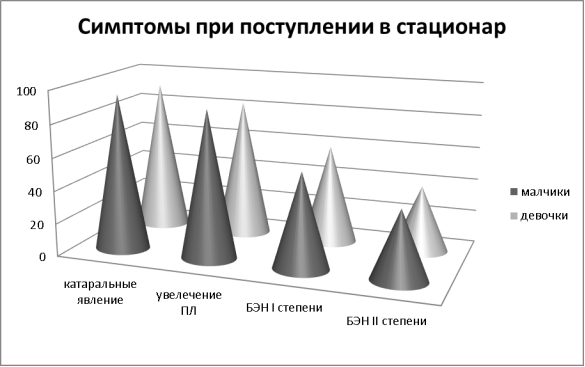
Рис. 2 Симптомы при поступлении в стационар
При исследовании периферической крови специфических изменений при пневмоцистной пневмонии не наблюдается. Часто регистрируются изменения, характерные для поздних стадий ВИЧ-инфекции: анемия, лейко- и тромбоцитопения [2]. Следует отметить, что диагностике пневмоцистной пневмонии помогает высокий уровень СОЭ. Другой лабораторный, хотя и неспецифический, но тоже важный диагностический признак — высокий уровень суммарной активности лактатдегидрогеназы, как отражение дыхательной недостаточности [1]. На УЗИ отмечена картина реактивного гепатита (78 %), вторичного кардита (57 %). При рентгенологическом исследовании у всех детей было выявлено: картина интерстициальной пневмонии, увеличение прикорневых лимфоузлов, сетчато-узелковая перестройка легочного рисунка. У 5 детей после консультации фтизиатра подтвержден диагноз туберкулез легких.
Заключение. Клинико-диагностические критерии пневмоцистной пневмонии у больных ВИЧ-инфекцией сложна из-за отсутствия патогномоничных клинических признаков, частого сочетанного течения нескольких оппортунистических заболеваний одновременно на фоне глубокого поражения иммунной системы на поздних стадиях ВИЧ-инфекции, а также из-за трудностей лабораторного подтверждения в виду отсутствия точных лабораторных критериев. Хотя клинически её можно заподозрить по ведущим симптомам и ряду лабораторных показателей. Общим клиническим признаком пневмоний у ВИЧ-инфицированных детей было склонность к затяжному течению, резистентность к проведенной антибактериальной терапии, поражение печени и сердца, отставание в физическом развитии.
Выводы.
Таким образом, верификация диагноза пневмоцистной пневмонии основана на выявлении характерной клинической картины (ведущий синдром — прогрессирующая дыхательная недостаточность); определении иммунодефицитного состояния у пациента; высоких показателей СОЭ и суммарной активности ЛДГ, артериальной гипоксемии (снижение РаО2); выделении возбудителя из биологического материла респираторного тракта; рентгенологически — двусторонних интерстициальных инфильтративных изменений в легких; положительного клинико-рентгенологического эффекта противопневмоцистной химиотерапии триметоприм/сульфометаксозолом. Болезни органов дыхания занимают одно из ведущих мест в структуре заболеваемости ВИЧ-инфицированных детей. Каждый врач при обращении к нему часто болеющих детей должен быть настороженным в плане ВИЧ-инфицированности ребенка. Ранняя диагностика ВИЧ-инфекции у детей позволит своевременно начать антиретровирусную терапию и продлить жизнь ребенка.
Литература:
- Ермак Т. Н. Оппортунистические (вторичные) заболевания у детей ВИЧ-инфекцией структура, клиническая диагностика, лечение. Ч. 1. Туберкулез. Пневмоцистная пневмония / Т. Н. Ермак // Фарматека. — 2010. — № 4. — С. 54–56.
- Ермак Т. Н. Лечение пневмоцистной пневмонии при ВИЧ-инфекции / Т. Н. Ермак // Фарматека. — 2013. — № 13. — С. 17–21.
- Кауфман Кэрол А. Атлас грибковых заболеваний / Кэрол А. Кауфман, Л. Манделла. — М.: ГЭОТАР-МЕДИА, 2010. — С. 202–211.
- Потехин Н. П. СПИД-ассоциированная пневмоцистная пневмония / Н. П. Потехин [и др.] // Воен.-мед. журн. — 2005. —№ 10. — С. 42–48.
- Самитова Э. Р. Диагностика пневмоцистной пневмонии у больных ВИЧ-инфекцией / Э. Р. Самитова [и др.] // Инфекционные болезни. — 2010. — Т. 5, № 4. — С. 66–68.
- Carmona Eva M. Up on the Diagnosis and Treatment of Pneumocystis Pneumonia / М. Eva Carmona [et al.] // Ther. . Resp. Dis. — 2011. — Vol. 5, N 1. — Р. 41–59.
- Laurence HuangAn Official ATS Workshop Summary: Recent Advances and Future Directions in Pneumocystis Pneumonia (PCP) / Laurence Huang [et al.] // Proceedings of the American Thoracic Sociеty. — 2010. — Vol.3. — Р. 655–664.
- Matthew W. Fei Severity and outcomes of Pneumocystis pneumonia in patients newly diagnosed with HIV infection: an observational cohort study / Matthew W. Fei [et al.] // J. Infect. Dis. — 2009. — Vol. 41, N 9. — P. 672–678.
- Utili R. Efficacy of caspofungin addition to trimethoprim-sulfamethoxazole treatment for severe pneumocystis pneumonia in solid organ transplant recipients / R. Utili [et al.] // Transplantation. — 2007. — Vol. 84. — Р. 685–688.
- Wright T. W. Immune-ted inflammation directly impairs pulmonary , contributing to the pathogenesis of Pneumocystis carinii pneumonia / T. W Wright [et al.] // J. Clin. Invest. — 2004 — Vol. 104. — Р. 1307–1317.
Основные термины (генерируются автоматически): ребенок, пневмония, вторичный иммунодефицит, высокий уровень, затяжное течение, поздняя стадия ВИЧ-инфекции, положительная ВИЧ-инфекция, стационарное лечение, суммарная активность, физическое развитие.
Источник
Инфекции верхних дыхательных путей, острый бронхит
Клинические проявления этих заболеваний у больных СПИДом такие же, как и у ВИЧ-отрицательных пациентов, но их встречаемость гораздо выше. Наиболее часто выделяемыми возбудителями оказались Streptococcus pneumoniae, Haemophilus influenzae и Pseudomonas aeruginosa.
Кроме этого, возможно развитие бронхита, вызванного грибами рода Candida. Заболевание протекает с сухими хрипами, кашлем со скудной, сероватого цвета, иногда с запахом дрожжей мокротой. Бронхит кандидной этиологии развивается либо в случае легкого течения процесса, либо является начальной стадией заболевания с последующим развитием пневмонии.
Пневмонии
Наиболее частой формой поражения респираторного тракта при СПИДе являются пневмонии. Наиболее характерными считаются диффузные интерстициальные пневмонии.
Пневмонии могут протекать либо как самостоятельные заболевания (пневмоцистоз, легионеллез), либо являться одним из органных поражений в результате диссеминации возбудителей (Histoplasma, Candida, Coccidioides, CMV, M. avium complex). Некоторые пневмонии протекают с преимущественным поражением легких (бактериальные – пневмококковая, стафилококковая, легионеллезная), другие с явной заинтересованностью интерстиция (пневмоцистная, ЦМВ, токсоплазменная). Пневмонии у больных СПИД отличаются диффузностью, частым вовлечением в процесс внутригрудных лимфатических узлов, плевры.
Бактериальная пневмония. Спектр возбудителей, чаще всего вызывающих бактериальные пневмонии у ВИЧ-инфицированных лиц, аналогичен группе микроорганизмов, являющихся основной причиной пневмоний среди ВИЧ-негативных пациентов: S. pneumoniae, S. aureus, H. influenzae и другие грамотрицательные бактерии.
Бактериальные пневмонии могут развиться на любой стадии ВИЧ-инфекции, риск их возникновения возрастает по мере прогрессирования заболевания и снижения числа CD4 клеток. Для поздних стадий ВИЧ-инфекции особенно характерно развитие пневмоний, вызванных грамотрицательной флорой.
Клиническое течение бактериальной пневмонии при ВИЧ-инфекции сходно с таковым у ВИЧ-отрицательных пациентов. Однако у ВИЧ-инфицированных лиц наблюдается высокая частота развития осложнений, таких как формирование легочных абсцессов и полостей, эмпиема плевры, бактериемия (≅ в 90% случаев), а также часты рецидивы болезни после адекватной антибиотикотерапии.
Грибковые пневмонии. У ВИЧ-инфицированных лиц значительно возрастает риск развития различных микозов, таких как кандидоз, криптококкоз, кокцидиоидоз, гистоплазмоз, аспергиллез и др.
Пневмонии, вызванные этими возбудителями, как правило, являются легочным проявлением диссеминированной инфекции. Клинические и рентгенологические признаки в целом неспецифичны.
Несмотря на то что кандидоз является одним из наиболее распространенных СПИД-индикаторных заболеваний, поражение органов дыхания, а особенно развитие пневмонии, встречается редко (как правило, при глубоком иммунодефиците и числе CD4 клеток < 50).
Особенностями течения кандидной пневмонии являются:
- вялое течение и медленное разрешение процесса;
- наличие в анамнезе предшествующего кандидного стоматита, глоссита и пр.;
- отсутствие эффекта от обычной терапии и улучшение состояния после применения антимикотических средств.
Криптококкоз – одна из наиболее серьезных грибковых инфекций, развивающихся у ВИЧ-инфицированных пациентов, и является СПИД-индикаторным заболеванием. Развивается при числе CD4 лимфоцитов < 50-100 кл/мкл.
Наиболее характерным проявлением криптококкоза у ВИЧ-инфицированных лиц является менингит/менингоэнцефалит (60-70%). Довольно часто (= в 40% случаев) поражается респираторный тракт. При этом криптококковая пневмония является наиболее часто встречающейся у ВИЧ-инфицированных пациентов пневмонией грибковой этиологии (за исключением гиперэндемичных по гистоплазмозу и кокцидиоидомикозу регионов).
Поражение легких при криптококкозе является чаще всего проявлением диссеминированного процесса, а у 80% пациентов с пневмонией регистрируется и криптококковый менингит.
Аспергиллез – системный микоз, наиболее частым проявлением которого является поражение легких. Возбудитель – грибы рода Aspergillus, являющиеся условно-патогенными плесневыми грибами, вследствие чего заболевание считают оппортунистическим микозом. Аспергиллез у ВИЧ-инфицированных пациентов развивается при числе CD4 клеток < 50 кл/мкл или при большем количестве CD4 лимфоцитов, но при наличии факторов риска:
- применение кортикостероидов, антибиотиков, цитостатиков,
- злоупотребление алкоголем,
- употребление наркотиков,
- наличие некоторых инфекций (туберкулез, пневмоцистная пневмония, криптококкоз, атипичный микобактериоз).
Клинические проявления могут быть разнообразными – от аллергического бронхолегочного процесса до инвазивных поражений легких. Однако для ВИЧ-инфицированных лиц наиболее характерно развитие различных форм инвазивного аспергиллеза.
Ранний инвазивный аспергиллез протекает как бронхит, с выделением слизистой мокроты, содержащей «серые комочки» с запахом плесени. Рентгенологически специфические признаки не обнаруживаются. Прогрессируя, процесс вызывает аспергиллезную пневмонию.
Особенности течения пневмонии:
- поражаются нижние или средние отделы легких;
- отсутствует температурная реакция (если не присоединяется вторичная бактериальная флора);
- отсутствует эффект от антибиотикотерапии;
- часто несоответствие скудных физикальных данных и разнообразной рентгенологической картины.
При хроническом диссеминированном аспергиллезе в обоих легких от верхушек до нижних отделов выявляются милиарные очаги, плотность которых (в отличие от милиарного туберкулеза легких) нарастает к нижним легочным полям. Больные жалуются на лихорадку, одышку, непродуктивный кашель, плевральные боли, иногда кровохарканье.
Инвазивный аспергиллез протекает тяжело и часто заканчивается летально.
Гистоплазмоз вызывается возбудителями, распространенными ограниченно, на Американском и Африканском континентах. У ВИЧ-инфицированных лиц, проживающих в эндемичных по гистоплазмозу регионах, эта инфекция считается СПИД-индикаторной (CDC, 1993).
Для ВИЧ-инфекции характерно развитие прогрессирующего диссеминированного гистоплазмоза. Наиболее частыми признаками и симптомами являются лихорадка, снижение массы тела, спленомегалия, возможны поражения кожи, ЖКТ, ЦНС. Наблюдается также поражение легких, часто с развитием респираторного дистресс-синдрома, может быть ОПН.
Кокцидиоидоз также является СПИД-индикаторным заболеванием для ВИЧ-инфицированных, проживающих в эндемичных районах. Проявления кокцидиоидоза при ВИЧ-инфекции варьируют от диссеминированных форм с поражением легких до бессимптомного течения. Возможны также изолированное поражение легких и развитие менингита. Чаще всего регистрируют именно диссеминированные формы заболевания. Наиболее типичными проявлениями диссеминированного кокцидиоидоза являются: лихорадка выше 39 °С, ночные поты, исхудание, поражение всех групп лимфоузлов, кожи, мягких тканей, почек. При вовлечении в процесс легких – кашель, иногда со слизисто-гнойной мокротой, одышка, изредка кровохарканье, боли в грудной клетке. Прогноз для жизни, как правило, неблагоприятный.
Пневмоцистная пневмония. Несмотря на широкое применение первичной и вторичной профилактики, ВААРТ, P. carinii остается одним из наиболее распространенных возбудителей среди ВИЧ-инфицированных и больных СПИДом и выявляется примерно в 50-75% случаев заболеваний дыхательных путей.
Предполагается, что пневмоцистная пневмония у иммунокомпрометированных лиц возникает в результате реактивации приобретенной прежде и протекавшей латентно инфекции.
У большинства больных СПИД ко времени первого эпизода пневмоцистной пневмонии число CD4 лимфоцитов составляет от 50 до 75 кл/мкл, а > 90% всех случаев развивается при количестве CD4 < 200 кл/мкл. Риск развития пневмоцистной пневмонии у ВИЧ-инфицированных пациентов с числом CD4 < 200 кл/мкл в 5 раз выше, чем у лиц с большим числом клеток.
Клинические проявления заболевания разнообразны, что во многом опосредовано наслоением других инфекций (≅ у 25% пациентов выявляют ЦМВ-инфекцию). Заболевание характеризуется постепенным проявлением дистресс-синдрома (тахипноэ, раздувание крыльев носа, общий цианоз). Наблюдаются лихорадка и потрясающие ознобы, сухой кашель и нарастающая одышка. Физикальные данные скудны (часто вообще отсутствуют изменения при перкуссии и аускультации), результаты лабораторных исследований неспецифичны. Нет соответствия между нарастающей дыхательной недостаточностью и наличием скудных физикальных и рентгенологических данных.
Выделяют так называемые «независимые предикторы» развития пневмоцистной пневмонии:
- наличие орального кандидоза или волосатой лейкоплакии,
- обнаружение диффузных или перихилярных инфильтратов при рентгенологическом исследовании,
- повышение уровня ЛДГ > 220 МЕ (у пациентов с достоверно диагностированной пневмоцистной пневмонией уровень ЛДГ остается нормальным только у 7%),
- увеличение СОЭ > 50 мм/ч.
Также имеет значение низкое число CD4 лимфоцитов и отсутствие выделения гнойной мокроты. Сочетание этих признаков и клинической картины позволяет с большой вероятностью предположить наличие у пациента пневмоцистной пневмонии.
Основные осложнения пневмоцистной пневмонии:
- спонтанный пневмоторакс,
- пневмомедиастинум,
- подкожная эмфизема.
_________________________
Вы читаете тему: Поражение респираторного тракта при ВИЧ-инфекции (Ильенкова В. С., Карпов И. А., Доценко М. Л. БГМУ. “Медицинская панорама” № 5, май 2006)
- Причины и патогенез поражений легких при ВИЧ-инфекции.
- Клиническая картина поражений дыхательной системы при ВИЧ-инфекции.
- Бактериальные, грибковые, пневмоцистные пневмонии при ВИЧ-инфекции.
- Вирусные пневмонии, опухоли легких и лимфомы при ВИЧ-инфекции.
- Атипичные микобактериозы при ВИЧ-инфекции.
- Туберкулез органов дыхания при ВИЧ-инфекции.
- Особенности поражений органов дыхания у ВИЧ-инфицированных потребителей наркотиков.
- Диагностика поражений органов дыхания при ВИЧ-инфекции.
Источник
