Лазерная тимпаностомия при экссудативном среднем отите
оториноларинголог, к.м.н.
Каждый человек обладает набором чувств, необходимых ему для взаимодействия с окружающим миром. Большую часть информации (порядка 80%) мы получаем благодаря зрению, на втором месте слух (10%), все остальные чувства обеспечивают; оставшиеся 10 %. Ухо человека является очень тонким аппаратом, способным различать тысячи различных звуков, определять их источник и расстояние до него. Без слуха невозможно формирование речи. Ребенок, не слышащий с младенчества, не сможет заговорить в будущем. Даже небольшая потеря слуха на одно ухо причиняет немало неудобств – определение направления источника звука становится невозможным.
Снижение слуха (тугоухость) может возникать из-за различных причин. Для пациентов разных возрастов эти причины различны. Для младенцев характерны различные аномалии развития и врожденные заболевания уха. Для детей старше, подростков и взрослых – воспалительные заболевания среднего уха. У пожилых пациентов слух наиболее часто снижается из-за изменения кровообращения во внутреннем ухе. Вне зависимости от возраста пациента и причин возникновения тугоухости, снижение слуха является тревожным симптомом и требует обращения к врачу. Оснащение ЛОР-клиники Европейского медицинского центра позволяет проводить точную диагностику любых заболеваний, приводящих к снижению слуха.
Воспалительные заболевания среднего уха
Наиболее частой причиной снижения слуха являются воспалительные заболевания среднего уха.
Среднее ухо представляет собой полость, расположенную внутри височной кости. Со стороны слухового прохода оно отделено от окружающей среды барабанной перепонкой. За барабанной перепонкой находится воздух, давление которого в норме должно быть равным давлению окружающей среды. Только при этом условии среднее ухо работает нормально, обеспечивая проведение звука от барабанной перепонки к внутреннему уху. Поступление воздуха в среднее ухо обеспечивается слуховой трубой – органом, соединяющим ухо и носоглотку.
Нарушение вентиляционной функции слуховой трубы приводит к возникновению отрицательного давления внутри среднего уха. Это, в свою очередь, может привести к образованию жидкости в полости среднего уха – среднему экссудативному (серозному) отиту. При инфицировании жидкости возникает гнойный средний отит.
Тимпаностомия
Чаще всего лечение среднего отита медикаментозное, однако, в ряде случаев для успешного лечения требуется хирургическое восстановление аэрации полости среднего уха (тимпаностомия, или шунтирование барабанной перепонки). Операция заключается в установке в барабанную перепонку аэрационной трубки. Показаниями для тимпаностомии являются тяжелое или затяжное течение острого гнойного среднего отита, длительный (месяц и более) экссудативный отит, повторяющиеся средние отиты, длительная дисфункция слуховой трубы.
Вмешательство проводится в операционной под общей анестезией. Чаще всего это газовая масочная анестезия. Для операции используются специальные микроинструменты и микроскоп. Первым этапом производится разрез барабанной перепонки (около 2 мм). Он производится в той части барабанной перепонки, где исключено повреждение структур среднего уха. Если в полости уха есть жидкость, она удаляется через разрез вакуумным аспиратором. Затем в разрез устанавливается силиконовая аэрационная трубка. На этом операция заканчивается. Обычно тимпаностомия занимает 5-10 минут. При необходимости операцию можно сочетать с другими вмешательствами, например с аденотомией (удалением аденоидов).
Существует множество различных моделей тимпаностомических трубок, отличающихся друг от друга формой и материалом (титан, полипропилен, силикон). Принципиально отличаются трубки для длительного и кратковременного использования. Большинство трубок имеют внутренний диаметр 1 – 1,5 мм, что достаточно для их нормальной работы. Выбор конкретной модели производится непосредственно перед операцией.
Послеоперационный период
Пациенты выписываются из стационара через несколько часов после операции. В послеоперационном периоде не требуется специального ухода за ухом. В ряде случаев могут быть рекомендованы антибактериальные ушные капли. Тимпаностомическая трубка в абсолютном большинстве случаев не вызывает никаких субъективных ощущений в ухе. Также в большинстве случаев пациенты отмечают улучшение слуха сразу после операции.
Весь период нахождения тимпаностмической трубки необходимо защищать ухо от попадания воды во время купания и мытья головы. Лучше всего для этой цели подходят беруши, которые изготавливаются сурдологом индивидуально.
Через несколько дней после установки тимпаностомической трубки пациенту следует прийти на осмотр к оториноларингологу. Во время осмотра он определит положение трубки, ее проходимость и функциональность, а также назначит консультацию сурдолога для оценки слуха. Дальнейшие осмотры проводятся по необходимости. При длительном ношении тимпаностомических трубок необходимо проводить осмотры один раз в несколько месяцев.
Удаление тимпаностомической трубки производится в случае если функция внутреннего уха восстановлена. У взрослых удаление трубок может быть произведено в кабинете отоларинголога на обычном приеме. У детей предпочтительно их удаление в операционной в условиях кратковременной общей анестезии. В большинстве случаев тимпаностомические трубки для кратковременного ношения выпадают сами через 6-12 месяцев после установки. Барабанная перепонка заживает полностью через 2-3 недели поле удаления или выпадения тимпаностический трубки.
Противопоказания к шунтированию барабанной перепонки отсутствуют. О возможных индивидуальных рисках следует проконсультироваться с врачом.
В заключении необходимо отметить, что тимпаностомия является безопасной, эффективной, а в ряде случаев, незаменимой процедурой, позволяющей быстро и эффективно решать многие проблемы среднего уха.
Автор: Юрий Талалайко, оториноларинголог, к.м.н.
Источник
оториноларинголог, к.м.н.
Каждый человек обладает набором чувств, необходимых ему для взаимодействия с окружающим миром. Большую часть информации (порядка 80%) мы получаем благодаря зрению, на втором месте слух (10%), все остальные чувства обеспечивают; оставшиеся 10 %. Ухо человека является очень тонким аппаратом, способным различать тысячи различных звуков, определять их источник и расстояние до него. Без слуха невозможно формирование речи. Ребенок, не слышащий с младенчества, не сможет заговорить в будущем. Даже небольшая потеря слуха на одно ухо причиняет немало неудобств – определение направления источника звука становится невозможным.
Снижение слуха (тугоухость) может возникать из-за различных причин. Для пациентов разных возрастов эти причины различны. Для младенцев характерны различные аномалии развития и врожденные заболевания уха. Для детей старше, подростков и взрослых – воспалительные заболевания среднего уха. У пожилых пациентов слух наиболее часто снижается из-за изменения кровообращения во внутреннем ухе. Вне зависимости от возраста пациента и причин возникновения тугоухости, снижение слуха является тревожным симптомом и требует обращения к врачу. Оснащение ЛОР-клиники Европейского медицинского центра позволяет проводить точную диагностику любых заболеваний, приводящих к снижению слуха.
Воспалительные заболевания среднего уха
Наиболее частой причиной снижения слуха являются воспалительные заболевания среднего уха.
Среднее ухо представляет собой полость, расположенную внутри височной кости. Со стороны слухового прохода оно отделено от окружающей среды барабанной перепонкой. За барабанной перепонкой находится воздух, давление которого в норме должно быть равным давлению окружающей среды. Только при этом условии среднее ухо работает нормально, обеспечивая проведение звука от барабанной перепонки к внутреннему уху. Поступление воздуха в среднее ухо обеспечивается слуховой трубой – органом, соединяющим ухо и носоглотку.
Нарушение вентиляционной функции слуховой трубы приводит к возникновению отрицательного давления внутри среднего уха. Это, в свою очередь, может привести к образованию жидкости в полости среднего уха – среднему экссудативному (серозному) отиту. При инфицировании жидкости возникает гнойный средний отит.
Тимпаностомия
Чаще всего лечение среднего отита медикаментозное, однако, в ряде случаев для успешного лечения требуется хирургическое восстановление аэрации полости среднего уха (тимпаностомия, или шунтирование барабанной перепонки). Операция заключается в установке в барабанную перепонку аэрационной трубки. Показаниями для тимпаностомии являются тяжелое или затяжное течение острого гнойного среднего отита, длительный (месяц и более) экссудативный отит, повторяющиеся средние отиты, длительная дисфункция слуховой трубы.
Вмешательство проводится в операционной под общей анестезией. Чаще всего это газовая масочная анестезия. Для операции используются специальные микроинструменты и микроскоп. Первым этапом производится разрез барабанной перепонки (около 2 мм). Он производится в той части барабанной перепонки, где исключено повреждение структур среднего уха. Если в полости уха есть жидкость, она удаляется через разрез вакуумным аспиратором. Затем в разрез устанавливается силиконовая аэрационная трубка. На этом операция заканчивается. Обычно тимпаностомия занимает 5-10 минут. При необходимости операцию можно сочетать с другими вмешательствами, например с аденотомией (удалением аденоидов).
Существует множество различных моделей тимпаностомических трубок, отличающихся друг от друга формой и материалом (титан, полипропилен, силикон). Принципиально отличаются трубки для длительного и кратковременного использования. Большинство трубок имеют внутренний диаметр 1 – 1,5 мм, что достаточно для их нормальной работы. Выбор конкретной модели производится непосредственно перед операцией.
Послеоперационный период
Пациенты выписываются из стационара через несколько часов после операции. В послеоперационном периоде не требуется специального ухода за ухом. В ряде случаев могут быть рекомендованы антибактериальные ушные капли. Тимпаностомическая трубка в абсолютном большинстве случаев не вызывает никаких субъективных ощущений в ухе. Также в большинстве случаев пациенты отмечают улучшение слуха сразу после операции.
Весь период нахождения тимпаностмической трубки необходимо защищать ухо от попадания воды во время купания и мытья головы. Лучше всего для этой цели подходят беруши, которые изготавливаются сурдологом индивидуально.
Через несколько дней после установки тимпаностомической трубки пациенту следует прийти на осмотр к оториноларингологу. Во время осмотра он определит положение трубки, ее проходимость и функциональность, а также назначит консультацию сурдолога для оценки слуха. Дальнейшие осмотры проводятся по необходимости. При длительном ношении тимпаностомических трубок необходимо проводить осмотры один раз в несколько месяцев.
Удаление тимпаностомической трубки производится в случае если функция внутреннего уха восстановлена. У взрослых удаление трубок может быть произведено в кабинете отоларинголога на обычном приеме. У детей предпочтительно их удаление в операционной в условиях кратковременной общей анестезии. В большинстве случаев тимпаностомические трубки для кратковременного ношения выпадают сами через 6-12 месяцев после установки. Барабанная перепонка заживает полностью через 2-3 недели поле удаления или выпадения тимпаностический трубки.
Противопоказания к шунтированию барабанной перепонки отсутствуют. О возможных индивидуальных рисках следует проконсультироваться с врачом.
В заключении необходимо отметить, что тимпаностомия является безопасной, эффективной, а в ряде случаев, незаменимой процедурой, позволяющей быстро и эффективно решать многие проблемы среднего уха.
Автор: Юрий Талалайко, оториноларинголог, к.м.н.
Источник
Комментарии
Опубликовано в журнале:
« Практика педиатра » № 1, 2020, стр. 3-6
А.С. Пискунова, врач сурдолог-оториноларинголог ГБУЗ «Детская городская поликлиника № 125»
Департамента здравоохранения г. Москвы
Резюме. Экссудативный средний отит остается актуальной проблемой детской оториноларингологии и является одной из самых частых причин снижения слуха у детей в возрасте от 2 до 7 лет. В данной статье описаны особенности этиологии и течения экссудативного среднего отита, рассмотрены современные возможности диагностики и тактика лечения данного заболевания.
Ключевые слова: экссудативный средний отит, снижение слуха, лечение, дети
Summary. Exudative otitis media remains one of the most pressing problems of pediatric otorhinolaryngology and is one of the most common causes of hearing loss in children aged 2 to 7 years. This article describes the features of the etiology and course of exudative otitis media, considers modern diagnostic capabilities and treatment tactics for this disease.
Key words: kids, intestinal infection, probiotic, Hilak forte
Экссудативный средний отит (ЭСО) – негнойный средний отит, характеризующийся присутствием экссудата в полостях среднего уха, медленно нарастающей тугоухостью (звукопроводящего или смешанного типа), отсутствием болевого синдрома и дефекта барабанной перепонки [1, 2, 3].
Распространенность ЭСО составляет у детей первого года жизни – до 35%, 3-5 лет – 10-30, 6-7 лет -3-10, 9-10 лет – 1-3%. ЭСО является наиболее частой причиной снижения слуха в возрасте от 2 до 7 лет, которое при массовых осмотрах обнаруживается у 30,2% детей [4]. Исследования зарубежных авторов подтверждают самостоятельное разрешение большинства случаев ЭСО, остальные пациенты нуждаются в лечении [5]. С учетом клинической картины течения данного заболевания основной жалобой является снижение слуха, что отражается на качестве жизни пациентов.
Принято считать, что данная патология наиболее характерна для детей [6]. В детском возрасте этот процесс чаще двусторонний (86%), а у взрослых – односторонний (70%) [7].
Проблема ЭСО на сегодня остается одной из самых актуальных в детской оториноларингологии и занимает важное место в структуре причин тугоухости [8].
Пусковой механизм развития ЭСО – дисфункция слуховой трубы, развивающаяся на фоне механической обструкции, зияния глоточного устья слуховой трубы или рефлюкса из полости носоглотки.
Причины возникновения ЭСО в детском возрасте целесообразно разделить на общие и местные. Общие причины включают уменьшение общей иммунной реактивности, аллергизацию, специфические заболевания, снижающие иммунитет, системные заболевания, сопровождающиеся нарушением мукоцилиарного клиренса, экологические факторы, инфекционные заболевания. К местным причинам относятся нарушение вентиляционной функции слуховой трубы вследствие гипертрофии аденоидных вегетаций или течения воспалительного процесса в носоглотке, ротоглотке, полости носа и околоносовых пазухах; врожденная узость слуховой трубы, гипертрофия трубных миндалин, вялость тубарных мышц, образования в носоглотке, рубцы после ранее перенесенных оперативных вмешательств, расщелина мягкого нёба, зияние глоточного устья слуховой трубы, рефлюкс слизи из носоглотки и т.д.
В настоящее время в детском возрасте принято выделять острый (до 3 недель), подострый (3-8 недель) и хронический ЭСО (длительность заболевания более 8 недель) [1]. Острый ЭСО у детей чаще встречается на фоне вирусных или бактериальных инфекций верхних дыхательных путей. Нередко после купирования катаральных явлений, вызвавших дисфункцию слуховых труб из-за отека близлежащих к глоточному устью евстахиевой трубы тканей (например, лимфоидной ткани носоглотки), ЭСО разрешается самостоятельно через короткий временной период. Однако течение ЭСО может затянуться и перейти в подострую форму.
Существуют три наиболее распространенные теории этиологии и патогенеза ЭСО: 1) «hydrops ex vacuo», согласно которой в результате развития отрицательного давления в полостях среднего уха образуется транссудат; 2) экссудативная теория, объясняющая образование экссудата в барабанной полости в результате воспалительных изменений слизистой оболочки среднего уха; 3) секреторная, указывающая на возникновение факторов, которые способствуют гиперсекреции слизистой оболочки среднего уха. Фактически указанные теории могут рассматриваться как звенья единого процесса, отражающего различные стадии течения хронического воспаления [1].
Наиболее существенным в классификации ЭСО является выделение стадий болезни, формирующихся в соответствии с патогенезом.
Патогенетически выделяют четыре стадии течения ЭСО:
- катаральную (до 1 мес.);
- секреторную (1-12 мес.);
- мукозную (12-24 мес.);
- фиброзную (более 24 мес.) [9].
В детском возрасте ЭСО нередко имеет бессимптомное течение, в связи с чем родители несвоевременно обращаются за квалифицированной медицинской помощью, что приводит к развитию осложнений в виде образования спаечных процессов в среднем ухе и стойкого снижения слуха. Последнее часто становится единственным симптомом ЭСО в детском возрасте, причем замечают его родители, так как ребенок 2-5 лет обычно на снижение слуха не жалуется. Таким образом, ЭСО нередко становится случайной находкой, особенно при одностороннем процессе.
Родители часто объясняют необычное поведение ребенка индивидуальными чертами характера, невнимательностью, непослушанием, слабым развитием, в то время как в действительности у него нарушен акустический контакт с окружающим миром. У школьников младших классов снижение слуха может проявляться неправильными ответами на уроках. Старшие дети, как правило, сами замечают, что плохо слышат. Они жалуются также на периодическое покалывание в ушах, ощущение давления в них или указывают, что хорошо слышат собственный голос (аутофония). Ухудшение слуха у них может быть связано с положением головы [10].
Комплексное обследование детей с ЭСО включает стандартный осмотр ЛОР-органов, эндоскопическое исследование полости носа и носоглотки, отоскопию, акустическую импедансометрию, отоакустическую эмиссию (ОАЭ), тональную пороговую аудиометрию (если позволяет возраст ребенка), компьютерную томографию височных костей по показаниям.
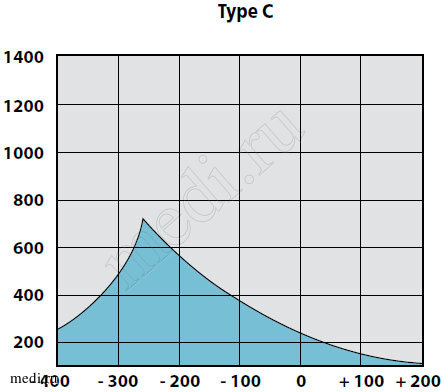
При отоскопии у пациентов с катаральной стадией ЭСО чаще всего отмечается втяжение барабанной перепонки, при пневмоотоскопии – ограничение ее подвижности, изменение цвета от мутного до розового, укорочение светового конуса. Экссудат за барабанной перепонкой не определяется. При тональной пороговой аудиометрии пороги воздушного звукопроведения не превышают 20 дБ, костное звуковосприятие в норме. На тимпанограмме, как правило, определяется тип «С» с отклонением пика в сторону отрицательного давления до 200 мм вод. ст. (рис. 1).
Рис. 1. Вариант тимпанограммы тип С

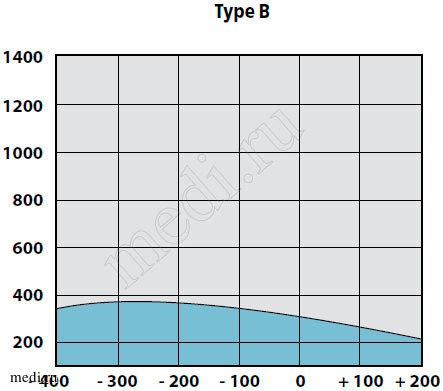
У детей с секреторной стадией ЭСО при отоскопии определяются утолщение барабанной перепонки, ее втяжение в верхних отделах, иногда с цианотичным оттенком, выбухание в нижних квадрантах. На аудио-грамме выявляется повышение порогов воздушного звукопроведения до 20-40 дБ. При акустической импедансометрии всегда определяли тип «В» и отсутствие акустических рефлексов (рис. 2).
Рис. 2. Вариант тимпанограммы тип В
При эндоскопии носоглотки у детей с ЭСО наблюдается гипертрофия аденоидных вегетаций II—III ст., нередко блокирующих устья слуховых труб, пролабирующих в хоаны.
В лечении ЭСО применяют консервативные и хирургические методы. Хирургическое лечение в большинстве случаев рекомендуется при неэффективности консервативной терапии и при сроках заболевания 24 недели и более [11, 12].
К консервативным методам лечения относятся: активное наблюдение, оральное или топическое применение стероидных препаратов, антибиотиков, деконгестантов, продувание слуховых труб; к хирургическим: парацентез, шунтирование (установка вентиляционной трубки) с одновременной аденотомией или без нее, миринготомия, хирургия среднего уха.
Активное наблюдение (active observation) – это метод регулярного осмотра пациента, включающий оценку слуха и лингвального развития. При использовании этого метода лечение не назначают, но пациент постоянно находится под контролем лечащего врача. Несмотря на то что пациент получает регулярные консультации, право выбора и ответственность за принятые решения в отношении лечения остаются за пациентом или родителями (если пациент несовершеннолетний). Ранее данный метод носил название «динамическое наблюдение» или «выжидательная тактика».
Продувание слуховых труб представляет собой метод, при котором евстахиеву трубу (соединяющую среднее ухо и носоглотку) открывают за счет повышения давления в полости носа. Техника данного метода заключается в проведении воздуха под давлением в среднее ухо посредством евстахиевой трубы для выравнивания давления и эвакуации секрета из барабанной полости [13]. Это может быть достигнуто путем форсированного выдоха с закрытым ртом и носом, продувания слуховых труб по Политцеру, катетеризации слуховых труб. Последний метод применяют у детей редко в связи с техническими сложностями у данной возрастной категории.
Антибиотики, антигистаминные препараты, деконгестанты назначают в каждом случае индивидуально. Стероидные препараты (системные или топические) используются для скорейшей эвакуации секрета и восстановления нормального функционирования составляющей цепи воздушной проводимости [14].
Кроме того, при ЭСО у детей оправданы применение препаратов, обладающих мукорегулирующим действием и улучшающих мукоцилиарный клиренс; эндоуральный электрофорез с йодистым калием; пневмомассаж барабанных перепонок; кинезитерапия для восстановления функции слуховой трубы.
Миринготомия (парацентез, тимпанотомия) – это хирургическое вмешательство, при котором производят разрез барабанной перепонки с лечебно-диагностической целью. Разрез длиной несколько миллиметров выполняют специальной иглой (имеющей копьевидное лезвие) на задне-нижней части барабанной перепонки. Таким образом, возможно введение лекарственных препаратов в среднее ухо [5].
Шунтирование барабанной полости (тимпаностомия, установка вентиляционных трубок) является хирургическим вариантом лечения ЭСО и, как правило, применяется при повторном наполнении барабанной полости экссудатом при отсутствии эффекта после неоднократной тимпанотомии. Метод заключается в установке вентиляционных трубок в барабанную перепонку для восстановления давления и улучшения оттока экссудата и позволяет осуществить транстимпанальное введение различных лекарственных препаратов. В последующем вентиляционные трубки удаляются самопроизвольно в течении 6 месяцев – 1 года или их удаляют хирургическим путем в те же сроки. Контроль осуществляется путем повторной аудиометрии и тимпанометрии через 2 недели – 1 месяц после удаления вентиляционных трубок.
Во многих странах у детей при выявлении ЭСО в протокол обследования входит эндоскопия носоглотки для определения степени гипертрофии лимфоидной ткани (аденоидов). При наличии закупорки лимфоидной тканью устья слуховых труб показана аденотомия. В ряде случаев этой операции бывает достаточно для полного восстановления слуха и нормального функционирования структур барабанной полости. Дополнительно пациентам с гипертрофией трубных миндалин показано проведение их эндоскопической коррекции с помощью электрохирургического аппарата. В некоторых случаях, чаще у взрослых, проводят более радикальные оперативные вмешательства на среднем ухе в целях санации барабанной полости [15].
Таким образом, ЭСО – это полиэтиологическое заболевание среднего уха, в этиопатогенезе которого ключевую роль играет дисфункция слуховой трубы. Выбор тактики диагностического обследования и лечения зависит от возраста пациента и длительности заболевания. Ведение больных с ЭСО в зависимости от стадии процесса показывает высокую эффективность лечения детей с указанной патологией. В случае неэффективности консервативного ЭСО одномоментно с хирургической санацией (или коррекцией структур) носоглотки под эндоскопическим контролем показано проведение миринготомии. Шунт при этом устанавливается в случае получения вязкого экссудата и при отсутствии возможности его полностью эвакуировать.
ЛИТЕРАТУРА
- Детская оториноларингология: Руководство для врачей / Под ред. М.Р. Богомильского, В.Р. Чистяковой. Т. 1. М.: Медицина, 2005.
- Дмитриев Н.С. Экссудативный средний отит // Оториноларингология: Национальное руководство / Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008. С. 553-565.
- Савенко И.В., Бобошко М.Ю., Лопотко А.И., Цвылева И.Д. Экссудативный средний отит. СПб., 2010.
- Коваленко С.Л. Исследование слуха у детей дошкольного возраста на современном этапе // Российская оториноларингология. 2009. № 4. С. 69-74.
- Surgical management of otitis media with effusion in children // Clinical Guideline. 2008. No. 2. P. 10-11.
- Милешина Н.А. Возрастные особенности экссудативного среднего отита (диагностика, лечение, отдаленные результаты): Автореф. дисс. … канд. мед. наук. М., 1994.
- Тарасов Д.И., Федорова О.К., Быкова В.П. Заболевания среднего уха: Руководство для врачей. М.: Медицина, 1988.
- Тарасова Г.Д. Кондуктивная тугоухость у детей (системный подход к патогенезу, диагностике, лечению и профилактике): Автореф. дисс. … д-ра мед. наук. М., 1999.
- Дмитриев Н.С., Милешина Н.А., Колесова Л.И. Экссудативный средний отит у детей: Методические рекомендации. М., 1996. № 96/2.
- Преображенский Н.А., Гольдман И.И. Экссудативный средний отит. М.: Медицина, 1987.
- Berkman N.D., Wallace I.F., Steiner M.J. et al. Otitis media with effusion: Comparative effectiveness of treatments // Comparative Effectiveness. 2013. Vol. 101. P. 10-14.
- Hesham A., Hussien A., Hussein A. Topical mitomycin C application before myringotomy and ventilation tube insertion: Does it affect the final outcome? // Ear, Nose and Throat Journal. 2012. Vol. 91. No. 8. P. 45-49.
- Perera R., Glasziou P., Heneghan C. et al. Autoinflation for hearing loss associated with otitis media with effusion // Cochrane database of systematic reviews, 2013. DOI: 10.1002/14651858. CD006285.pub2.
- Simpson S.A., Lewis R., van der Voort J., Butler C.C. Oral or topical nasal steroids for hearing loss associated with otitis media with effusion in children // Cochrane database of systematic reviews, 2011. Iss. 5. DOI: 10.1002/14651858.CD001935. pub2.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
