Кто был с врожденной пневмонией
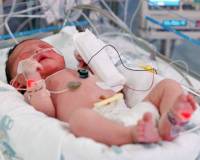
Девочки, добрый день! Поделитесь опытом, кто сталкивался, и есть ли шанс, что малыш вообще выживет! Плановое кесарево, доношенный малыш, всю беременность и анализы и мазки, и моча все в норме! И закричал сразу, как только достали, а спустя 3 часа сказали что пневмония левого легкого, поставили на Ивл, начали лечение, но вот уже 2 сутки пошли, а улучшений нет(((! И сердечко слабое, левое легкое сказали порвалось, поставили дренаж, это просто ад какой то! Сижу и молюсь днем и ночью за жизнь сынишки! Руки опускаются каждый раз, когда врач приходит с новостями что ничего хорошего…но нельзя сдаваться, борюсь до последнего, может у кого было такое, что кажется хуже некуда, а оказывается есть((( неужели нет шансов?(((
Катя
[3341037655] – 18 декабря 2016, 10:14
1.
Гостья я
[203252096] – 18 декабря 2016, 12:59
Был у моей доченьки. Родилась на 36 неделе, тромбоз сосудов пуповины был и экстренное кесарево. Тоже сразу закричала, потом мне сказали, что за ночь развилась пневмония. Сначала кислородный бокс, потом ивл и высокочастотный ивл. В общем около 10 дней в реанимации и месяц в больнице. Кололи иммуноглобулина, переливали плазму, куча антибиотиков. Сейчас ни в чем не уступает сверстникам в развитии. По началу была впалая грудная клетка, мраморная кожа. Делали массажи и плавали в ванне с травами , гимнастика. В развитии все по нормам. Два года сейчас, говорит, все хорошо. Остались небольшие вопросы с сердцем.. в 9 мес было открытое овальное окно. Держитесь!!!!! Ребёночек вас очень хорошо чувствует, связь эмоциональная очень сильная, не отчаивайтесь. Это страшно, но вы все сможете, все преодолеете.
2.
Катя
[2215342841] – 18 декабря 2016, 14:20
Спасибо Вам огромное за поддержку!!!
3.
Гость
[631162667] – 18 декабря 2016, 15:37
Здоровья вам обоим!
4.
Гость
[721537316] – 18 декабря 2016, 22:17
Гостья я
Был у моей доченьки. Родилась на 36 неделе, тромбоз сосудов пуповины был и экстренное кесарево. Тоже сразу закричала, потом мне сказали, что за ночь развилась пневмония. Сначала кислородный бокс, потом ивл и высокочастотный ивл. В общем около 10 дней в реанимации и месяц в больнице. Кололи иммуноглобулина, переливали плазму, куча антибиотиков. Сейчас ни в чем не уступает сверстникам в развитии. По началу была впалая грудная клетка, мраморная кожа. Делали массажи и плавали в ванне с травами , гимнастика. В развитии все по нормам. Два года сейчас, говорит, все хорошо. Остались небольшие вопросы с сердцем.. в 9 мес было открытое овальное окно. Держитесь!!!!! Ребёночек вас очень хорошо чувствует, связь эмоциональная очень сильная, не отчаивайтесь. Это страшно, но вы все сможете, все преодолеете.
5.
Катя
[730641156] – 18 декабря 2016, 22:24
6.
Ольга
[3455402472] – 19 декабря 2016, 01:00
Катя
Спасибо Вам огромное за поддержку!!!
7.
Гость
[2290662202] – 19 декабря 2016, 03:45
Да, да, да! Все будет хорошо! Моей 3 годика. Начали с реанимации. Молилась очень много!
8.
Гость
[2290662202] – 19 декабря 2016, 03:50
Не написала: была врожденная пневмония и множественный порок сердца. Все прошло, хотя домой мы только через месяц попали. Сначала в больницу перевели. Я дочку причащать по вс всегда водила.
9.
Гость
[4071342218] – 19 декабря 2016, 12:52
первые 40 дней после рождения мама и ребенок одно целое . Вы нервничаете-малышу плохо. читайте про себя любую молитву которую знаете. непрерывно. чтобы она заслоняла ваши плохие мысли если они есть. мне помогло во время беременности. вам сил и мужества, а малышу сил и здоровья.
10.
Гость
[3727615347] – 19 декабря 2016, 13:43
У меня родился сын и как- то сразу “не так” закричал”, забрали в ПИТ. Родился в срок (38 нед), но на вид был недоношенных. Вес 2400, 48 см. На ИВЛ не был, но лежал в боксе 3 дня, потом неделя в больнице. Антибиотики, мраморная кожа, низкий вес, гипотонус, ОАП. Сейчас 1,5. В попе моторчик, очень сообразительный парень. После больныцы при рождении ни в одной больнице не лежали. Наш максимум- это насморк. Врачи поставили при рождении ВУИ, но я сдала анализы и ребёнок, инфекции не нашли.
11.
Гость
[3727615347] – 19 декабря 2016, 13:47
Добавлю к посту 10. При рождении диагноз был ” внутриутробной воспаление лёгких”. Так что автор, не переживайте, соханяйте молоко, навещайте ребеночка, покрестите обязательно. Многое врачи уже умеют лечить
12.
Катя
[1865901526] – 20 декабря 2016, 10:33
Девочки, спасибо огромное всем за поддержку! Это так важно в такие моменты! Это правда, что только на Бога надо надеяться и верить, и молиться! И все дай Бог будет и у нас хорошо, и у других мамочек с такими диагнозами!
Источник

Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
Воспаление легких не имеет возрастных ограничений, оно может возникнуть как у взрослых, так и у детей. Не исключается и развитие заболевания у только что родившихся детей. Врожденная пневмония способна развиваться в организме малыша даже, когда он находится в материнской утробе. По этой причине необходимо с особым вниманием и трепетом относиться к беременности.
Воспаление легких у новорожденного
Основные признаки
Особенность заболевания заключается в том, что ребенок уже может родиться с пневмонией. Патология сопровождается симптоматическими признаками сразу после появления новорожденного на свет. Болезнь возникает в результате инфицирования детского организма путем перехода вируса от организма матери. Не исключается возможность активизации воспаления в первые часы после рождения. В зависимости от способа приобретения, болезнь подразделяется на вирусную и бактериальную. При подборе наиболее эффективного метода лечения следует учитывать форму патологии и ее продолжительность.
После проникновения в организм инфекции, состояние ребенка может ухудшиться. В первую очередь нарушению подвергается дыхательная система. К отличительным признакам воспаления легких относятся:
- бледность кожных покровов лица;
- высыпания на теле (встречается в редких случаях и при воздействии на организм вируса краснухи);
- слабый крик;
- угнетение рефлексов малыша из-за поражения центральной нервной системы.
При оценивании состояния ребенка по шкале Апгар, показатели соответствуют значениям ниже нормы. В ряде случаев ребенку требуется проведение реанимационных мероприятий. Чаще всего патология сопровождается одышкой. Обнаружение вирусной пневмонии осуществляется путем выявления кист на внутренних органах ребенка. Диагностируются ишемические нарушения и увеличение печени.
Бактериальная форма имеет гнойный характер. Развитие происходит в течение двух суток после появления новорожденного на свет. У ребенка повышаются показатели температуры тела, появляется беспокойство, малыш отказывается от груди, в результате чего снижается масса тела.
Возможные причины
Причиной возникновения пневмонии становится активное влияние бактерий инфекционной и вирусной природы. В момент движения по родовым путям малыш принимает на себя микрофлору со стороны матери, при этом немалая ее часть относится к патогенной. После проникновения в верхние дыхательные пути, бактерии получают возможность двигаться дальше, нарушая работоспособность внутренних органов. Подобный процесс происходит в первые несколько часов жизни, так как организм новорожденного еще слабый и привыкает к условиям внешней среды. Возможно заражение ребенка через плаценту матери. В данном случае инфекция проникает посредством кровообращения.
Не менее важным фактором возникновения болезни является врожденная форма иммунодефицита. В подобной ситуации организм ребенка не имеет возможности противостоять патологическим микроорганизмам, которые попадают от матери.
Диагностика
Для выявления характера заболевания требуется проведение ряда диагностических мероприятий. К основным из них относятся:
- рентгенография — помогает установить распространенность очагов заболевания и характер вздутия полей легкого;
- общий анализ крови — патология сопровождается отклонением от нормы количества лейкоцитов, обнаруживается тромбоцитопения;
- биохимический анализ крови — выявляются пониженное содержание кислорода, активность ферментов печени и изменение электролитного состава.
Заключение ставится после проведения компьютерной томографии или рентгенографического исследования области грудной клетки.
Лечение врождённой пневмонии
На тяжесть клинической картины заболевания оказывает влияние временной промежуток, который прошел с периода инфицирования детского организма. Чем длиннее период, тем серьезнее в будущем осложнения, которые тяжелее поддаются устранению.
Так как ребенок должен постоянно находиться под наблюдением врача, лечение следует проводить в пределах стационара. Это позволяет в случае остановки дыхательной активности или сердца оказать помощь пациенту незамедлительно.
Особую роль играет прием медикаментозных препаратов. К наиболее эффективным относятся:
- диуретики — способствуют устранению отеков;
- антибиотики — подбираются в индивидуальном порядке, при отсутствии возможности установить характер возбудителя назначаются препараты широкого спектра действия;
- витаминные комплексы — укрепляют естественные защитные функции организма;
- бифидобактерии — восстанавливают микрофлору кишечника после приема антибиотиков;
- ингаляции — допустимо использование в случае, если ребенок родился в срок.
При лечении болезни у младенца большую роль играют действия матери. Она должна придерживаться врачебных рекомендаций. Педиатры настаивают на том, чтобы кормление было частым. Следует пренебречь пеленанием, так как метод не дает новорожденному правильно дышать в обостренный период заболевания. Важно регулярно менять положение малыша. После завершения терапии ребенка наблюдает пульмонолог на протяжении двух недель.
Профилактика
Для того чтобы научиться предупреждать возникновение врожденной пневмонии, следует иметь представление о том, что становится причиной ее появления.
Перед планированием беременности женщине необходимо проконсультироваться с гинекологом и при необходимости пройти обследование.
После появления малыша на свет необходимо оберегать его от контакта с больными людьми и переохлаждения. Мать должна тщательно следить за гигиеной.
В период вынашивания ребенка женщина должна регулярно наблюдаться у гинеколога, сдавать необходимые анализы для выявления врожденных патологий у плода. Будущей матери следует аккуратно контактировать с окружающими, уделять внимание прогулкам на свежем воздухе и правильно питаться.
Возможные осложнения
Вылечить воспаление легких возможно, однако терапия должна быть проведена своевременно. На начальном этапе устраняются видимые симптомы, после чего постепенно снижается активность воспалительного процесса и наступает выздоровление. К распространенным осложнениям врожденной пневмонии относятся:
- дыхательная недостаточность — возникает в результате уменьшения количества присутствующего в крови кислорода;
- сердечная недостаточность;
- синдром токсического типа — характеризуется нарушением функциональности кишечника, рвотными позывами, плохим самочувствием и повышением температуры тела.
Осложнения патологии возникают при несвоевременном оказании медицинской помощи ребенку. На фоне воспаления легких при рождении появляются сопутствующие заболевания, развитие ребенка затормаживается, в крови постепенно накапливаются токсические вещества, которые негативно влияют на работу соседних внутренних органов. Самое страшное последствие — смертельный исход. При выявлении запущенной стадии болезни не исключается хирургическое вмешательство.
Врожденная пневмония — опасное заболевание. При правильно и вовремя подобранной терапии, прогноз благоприятный. При борьбе с патологией важно, чтобы правильный уход осуществлялся не только со стороны врачей, но и матери. Перед тем как рожать, рекомендуется пройти обследование на наличие в организме заболеваний и инфекций.
Источник
