Крупозная пневмония код по мкб

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Возможные осложнения
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Лобарная пневмония, Плевропневмония.
Названия
Крупозная пневмония.
Синонимы диагноза
Лобарная пневмония, Плевропневмония.
Описание
Крупозная пневмония – воспалительно-аллергическое заболевание легочной ткани, характеризующееся локализацией очага в одной или нескольких долей и вызываемое чаще всего пневмококком. Крупозная пневмония диагностируется практически всегда у взрослых, очень редко – у детей. Характерным признаком крупозной пневмонии служат специфические изменения в легочной ткани – уплотнение, охватывающее одну и более легочных долей, с образованием экссудата в просвете альвеол. Легочная ткань в месте поражения теряет свои свойства и не может выполнять физиологические функции.
Распространена крупозная пневмония повсеместно, встречается во всех возрастных группах, однако наиболее часто в 18-40 лет.
Развитие пневмококковой крупозной пневмония
Причины
Предрасполагающими факторами для возникновения крупозной пневмонии являются общее или местное переохлаждение организма, гипо- и авитаминоз, перенесенные накануне простудные заболевания, снижение общей реактивности на фоне сопутствующей патологии (интоксикации, переутомления и ).
Для заболеваемости крупозной пневмонией характерна сезонность, с увеличением частоты случаев зимой и ранней весной. Причина развития крупозной пневмонии – проникновение болезнетворных бактерий в легочную паренхиму. Возбудителем может выступать стрептококки, стафилококк, но чаще всего идентифицируются пневмококки 1 и 2 типа.
Крупозная пневмония может быть так же клебсиелезной этиологии, в таком случае она называется пневмонией Фридлендера.
Симптомы
Начало заболевания острое с характерной температурной реакцией и ознобами. Чаще всего клинические признаки начинают проявляться во второй половине дня. Продромальный период короткий и сопровождается астенией, вялостью, головной болью, резкой слабостью. Периоды озноба сменяются чувством жара, возможна тошнота и рвота. Температура быстро нарастает и достигает фибрильных цифр – до 39-40°, лихорадка может принимать гектический характер.
В начале развития заболевания больной ощущает боль колющего характера в боку, причем локализация боли указывает на очаг поражения плевры. Болезненность усиливается при движении, кашле, дыхании. Присоединяется малопродуктивный кашель, через 2-3 суток начинает отделяться густая мокрота. Выделение «ржавой» мокроты, которое характерно для крупозной пневмонии, указывает на диапедез эритроцитов в просвет альвеол. Количество мокроты различное,колеблется от 50 до 100 – 200 мл в сутки. Пациент беспокоен, на щеках лихорадочный румянец, больше на стороне поражения легких, отмечается лихорадочный блеск глаз. Дыхание затруднено, одышка с затрудненным вдохом, заметно раздувание крыльев носа. Поверхностное дыхание развивается на фоне болезненности при глубоком вдохе из-за сухого плеврита. Нередко появляется герпетическая сыпь около губ или носа, которая так же локализована на стороне поражения.
При осмотре довольно отчетливо заметно отставание в акте дыхания той половины грудной клетки, где локализован очаг крупозной пневмонии.
Определить голосовое дрожание можно самому. Для этого ладони исследуемого поочередно кладут на симметричные участки грудной клетки (над, под лопатками и в медлопаточной области) и просят пациентка произнести слова с буквой р. При пальпации грудной клетки удается определить усиление голосового дрожания (бронхофонии) над пораженной долей. Над сопутствующем очагом экссудативного плеврита определяется ослабление бронхофонии. Результаты перкуссии и аускультации зависят от стадии развития воспаления легкого. В первый день заболевания вследствие гиперемии стенок альвеол для перкуторного звука характерен тимпанический оттенок. Аускультативно диагностируется ослабление везикулярного дыхания и феномен крепитации (crepitatio indux). Она бывает хорошо слышна на высоте глубокого вдоха, особенно после покашливания. Механизм развития крепитации заключается в «разлипании» стенок альвеол на высоте вдоха.
По мере прогрессирования заболевания очаг в легком уплотняется, в патологический процесс вовлекается плевра, становится слышен при аускультации шум трения плевры, бронхиальное дыхание, крепитация приобретает более грубый характер, возникают мелкопузырчатые хрипы.
У больных крупозной пневмонией появляется тахикардия, аритмии, артериальная гипотензия. При проведении ЭКГ определяется смещение сегмента ST , низкий или отрицательный зубец Т во 2 и 3 отведениях. При выраженной интоксикации может произойти поражение сосудодвигательного центра, расположенного в продолговатом отделе мозга, и наступает резкое снижение тонуса сосудов. В таком случае имеет место коллапс (острая сосудистая недостаточность). Кожные покровы приобретают сероватый оттенок, появляется холодный пот, тахикардия до 140—160 в минуту, снижается систолическое артериальное давление. Острая сосудистая недостаточность развивается на фоне токсического шока. При повреждении миокарда расширяются границы сердца, сердечные тоны приглушаются. Такое состояние опасно развитием отека легких.
Вследствие интоксикации организма резко снижен аппетит. Язык обложен налетом, сухость в ротовой полости. Имеет место метеоризм и задержка стула. Развивается печеночная недостаточность, склеры приобретают иктеричный оттенок. Повышается уровень билирубина в крови, снижается диурез.
На фоне развивающегося инфекционно-токсического шока возникает нарушение сознания, бред, галлюцинации, судорожный синдром. Нередко развивается психомоторное возбуждение, больной может пытаться встать с постели и уйти, или выпрыгнуть в окно. У лиц, страдающих хроническим алкоголизмом, возможно развитие алкогольного психоза (белой горячки).
Отмечается резкое (литическое) снижение температуры тела. Так называемый литический криз наступает на 9-10 день при отсутствии лечения антибактериальными препаратами. Оборвать механизм развития крупозной пневмонии можно при помощи антибиотиков, в таком случае имеет место лекарственно-аллергический кризис, при котором температура падает в течение 2-3 суток лечения.
При проведении анализа крови выявляется увеличение лейкоцитов (лейкоцитоз) до 15-20 тыс. В 1 мм3 крови, лейкоцитарная формула сдвигается влево, ускорение СОЭ.
Рентгенологическое исследование органов грудной полости выявляет затемнение пораженного участка легкого. Плотность тени, ее расположение, очертания и размеры меняются в зависимости от локализации очага воспаления и степени его распространения. Исчезновение последних следов поражения легкого наступает через 1—2 недели после кризиса. Рентгенологическое исследование имеет особое значение при центральной пневмонии, а также для раннего обнаружения осложнений.
Крупозная пневмония может быть односторонняя или двусторонняя. Последний вариант протекает в тяжелой форме с выраженными клиническими проявлениями септического шока. Так называемая блуждающая пневмония характеризуется затяжным течением, воспаление постепенно охватывает одну долю легких за другой. Локализация воспалительного очагав верхней доле диагностируется чаще у детей, при этом варианте развивается тяжелая нервная симптоматика (менингизм, икота, бред,). Возможен вариант абортивного течения пневмонии, когда воспалительный процесс разрешается в течение нескольких дней.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Влажный кашель. Высокая температура тела. Галлюцинации. Кашель. Кровохарканье. Лейкоцитоз. Ломота в теле. Метеоризм. Мокрота. Нехватка воздуха. Одышка. Озноб. Отсутствие аппетита. Потливость. Увеличение СОЭ. Фебрильная температура тела.
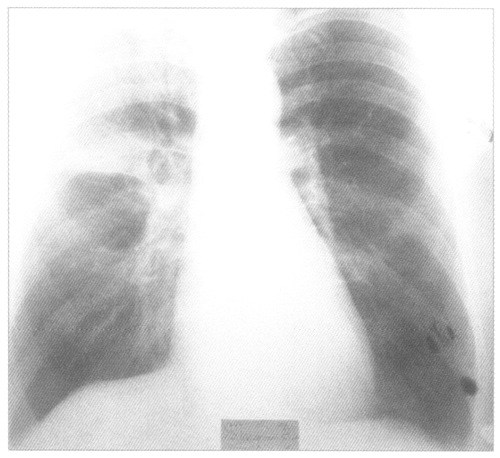
Крупозная пневмония на рентгенснимке
Возможные осложнения
Осложнения крупозной пневмонии включают прежде всего заболевания со стороны органов дыхания (гнойный плеврит (эмпиема плевры), абсцесс легкого, хроническая пневмония), намного реже – со стороны других органов (гепатит, нефрит, перикардит, менингит).
Лечение
При диагностировании у пациента крупозной пневмонии следует его срочная госпитализация. Тяжелое состояние больного является показанием к установлению индивидуального поста. Следует обеспечить уход, постельный режим и круглосуточное наблюдение за больным. Положение больного в постели – с поднятым головным концом. Больному необходимо легкое и достаточно калорийное питание, достаточное потребление жидкости.
Патогенетическая терапия крупозной пневмонии предполагает назначение антибактериальных препаратов, в первую очередь антибиотиков и сульфаниламидов. Курс антибактериальной терапии продлевается еще на 3 дня после нормализации температуры.
Среди сульфаниламидов чаще назначаются норсульфазол и сульфадимезин по схеме. Для профилактики токсического действия сульфаниламидов препараты следует запивать 1/2 стакана жидкости (лучше использовать щелочными минеральными водами).
Дозировка пенициллина при крупозной пневмонии составляет до 200 000 ЕД каждые 4 часа инъекционно внутримышечно. Возможно сочетание пенициллина и стрептомицина.
Большое применение находят антибиотики широкого спектра действия тетрациклинового ряда (террамицин, тетрациклин). Доза этих препаратов варьируется в зависимости от тяжести состояния и может достигать до 2 000 000 ЕД в сутки.
С приемом антибиотиков связано развитие побочных осложнений – в виде токсических или аллергических реакций. Антибактериальные препараты подавляют рост нормальной микрофлоры, с чем связано развитие микозов, в первую очередь вызванные грибками рода Candida С целью предупреждения и лечения этих заболеваний применение антибиотиков следует сочетать с назначением противогрибковых препаратов (нистатин).
При развитии инфекционно-токсического шока значительно снижается уровень сатурации (содержание кислорода в крови). При этом состоянии показано проведение оксигенотерапии, которую проводят с помощью индивидуального кислородного прибора или кислородной палатки. Проведение этой процедуры в течение 10 минут помогает устранить гипоксемию. Повышение сатурации проявляется в урежении пульса, уменьшении одышки, кожные покровы приобретают физиологическую окраску. С этой целью показано применение препаратов, повышающих тонус сосудов, например, кордиамин или камфора. В более тяжелых случаях вводится строфантин (0,5 мл 0,05% раствора, предварительно разведя на 20 мл 40% раствора глюкозы).
Так же применяются препараты группы стероидных противовоспалительных препаратов – 10 мл преднизолона курсов 1 неделя. Оправдано назначение тепловых физиопроцедур – диатермия, соллюкс, индуктотермия.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Пневмония — воспаление альвеол легких, как правило, развивается в результате инфекции. Болезнь начинается с воспаления отдельных альвеол, они заполняются белыми кровяными клетками и жидкостью. В результате затрудняется газообмен в легких. Обычно поражено только одно легкое, но в тяжелых случаях возможна двусторонняя пневмония.
Воспаление легких может распространяться из альвеол в плевру (двуслойную мембрану, которая отделяет легкие от стенки), вызывая плеврит. Между двумя листками плевры начинается скопление жидкости, которая сдавливает легкие и затрудняет дыхание. Патогенные микроорганизмы, вызывающие воспаление, могут попасть в кровеносную систему, что приводит к опасному для жизни заражению крови. У ослабленных людей из группы риска — младенцев, стариков и людей с иммунодефицитом — воспаление может настолько обширно поражать легкие, что возможно развитие дыхательной недостаточности, являющейся потенциально летальным состоянием.
Причины возникновения
В основном, причина развития заболевания у взрослых пациентов — бактериальная инфекция, как правило, бактерии вида Streptococcus pneumoniae. Эта форма пневмонии часто бывает осложнением после вирусной инфекции верхних дыхательных путей. Причиной заболевания также могут быть вирусы гриппа, ветряной оспы, Haemophilus influenzae и Mycoplasma pneumoniae.
Бактерии Legionella pneumophila (присутствуют в системах кондиционирования воздуха) вызывают т.н. болезнь легионеров, которая может сопровождаться поражением печени и почек.
Пациентов больниц, находящихся там в связи с другими заболеваниями, в основном детей и стариков, часто поражает бактериальная пневмония, вызванная Staphylococcus aureus, а также бактериями Klebsiella и Pseudomonas.
В некоторых случаях пневмонию вызывают другие микроорганизмы, такие как грибы и простейшие. Эти инфекции обычно встречаются редко и легко протекают у людей в нормальной физической форме, но они распространены и практически летальны у пациентов с иммунодефицитом. Например, Рneumocystis carinii может жить в здоровых легких, не вызывая болезни, но у больных СПИДом эти микробы приводят к тяжелой пневмонии.
Существует редкая форма заболевания, которую называют аспирационная пневмония. Ее причиной является попадание рвотных масс в дыхательные пути. Наблюдается у людей с отсутствующим кашлевым рефлексом, который развивается при сильном опьянении, передозировке наркотиков или травме головы.
Факторы риска
Факторами риска являются курение, алкоголизм и плохое питание. Пол, генетика значения не имеют. В группу риска входят грудные дети, старики, пациенты с тяжелыми и хроническими болезнями, такими как сахарный диабет, а также с иммунодефицитом вследствие тяжелых заболеваний, таких как СПИД. Нарушение иммунной системы также происходит при лечении иммуносупрессантами и проведении химиотерапии.
Некоторые формы пневмонии стало очень трудно лечить из-за повышенной резистентности бактерий, вызывающих болезнь, к большинству антибиотиков.
Симптомы
У бактериальной пневмонии обычно быстрое начало, а тяжелые симптомы появляются в течение нескольких часов. Характерны следующие симптомы:
- кашель с коричневой или кровянистой мокротой;
- боль в груди, которая усиливается во время вдоха;
- одышка в спокойном состоянии;
- высокая температура, бред и спутанность сознания.
Небактериальная форма заболевания не дает таких специфических симптомов, и ее проявления развиваются постепенно. Больной может чувствовать общее недомогание в течение нескольких дней, затем повышается температура и пропадает аппетит. Единственными респираторными симптомами могут быть только кашель и одышка.
У маленьких детей и стариков симптомы любой формы пневмонии менее выражены. У грудных детей вначале появляется рвота и повышается температура, которая может вызвать спутанность сознания. У стариков респираторные симптомы не проявляются, но возможна сильная спутанность сознания.
Диагностика
Если врач предполагает пневмонию, то диагноз следует подтвердить флюорографией, которая покажет степень инфекционного поражения легких. Для идентификации патогенного микроорганизма собирают и исследуют образцы мокроты. В целях уточнения диагноза также делают анализы крови.
Лечение
Если пациент находится в хорошем физическом состоянии и у него только легкая пневмония, возможно лечение в домашних условиях. Для того чтобы сбить температуру и снять боль в груди, применяют анальгетики. Если причиной заболевания является бактериальная инфекция, врачи назначают антибиотики. При грибковой инфекции, вызывающей пневмонию, выписывают противогрибковые лекарства. В случае легкой вирусной формы заболевания не проводят никакой специфической терапии.
Лечение в стационаре необходимо больным тяжелой бактериальной и грибковой пневмонией, а также грудным детям, старикам и людям с иммунодефицитом. Во всех этих случаях медикаментозная терапия остается той же, что и в случае амбулаторного лечения. Тяжелую пневмонию, обусловленную вирусом простого герпеса человека, того же патогенного микроорганизма, который вызывает и ветряную ослу, можно лечить пероральным или внутривенным введением ацикловира.
Если в крови низок уровень кислорода или началась сильная одышка, проводят кислородное лечение через лицевую маску. В редких случаях требуется подключение к аппарату искусственного дыхания в палате интенсивной терапии. Пока пациент находится в больнице, возможно регулярное проведение физиотерапии грудной клетки, чтобы разжижать мокроту и облегчать ее отхаркивание.
Молодые люди в хорошем физическом состоянии обычно полностью выздоравливают от любой формы пневмонии за 2–3 недели, причем без необратимого поражения легочной ткани. Улучшение состояния при бактериальной пневмонии начинается уже в первые часы после начала лечения антибиотиками. Однако некоторые тяжелые формы пневмонии, такие как болезнь легионеров, могут быть летальными, особенно у людей с ослабленной иммунной системой.
Источник
Если течение воспаления легких осложнено появлением в альвеолах фиброзного выпота и возникновением фибринозных наложений на плевре, скорее всего, после осмотра и обследования врач поставит диагноз крупозная пневмония. Данный недуг практически не встречается у младенцев, детей и подростков – в 95% процентов случаев диагноз крупозная пневмония – это запись в медицинской карте взрослого пациента.
Причины
Основной возбудитель крупозной пневмонии – пневмококк одного из четырех типов, крайне редко фиксируется в качестве патогенной микрофлоры диплобацилла Фридлендера. Однако подавляющее большинство зафиксированных случаев острой крупозной пневмонии не связаны с контактом пациента с носителем инфекции.
Именно исходя из предыдущего момента, можно сделать вывод, что главный фактор, провоцирующий развитие патологии у человека, — это снижение собственных защитных сил организма. А вот привести к ослаблению иммунитета могут:
- Сильное переохлаждение или перепад температур;
- Прием антибиотиков;
- Травмы;
- Стресс, в том числе – хронический;
- Несоблюдение режима труда и отдыха.
Если при отсутствии данных провоцирующих факторов возбудитель, попавший в организм человека, просто погибает, то при ослабленном иммунитете микрофлора стремительно разрастается и, в конце концов, приходит к осложнениям, с ней связанным.
Симптомы и признаки
Распознать данную патологию исключительно на основании клинических показателей и результатов опроса практически невозможно. Однако существуют определенные симптомы, наличие которых должно заставить врача заподозрить болезнь и провести полную диагностику. К ним относятся:

- Сильный кашель с обильным отхождением мокроты.
- Сбои сердечного ритма: тахикардия, аритмия.
- Сильная головная боль, практически всегда сопровождающаяся повышением показателей температуры тела.
- Озноб, лихорадка.
- Покраснение отдельных участков кожи и повышение локальной температуры на них.
Следует понимать, что ни один из перечисленных симптомов не является специфическим и не дозволяет поставить диагноз без дополнительных обследований.
Классификация крупозной пневмонии и ее стадии
Специалисты акцентируют внимание на 4-х стадиях патологических процессов:
- Прилив: может продолжаться от 12 до 48 часов, характеризуется гиперемией легочных тканей.
- Красное опеченение: длится от 24 до 72 часов, характеризуется появлением большого количества экссудата, препятствующего нормальному дыханию.
- Серое опеченение: длится от двух до шести суток, характеризуется сильным скачком уровня лейкоцитов.
- Разрешение: самая длительная стадия, до которой при своевременно назначенном адекватном лечении очередь доходит крайне редко. Характеризуется растворением и разжижением фибрина.
Крупозная пневмония: диагностика патологии
Для точной постановки диагноза пациента направляют на:
- Анализ крови при крупозной пневмонии: фиксируется сильный лейкоцитоз.
- Анализ мочи.
- Анализ мокроты: при крупозной пневмонии данные этих исследований очень важны, поскольку указывают на возбудителя, что является залогом успешного лечения.
- УЗИ.
- ЭКГ.
- При пневмонии крупозной рентген назначается в числе первого диагностического мероприятия..
Если пациент обратился своевременно и состояние его не тяжелое, назначается бакпосев мокроты – это дает возможность определить при крупозной пневмонии возбудитель, благодаря чему можно будет использовать препараты узконаправленные, а не широкого спектра действия.
Крупозная пневмония: лечение
Вне зависимости от стадии крупозной пневмонии, ее терапия проходит исключительно в стационарных условиях. В обязательном порядке проводится инфузионная дезинтоксикация, при необходимости назначается дополнительное снабжение организма кислородом. Используется и симптоматическое лечение: так, если мокрота при крупозной пневмонии отходит с затруднениями, врач прописывает лазолван, при высоких показателях температуры тела – жаропонижающие и т.п.

Основные терапевтические практики — проводятся антибактериальными препаратами. Как правило, используется два антибиотика (один для в/в введения, другой для в/м), однако это только в тех случаях, когда состояние пациента не позволяет ждать результаты бакпосева. Если возбудитель известен точно, может оказаться достаточно и монотерапии.
При крупозной пневмонии неотложная помощь (в случае острого течения) должна быть оказана как можно быстрее, во избежание развития осложнений.
Профилактика крупозной пневмонии и возможные осложнения
Важно понимать: особенности течения крупозной пневмонии таковы, что осложнения не заставляют себя ждать долго. Как правило, проблемы наблюдаются со стороны сердечно-сосудистой системы (большое количество летальных исходов зафиксированы именно по причине сердечной недостаточности).
Также осложнения угрожают лицам, злоупотребляющим спиртными напитками. Редко, но осложнениями заболевания могут выступить воспалительные заболевания мозга: менингит, абсцесс и т.п.
Мерами профилактики можно назвать исключительно мероприятия, направленные на укрепление иммунитета.
Диета при крупозной пневмонии особая не предусмотрена, однако в качестве поддерживающей основной курс терапии стоит разнообразить рацион, обеспечив организм необходимым количеством витаминов и микроэлементов.
Источник
