Клиника острого среднего отита у детей


Острый средний отит — острое заболевание
среднего уха. Составляет примерно 25-40% среди всех заболеваний уха.
Воспалительные заболевания
среднего уха встречаются во всех возрастных группах. Особенно часто это
заболевание развивается у детей, причем пик заболеваемости приходится на 6—18
месяцев; до трехлетнего возраста 90% детей хотя бы однажды переносят острое
воспаление среднего уха. Своевременная диагностика и адекватное лечение отита
чрезвычайно важны для предупреждения возможных неблагоприятных последствий,
самое сложное из которых : менингит, летальный исход, а также развитие
тугоухости, что впоследствии может привести к задержке умственного развития.
Причины
Какие же причины и условия
ведут к тому, что воспаление среднего уха является таким частым заболеванием
именно в детском возрасте? Их можно подразделить на общие и местные. К общим
относятся особенности естественного иммунитета, атопические заболевания,
искусственное вскармливание, патология бронхо-легочной системы, наследственные
факторы. Существуют также особенности анатомии ЛОР-органов у детей, которые
влияют негативным образом на развитие отита. У детей, страдающих частыми
отитами часто выявляется бактерионосительство. Из бактериальных возбудителей
наиболее значимыми являются пневмококк, гемофильная палочка и моракселла. В
последние годы появляется всё больше сообщений об этиологической роли атипичной
внутриклеточной инфекции (Chlamydophila
pneumoniae).
Клиника
В большинстве случаев отит
развивается как осложнение воспаления в полости носа (насморка). Основные симптомы острого
среднего отита общеизвестны. Помимо нарушения общего состояния, это сильнейшая
боль в ухе и снижение слуха. В детском, а особенно в грудном возрасте диагноз
труден, поскольку ребёнок плохо локализует источник боли. Дети грудного
возраста хватаются за ушки, беспокойно спять, резко просыпаются с плачем ночью,
отказываются от еды, а иногда единственным симптомом заболевания может быть
повышение температуры тела до фебрильных (высоких) цифр. Исследование слуховой
функции провести непросто, а отоскопическая картина (изменение барабанной
перепонки при осмотре) имеет ряд особенностей, связанных с возрастными
анатомическими отличиями.
В
зависимости от характера течения заболевания и данных осмотра отит может быть
катаральным (самая ранняя стадия), при скоплении жидкости в полости среднего
уха (за барабанной перепонкой) — серозным, а при позднем обращении воспаление в
ухе становится настолько выраженным, что происходит разрыв барабанной перепонки
(перфорация) и из уха отделяется гнойный секрет.
Если
гноетечение продолжается дольше, следует говорить о затянувшемся или подостром
среднем отите. В ряде случаев гноетечение из уха у ребёнка прекращается,
перфорация барабанной перепонки рубцуется, однако через какое-то время, чаще
2-3 раза в год, выделения из уха появляются снова. В этих случаях речь идёт о
рецидивирующих острых средних отитах. К неблагоприятным исходам острого
гнойного среднего отита относят переход заболевания в хроническую форму.
Главным признаком хронизации процесса является формирование стойкой перфорации
барабанной перепонки.
Диагностика острого среднего отита у детей
Осмотр
врачом-оторинолариноглогом. Для оценки состояния барабанной перепонки и
определения жидкости в среднем ухе используют отоскопию и видеоотоскопию или
исследование уха с помощью микроскопа. Применение эндоскопической техники
существенно улучшает диагностические возможности: определение наличия жидкости
в среднем ухе, выявление мелких перфораций барабанной перепонки, определение
подвижности барабанной перепонки.
В качестве диагностики
также проводится тимпанометрия для оценки состояния полости среднего уха,
степени подвижности барабанной перепонки. Для определения степени снижения
слуха и исключения острой сенсоневральной тугоухости (при воспалении слухового
нерва) целесообразно выполнить аудиометрию – проверка слуха на аппарате.
Лечение
Назначая лечение острого среднего отита у детей,
важно учитывать общее состояние ребенка, наличие сопутствующих заболеваний,
длительность заболевания. Большое внимание уделяется основной причине отита —
воспалению в полости носа — ринит, аденоидит, синусит. При своевременно начатом
лечении в большинстве случаев острый средний отит разрешается без применения
антибиотиков. Это характерно для острого среднего отита у детей старше 2-х лет
с благоприятным фоном, когда заболевание вызвано вирусами. При среднетяжёлом и
тяжёлом течении антибиотики применяют почти всегда, особенно у детей до 2 лет.
У детей старше 2 лет при отсутствии выраженных симптомов интоксикации, болевого
синдрома, температуры тела выше 38°С, в течение суток можно ограничиться только
симптоматической терапией. Однако при отсутствии положительной динамики в
симптомах заболеваний в течение 24 часов необходимо начинать антибактериальную
терапию.
Показания для назначения
антибиотикотерапии
Препаратами
выбора (в зависимости от состояния, характера предшествовавшей терапии, наличия
аллергии к препаратам) являются антибиотики группы пенициллинов. Дозирование
антибиотиков производится согласно тяжести процесса по весу ребенка.
Длительность антибактериальной терапии зависит от тяжести, характера течения
заболевания, сроков начала лечения.
В большинстве случаев
острый средний отит у детей заканчивается выздоровлением. Средние сроки выздоровления
2-3 недели. Выздоровление подразумевает восстановление общего состояния,
отоскопической картины и полное восстановление слуха.
На
последнее обстоятельство, к сожалению, обращают внимание далеко не всегда ни
родители ни врачи. Поэтому каждый ребёнок, перенесший острый средний отит,
должен быть обследован специалистом для контрольного исследования слуха. По разным
данным около 20% детей затем страдают снижением слуха после несвоевременного и
неполноценного лечения.
Источник
Под острым средним отитом понимают воспалительный процесс, локализованный в полостях среднего уха. Заболевание проявляет себя одним или несколькими характерными симптомами: боль в ухе, повышение температуры, выделения из уха, снижение слуха, у детей — возбуждение, раздражительность, рвота, понос. Согласно данным статистики острый средний отит (ОСО) является одной из наиболее частых причин обращения к врачу и назначения антибиотиков у детей.
В 2/3 случаев ОСО вызван комбинированной бактериально-вирусной инфекцией. К наиболее частым бактериальным возбудителям инфекции относят S. pneumoniae, nontypeable, H. influenzae, и Moraxellacatarrhalis, Использование техники ПЦР позволило выявить вирусных патогенов заболевания: респираторный синцитиальный вирус, пикорновирусы, коронавирусы и вирус гриппа.
Диагностика острого среднего отита у детей порой представляет нелегкую задачу, что связано неспецифичностью жалоб и данных осмотра.
У детей младшего возраста наблюдаются такие симптомы, как лихорадка, беспокойство, головная боль, апатия, нарушение сна, тошнота, диарея, отказ от еды. Жар отмечается примерно в половине случаев, при этом повышение температуры тела выше 40С нетипично для неосложненного течения заболевания.
Ушная боль — частый, но не обязательный симптом отита, более характерный для детей старшего возраста.
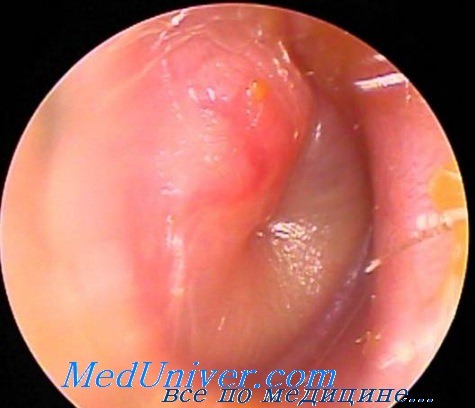
Осмотр — важнейший этап в диагностике острого среднего отита. Перед выполнением осмотра оценивают состояние наружного слухового прохода и ушной раковины. Часто барабанная перепонка визуализируется лишь частично вследствие обструкции наружного слухового прохода серными массами. Выбухание барабанной перепонки- важный признак острого среднего отита. В случае тяжелого течения заболевания барабанная перепонка может напоминать пончик: выраженное выбухание по краям вследствие скопления гноя с втянутым центром.
Изменение цвета и прозрачности барабанной перепонки должны также оцениваться врачом при выполнении отоскопии. Покраснение барабанной перепонки может быть интерпретировано не только как признак воспаления, но и как реактивное явление вследствие плача ребенка или повышения температуры тела. К другим признакам, которые могут быть выявлены в ходе отоскопии, относят уровень жидкости, пузырьки воздуха или снижение прозрачности барабанной перепонки. Данные признаки неспецифичны и могут наблюдаться при некоторых других заболеваниях.
Интерпретация результатов осмотра пациента во многом зависит от опыта врача и технических особенностей используемой оптической техники.
Инструментальные методы обследования
К инструментальным методам диагностики острого среднего отита относят пневматическую отоскопию и тимпанометрию. В амбулаторных условиях одинаково часто используют оба указанных метода. Выполнение инструментальных обследований необязательно для пациентов с выбуханием барабанной перепонки, в частности у детей, когда манипуляция может быть весьма болезненной.
Лечение
Боль в ухе у детей с острым средним отитом может быть достаточно интенсивной, в связи с чем необходимо назначение обезболивающих препаратов. Рекомендовано использовать анальгетики из группы НПВС, в частности ибупрофен и ацетоминофен. Местные анестетики, такие как лидокаин, прокаин ибензокаин могут применяться у детей старше 2 лет. Для пациентов младшего возраста данные препараты не рекомендованы в связи с возможными побочными эффектами.
Стоит отметить, что аппликации согревающих и охлаждающих веществ, масел и растительных экстрактов не рекомендовано для лечения острого среднего отита.
В литературе встречаются две основных концепции относительно антибиотикотерапии острого среднего отита:
1) немедленное назначение лечения;
2) динамическое наблюдение в течение 48–72 часов.
Выбор тактики зависит от возраста пациента и тяжести течения заболевания и должен быть выбран совместно с лечащим врачом.
Препаратом выбора для терапии острого среднего отита у детей, не применявших в течение последнего месяца антибиотики, является амоксициллин. Рекомендованная доза амоксициллина составляет 90 мг/кг массы тела, разделенная на 2 приема. Длительности терапии варьируют от 5 до 10 дней. Десятидневный курс рекомендован для детей младше 2 лет, с перфорацией барабанной перепонки, рецидивирующим средним отитом. Для детей старше 2 лет с нормальным иммунным статусом, без перфорации барабанной перепонки и легким течением заболевания, лечение может начаться с динамического наблюдения. Стоит отметить, что динамическое наблюдение предполагает необходимость антибактериальной терапии в случае отсутствия положительной динамики или ухудшения состояния пациента в течение 48–72 часов. Сосудосуживающие капли в нос в терапии ОСО не рекомендованы с связи с отсутствием эффективности.
Профилактика
Согласно некоторым исследованиям, отказ от грудного вскармливания ассоциирован с риском острого среднего отита у детей. Возможно, ГВ препятствует колонизации носоглотки патогенной флорой. Исследования подтвердили, что микрофлора носоглотки детей, находящихся на искусственном вскармливании заселена колониями патогенных микроорганизмов. Дополнительную роль могут играть секреторные иммуноглобулины, присутствующие в молоке, а также активная работы мускулатуры во время сосания.
Вакцинация.
В некоторых случаях пациентам может быть рекомендована вакцинация для профилактики рецидивирующего среднего отита. Данная тактика обсуждается совместно с лечащим врачом. Но необходимо отметить, что использование вакцин к вирусу гриппа и пневмококку ассоциировано лишь с незначительным снижением заболеваемости острого среднего отита.
Антибиотикопрофилактика.
Решение об антибиотикопрофилактике должно приниматься на основании анализа комплекса факторов в каждом конкретном случае. Профилактическое применение антибиотиков способствует сокращению эпизодов отита на срок ее применения. К показаниям к терапии относят рецивирующий средний отит, ранний дебют заболевания (до 6 месяцев), отягощенный семейный анамнез. К негативным последствиям антибиотикопрофилактики относят колонизацию носоглотки антибиотико-резистентными штаммами.
Шунтирование.
Решение о необходимости шунтирования должно приниматься с учетом индивидуальных особенностей конкретного пациента, а также возможных рисков данной процедуры. Принимая решение о необходимости выполнения данного хирургического вмешательства, следует учитывать что шунтирование не рекомендовано в случае наличия экссудата в барабанной полости менее 3 месяцев с момента установления диагноза.
Меры по избеганию попадания воды в слуховой проход- использование ушных вкладышей, отказ от водных видов спорта могут не применяться у детей с выполненным шунтированием.
Заключение
В большинстве случаев острый средний отит проходит самостоятельно, но возможные осложнения, связанные со стойким снижением слуха, представляют большую социальную значимость. На фоне терапии общие и местные симптомы заболевания нивелируются в течение 48–72 часов. Внимательный осмотр, использование необходимых инструментальных методов обследования и клинических рекомендаций, основанных на принципах доказательной медицины, позволят избежать неправильной диагностики острого среднего отита, и связанного с этим необоснованного назначения антибиотиков и некоторых других препаратов и манипуляций.

Источник
Клиника острого среднего отита у детей. ОтоскопияСимптомы и признаки острого среднего отита (ОСО) очень разнообразны, особенно у младенцев и детей грудного возраста. Возможен разрыв БП с гноетечением; доказательством ушной боли могут быть держание или дергание за ухо, повышение температуры тела, раздражительность или другие общие признаки; симптомы могут отсутствовать, и болезнь обнаруживают при плановом обследовании. Обычно средний отит с истечением (СОИ) не сопровождается явными симптомами, и сопутствующая КТУ остается невыявленной, особенно у детей младшего возраста. Иногда дети могут жаловаться на небольшой дискомфорт или чувство распирания в ухе. Отоскопия. Врачи, кроме отоларингологов, которые могут пользоваться операционным микроскопом, обычно осматривают БП с помощью отоскопа. Имеется два типа насадок для отоскопа: хирургический, или операционный, и диагностический, или пневматический. В хирургическую насадку встроена линза, которая вращается по широкой дуге, источник света вне корпуса обеспечивает доступ инструмента в наружный слуховой проход и к БП. Подходящим инструментом является Welch Allyn (Skeneateles NY), модель 21700. Использование хирургической головки оптимально для удаления серы или продуктов распада из прохода при прямом наблюдении и необходимо для успешного прокола БП или миринготомии. У диагностической головки линза побольше, встроенный источник света и есть ниппель для подсоединения резиновой груши и трубок. Когда прикрепленное зеркало плотно подгоняется в наружном слуховом проходе, создается воздухонепроницаемый отсек посредством свода насадки головки отоскопа, груши и трубки, зеркала в проксимальной части наружного слухового прохода. Подходящим инструментом является Allyn, модель 20200. Зеркала многократного использования, такие как поставляемые с отоскопом, доставляют пациенту меньше дискомфорта, чем более тонкие съемные зеркала, а использование зеркала с резиновым наконечником или добавление небольшого рукава резиновой трубки, установленного на верхушке пластмассового зеркала, снижает дискомфорт пациента и повышает возможность добиться соответствующей подгонки и воздухонепроницаемости. Наблюдая, как груша попеременно слабо сжимается и отпускается, можно оценить степень мобильности барабанной перепонки (БП) в ответ как на отрицательное, так и положительное давление. При использовании обоих типов головок отоскопа яркое освещение важно для получения адекватной визуализации барабанной перепонки (БП).
Очистка наружного слухового прохода. Если барабанная перепонка (БП) скрыта серой, то ее можно удалить при прямом наблюдении через хирургическую головку отоскопа, используя кюретку Бака (N-400-0, Storz Instrument Co.). Оставшиеся кусочки можно затем убрать, используя аппликатор Фаррелла (N 200IF Storz Instrument Co.) с помощью его наконечника верхушки (с треугольным сечением), обернутым кусочком сухой или смоченной спиртом ваты, чтобы получить вид сухой или влажной «швабры». Можно применить легкое отсасывание, используя французскую трубку для отсоса из ушей № 7. Во время этой процедуры лучше держать младенца или грудного ребенка в положении лежа, повернув его голову налево или направо в зависимости от того, какое ухо очищается. Взрослый, обычно это родитель, может положить одну руку на каждую из ягодиц и зафиксировать бедра ребенка на столе для осмотра, при необходимости используя свое тело для дополнительной фиксации. Другой взрослый может одной рукой удерживать голову ребенка, а второй — свободную руку ребенка, меняя руки при проведении процедуры с другим ухом. У детей достаточного возраста для сотрудничества, обычно начиная с 5 лет, очистить ухо можно проще, безопаснее и менее травматично с помощью лаважа при отсутствии перфорации БП. Система Welch Allen (модель 29300) для очищения ушей — удобное устройство для проведения лаважа. Показатели барабанной перепонки. Основные характеристики барабанной перепонки (БП) — контур, цвет, прозрачность, структурные изменения, если они есть, и мобильность. Обычно контур перепонки слегка вогнутый, среди аномалий — выпячивание или, наоборот, чрезмерное втяжение. Нормальный цвет барабанной перепонки жемчужно-серый. Эритема может быть признаком воспаления, но если она не сильновыраженная, то только эритема может быть результатом плача или сосудистого прилива. Ненормальная белизна перепонки может быть результатом рубцевания или наличия жидкости в полости среднего уха; жидкость тоже может придавать янтарный, бледно-желтый или (редко) голубоватый цвет. Обычно перепонка прозрачная, хотя помутнение в какой-то степени может быть нормой в первые несколько месяцев жизни; позднее помутнение означает рубцевание или, чаще, истечение. Структурные изменения включают шрамы, перфорации и карманы в результате втяжения. Среди всех характеристик барабанной перепонки (БП) мобильность наиболее важна при определении истечения из среднего уха (ИСУ). Следует отметить, что мобильность не является симптомом по типу все или ничего; хотя абсолютное отсутствие мобильности (при отсутствии перфорации барабанной перепонки (БП)) фактически всегда показательно для истечения из среднего уха (ИСУ), значительное ее нарушение бывает наиболее часто. – Вернуться в оглавление раздела “отоларингология” Оглавление темы “Болезни уха детей”:
|
Источник