Клиника и диагностика внебольничных пневмоний
Внебольничная пневмония – инфекционное заболевание, которое характеризуется воспалительным процессом в лёгких. Заболевание чаще всего развивается во время эпидемий гриппа и острых респираторно-вирусных инфекций. Пациентов с лёгким течением воспаления лёгких можно лечить амбулаторно. При средней и тяжёлой степени пневмонии их госпитализируют в клинику терапии.
В Юсуповской больнице работают профессора и врачи высшей категории, являющиеся ведущими специалистами в области пульмонологии. Для диагностики заболевания используют инновационные методы обследования, позволяющие идентифицировать возбудителя, локализацию и распространённость патологического процесса, степень тяжести заболевания. Врачи индивидуально подходят к лечению каждого пациента, назначают наиболее эффективные современные препараты, обладающие минимальной выраженностью побочных эффектов.

Причины внебольничной пневмонии
Внебольничные пневмонии условно разделяют на 3 группы:
- воспаление лёгких, не требующее госпитализации;
- пневмонии, требующие госпитализации больных в стационар;
- пневмонии, требующие госпитализации пациентов в отделения интенсивной терапии.
В клинике терапии работают опытные врачи и медицинские сёстры. Они внимательно относятся к каждому пациенту. Палаты оснащены кондиционерами, позволяющими обеспечить комфортные температурный режим. Пациенты получают полноценное, богатое белками и углеводами питание и обеспечены индивидуальными средствами гиены.
Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии. Врачи-реаниматологи круглосуточно наблюдают за функционированием дыхательной и сердечно-сосудистой системы, определяют уровень насыщения крови кислородом. При наличии показаний проводят искусственную вентиляцию лёгких, используя стационарные и переносные аппараты экспертного класса.
Различают следующие виды внебольничной пневмонии: пневмония у пациентов без нарушения иммунитета и воспаление лёгких у пациентов с нарушением иммунитета на фоне развёрнутой стадии СПИДа или других заболеваний, связанных с нарушением иммунной системы.
Аспирационная пневмония развивается у пациентов с нарушением глотания. Рвотные массы могут попасть в дыхательные пути при нарушении сознания, инсульте, острой черепно-мозговой травме, во время эпилептического приступа.
Внебольничная пневмония развивается при попадании микроорганизмов в дыхательные пути. Различают следующие пути инфицирования при пневмонии:
- микроаспирация содержимого ротоглотки;
- вдыхание аэрозоля, содержащего микроорганизмы;
- гематогенное распространение микроорганизмов из очагов инфекции, расположенных вне лёгких;
- распространение инфекции из соседних органов.
Воспаление лёгких развивается в случае ослабления специфической или неспецифической защиты, большого количества бактерий, проникших в альвеолярную часть лёгких или проникновение микроорганизмов, обладающих повышенной агрессивностью.
Наиболее частым возбудителем внебольничной пневмонии с лёгким течением является пневмококк. В настоящее время большое значение возникновения воспаления лёгких придаётся наличию и лечению микоплазме и хламидиям, гемофильной палочке и грамнегативным энтеробактериям, вирусам и легионелле. У больных с аспирационной пневмонией более характерными возбудителями являются грамотрицательные энтеробактерии и анаэробная микрофлора.
Симптомы и диагностика внебольничной пневмонии
Воспаление лёгких (внебольничная пневмония) проявляется такими клиническими симптомами, как слабость, утомляемость, тошнота, отсутствие аппетита, нарушение сознания. Пациентов беспокоит кашель с выделением мокроты, боль в грудной клетке.
При осмотре пациента врач может выявить цианоз, отставание одной половины грудной клетки во время дыхания. Во время перкуссии определяется укорочение звука над очагом поражения. При аускультации выслушивается ослабленное или бронхиальное дыхание, крепитация, сухие или влажные хрипы.
Диагноз «пневмония» без рентгенологических признаков воспаления лёгких неправомерный. Врачи Юсуповской больницы делают рентгенографию лёгких в двух проекциях или крупнокадровую флюорографию. Если клиническая картина не соответствует рентгенологическим данным, проводят компьютерную томографию.
Целью микробиологического исследования при внебольничной пневмонии является выделение возбудителя из очага инфекции. В общем анализе крови повышается количество лейкоцитов и скорость оседания эритроцитов.
Диагноз пневмонии считается установленным, если у пациента на фоне выявления на рентгенограмме инфильтрата в легочной ткани имеется не менее двух клинических признаков:
- острое начало заболевания с высокой температурой тела;
- кашель с отделением мокроты;
- физикальные признаки уплотнения легочной ткани;
- лейкоцитоз.
Лечение и профилактика внебольничной пневмонии
Большая часть пациентов имеющих признаки внебольничной пневмонии может лечиться в амбулаторных условиях. Антибиотик выбирают эмпирически, до получения результатов микробиологического исследования, поскольку любая задержка антибактериальной терапии пневмоний сопровождается повышенным риском развития осложнений.
Выбор стартовой терапии зависит от тяжести заболевания и клинических признаков воспаления лёгких. Для лечения лёгкой формы пневмонии в амбулаторных условиях врачи назначают пероральный амоксициллин и амоксициллина клавуланат. При подозрении на пневмонию, вызванную атипичными возбудителями, используют пероральные макролиды или респираторные фторхинолоны (левофлоксацин, моксифлоксацин).
В клинике терапии пульмонологи назначают комплексное лечение внебольничной пневмонии. Показаниями к парентеральной антибактериальной терапии являются:
- нарушение сознания;
- тяжёлая пневмония;
- нарушение глотательного рефлекса;
- функциональные или анатомические причины нарушенного всасывания.
При нетяжёлой пневмонии врачи используют амоксициллина клавуланат, ампициллин, парентеральные цефалоспорины II и III поколений. Альтернативными препаратами являются внутривенные макролиды или респираторные фторхинолоны. При подозрении на аспирационную пневмонию назначают амоксициллина клавуланат или комбинацию b-лактамов с клиндамицином или метронидазолом.
При тяжёлой пневмонии применяют комбинацию цефалоспоринов III поколения и макролидов. Альтернативным режимом является сочетание фторхинолонов с цефалоспоринами III поколения. После получения адекватного ответа на парентеральное введение антибактериальных препаратов переходят на пероральные антибиотики.
Профилактика пневмонии включает в себя комплекс специфических и неспецифических мер. Для предотвращения воспаления лёгких, необходимо соблюдать режим труда и отдыха, проветривать рабочие и жилые помещения несколько раз в день в течение 30 минут, регулярно делать влажную уборку, полноценно питаться. Рекомендуется заниматься спортом, делать дыхательную гимнастику, отказаться от курения и злоупотребления алкоголем, своевременно проводить санацию очагов хронической инфекции. Вакцинация от пневмококковой инфекции проводится пожилым людям с сопутствующей патологией, повышающей риск возникновения заболевания. Для этого используется вакцина «Пневмо 23» (производство Франция).
Внебольничная пневмония у детей
Внебольничные пневмонии часто встречаются в педиатрической практике. Воспаление лёгких у детей вызывают бактерии, вирусы, грибы, паразиты. Довольно часто в мокроте встречается смешанная микрофлора. По распространённости патологического процесса различают очаговую, очагово-сливную, сегментарную, полисегментарную, долевую и интерстициальную пневмонию.
Наиболее частыми симптомами пневмонии у детей является повышение температуры тела, озноб, потеря аппетита, кашель, учащение или нарушение дыхания. Иногда детей беспокоит боль в грудной клетке, возникает рвота. При перкуссии определяется локальное укорочение перкуторного звука, во время аускультации выслушивается ослабленное или бронхиальное дыхание, мелкопузырчатые влажные хрипы или крепитация.
В анализе крови определяется выраженный лейкоцитоз и высокая скорость оседания эритроцитов. На рентгенограмме видна однородная инфильтрация. Для пневмококковой пневмонии характерна гомогенная тень, имеющая чёткие границы, а при воспалении лёгких, вызванном микоплазмой, тень неоднородная, без чётких границ.
Лечение внебольничной пневмонии у большинства детей может быть организовано дома. Показаниями для госпитализации являются:
- возраст до 6 месяцев;
- тяжёлое течение внебольничной пневмонии;
- наличие тяжёлых фоновых заболеваний;
- отсутствие условий для лечения на дому;
- отсутствие положительной динамики в течение 48 часов антибактериальной терапии.
Выбор антибактериальной терапии проводится индивидуально. После установки диагноза врачи назначают наиболее эффективные и безопасные антибиотики в возрастных дозах. Детям интраназально или лицевой маской подают кислород, проводят инфузионную терапию, назначают препараты, снижающие температуру тела, муколитики, бронхолитики, антигистаминные средства, пробиотики. Эффективными являются физиотерапевтические процедуры, лечебная физкультура.
Запишитесь на приём к пульмонологу, позвонив по телефону. В Юсуповской больнице работают профессора и врачи высшей категории. Они лечат пациентов с внебольничной пневмонией как на дому, так и в клинике. Индивидуальный подход к лечению каждого пациента, использование инновационных методов терапии позволяет уменьшить длительность пребывания пациентов в стационаре ускорить процесс выздоровления.
Источник
Пневмония относится к числу наиболее распространенных острых заболеваний, это – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
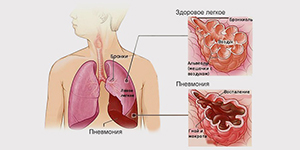 Внебольничная пневмония (синонимы: домашняя, амбулаторная) – это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и “свежими” очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) – это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и “свежими” очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки – основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
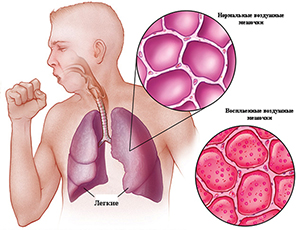 В случаях же повреждения механизмов “самоочищения” трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов “самоочищения” трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae – самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики – бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), “защищенные” аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние – ципрофлоксацин, офлоксацин и новые – левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии – чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
нечастый возбудитель внебольничной пневмонии, однако его значение возрастает у пожилых людей, у лиц принимающих наркотики, злоупотребляющих алкоголем, после перенесенного гриппа. Препаратами выбора при стафилококковых пневмониях являются оксациллин, также эффективны амоксициллин/клавуланат, цефалоспорины, фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Если у вас наблюдаются подобные
симптомы, советуем
Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать – особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями – от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями – от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Источник
Комментарии
Опубликовано в журнале:
ПРАКТИКА ПЕДИАТРА НЕЗАВИСИМАЯ ЭКСПЕРТИЗА, Октябрь, 2005
Н.А. ГЕППЕ, д.м.н., профессор, М.Н.СНЕГОЦКАЯ, к.м.н., Е.М. ЕВДОКИМОВ
Болезни органов дыхания у детей занимают одно из первых мест в структуре детской заболеваемости. В частности, внебольничной пневмонией (ВП), согласно результатам исследований, проведенных с должным рентгенологическим контролем в России, болеют от 4 до 17 на 1000 детей, в возрасте от 1 месяца до 15 лет. Наиболее часто ею болеют дети до 4-5 лет (40 детей на 1000 первых лет жизни).
Заболеваемость ВП повышается в периоды эпидемий гриппа, и имеет тенденцию к устойчивому росту с увеличением тяжелых и осложненных форм. Распространенности пневмоний в детской популяции способствуют иммунологические, функциональные и анатомические особенности организма ребенка, а также широкий спектр инфекционных возбудителей. Даже в экономически развитых странах пневмонии остаются одной из частых причин смертности (в среднем 13,1 на 100 тыс. детского населения). Причем погибают, в основном, дети раннего возраста, а также дети и подростки с нарушением противоинфекционной защиты.
Согласно принятой в России классификации, пневмония у детей определяется как острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме. Наличие этих признаков с высокой долей вероятности свидетельствует о бактериальной этиологии болезни.
Основным морфологическим признаком пневмонии является воспаление альвеол. Морфологическая картина воспаления включает в себя гиперемию сосудов и серозный отек стромы легкого, размножение возбудителя, белковый выпот в основном за счет фибрина, лейкоцитарная инфильтрация, диапедез эритроцитов, эпителиальный и лейкоцитарный некроз.
Диагностика пневмонии нередко вызывает ряд трудностей. В типичных ситуациях (критерии ВОЗ) для пневмонии характерно: инфекционный токсикоз, сохранение лихорадки более 3-х дней, синдром дыхательных расстройств – одышка при отсутствии бронхиальной обструкции (у детей до 2-х месяцев -свыше 60 дых/мин, 2-12 месяцев – свыше 50 дых/мин, 1-5 лет – свыше 40 дых/мин); синдром консолидации легочной паренхимы (бронхиальное или ослабленное дыхание, укорочение перкуторного звука в зоне поражения); рентгенологический синдром (наличие очаговых, сегментарных изменений на рентгенограмме органов грудной клетки).
При аускультации не всегда возможно выслушать крепитирующие хрипы, т.к. нередко при одновременном поражении бронхиального дерева выслушиваются обильные влажные разнопузырчатые хрипы, которые затрудняют прослушивание ребенка (при обильных проводных хрипах так же возникают сложности с правильной оценкой аускультативной картины). В зависимости от стадии патологического процесса крепитация может быть на вдохе (стадия отека и прилива), не выслушиваться совсем (стадия красного и серого опеченения) или выслушиваться на выдохе (стадия разрешения). Трудно услышать хрипы при локализации воспаления в прикорневой зоне. Поэтому врачу иногда приходиться ориентироваться в большей степени на симптомы инфекционного токсикоза, требующие более углубленного обследования ребенка.
симптоматики
o 50% детей с пневмонией не имеют одышки;
o 30% детей не имеют локальной физикальной
По данным многочисленных исследований сложности диагностики пневмоний возникают в результате того, что 50% детей с пневмонией не имеют одышки; 30% детей не имеют локальной физикальной симптоматики; микоплазменные пневмонии дают рассеянные мелкопузурчатые хрипы, напоминающие крепитацию.
При подозрении на бактериальное воспаление проводится общий клинический анализ крови (лейкоцитоз за счет нейтрофилов, ускоренная СОЭ).
Проведение рентгеновского исследования легких в остром периоде показано больным с тяжелым течением заболевания, в остальных случаях его можно провести после нормализации температуры при условии адекватно подобранной антибиотикотерапии.
Госпитализация больного необходима при тяжелом состоянии (втяжение нижней части грудной клетки; кряхтящее, стонущее дыхание; отказ от питья; отказ от еды; вялость или возбуждение; резкая бледность; цианоз), возраст ребенка до 6 месяцев, социальные аспекты (невозможность адекватного поведения родителей, сложности с регулярным врачебным контролем, материальные проблемы у родителей).
У маленьких детей желательно проводить консультацию ЛОР врача для исключения воспаления среднего уха, которое также может давать симптомы выраженного беспокойства и интоксикации.
Чаще типичная клиническая картина характерна для пневмоний, вызываемых пневмококком (наиболее частый диагносцируемый возбудитель).
Вирусные и бактериальные пневмонии у детей удается разграничивать при помощи следующих признаков: вирусная или микоплазменная инфекция сопровождается распространенным поражением всех слизистых оболочек дыхательных путей (ринит, ларингит, фарингит, бронхит, трахеит). Секрет водянистый или слизистый. Интоксикация выражена не сильно, температура чаще субфебрильная. Для микоплазменной этиологии характерным признаком является мучительный, приступообразный кашель. Физикальное исследование скудно – в картине преобладают множественные влажные и/или сухие хрипы с обеих сторон. При рентгенологическом исследовании находят тени различных размеров, формы и плотности в одной или нескольких долях. Нередко обнаруживают плевральный выпот, чаще междолевой, ателектатические или эмфизематозные участки. Рентгенологические изменения держаться довольно долго, несмотря на улучшение состояния больного. Возможны миалгии, артралгии. В анализе крови картина подтверждает небактериальную природу заболевания – вне зависимости от лейкоцитоза или лейкопении, выявляется лимфоцитоз или лимфопения (в зависимости от стадии процесса) и чаще нейтропения в абсолютных показателях, СОЭ повышена незначительно. Микоплазменная пневмония сопровождается положительными серологическими реакциями на микоплазменные антигены.
Клинически вирусная и микоплазменная пневмония могут не отличаться. Чаще микоплазменные пневмонии бывают сегментарными. Отличить ее от вирусной сложно при формировании одиночного крупного очага. При диффузном поражении легких, когда корни значительно расширены, нечетко ограничены, усилен сосудистый рисунок в прилегающей зоне (тяжистость, очаговые тени) возникает подозрение на вирусную этиологию заболевания. Особенно часто такая картина свойственна пневмониям при кори, ветряной оспе.
Считается, что от 5% до 15% внебольничных пневмоний вызывается хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25%. Летальность при хламидийных пневмониях составляет 9,8%. Сезонной закономерности распространения этой инфекции не установлено.
В отличие от бактериальных пневмоний, начало заболевания при хламидийной пневмонии может быть как острым, так и постепенным. При подостром течении заболевание начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура может быть нормальной или субфебрильной в течение 6-10 дней и лишь потом повышается до высоких цифр. При остром начале заболевания симптомы интоксикации появляются уже в первый день и достигают максимума к 3-му дню болезни. У больных с постепенным началом болезни интоксикация наиболее выражена на 7-12 день от начала заболевания. Характерными признаками интоксикации для хламидийной пневмонии являются умеренная головная боль, миалгия, слабость.
При физикальном обследовании у пациентов с хламидийной пневмонией перкуторные изменения могут быть скудными. Аускультативно выслушивается ослабленное дыхание и влажные хрипы, реже – жесткое дыхание и сухие хрипы.
При рентгенографии органов грудной клетки выявлялись как типичные пневмонические инфильтрации, так и интерстициальные изменения. При микоплазменных пневмониях чаще наблюдается двустороннее поражение легких с усилением легочного рисунка и перибронхиальной инфильтрацией, при хламидийных пневмониях, наоборот, – чаще полисегментарная инфильтрация и реже интерстициальные изменения.
Пневмонии, вызванные грамотрицательными микроорганизмами встречаются не более, чем в 5% от общего числа всех пневмоний, протекают тяжело и плохо поддаются лечению, что приводит нередко к летальному исходу. Заболеваемость гемофильной палочкой повышается в зимние и весенние месяцы и чаще свойственна детям раннего возраста. Пневмонии обычно предшествуют выраженные катаральные процессы со стороны носоглотки. Клиническая картина пневмонии не отличается от бактериальных пневмоний другой этиологии. Чаще поражаются нижние доли легких. Однако нередкие осложнения в виде плеврита, перикардита, артрита, менингита, сепсиса. Высокий лейкоцитоз (до 15х109/л) со сдвигом влево – не более 50% случаев. Нередко течение может быть длительным. Всегда поражаются надгортанник, мелкие бронхи и бронхиолы, с картиной ларинготрахнобронхита.
Пневмонии, вызванные клебсиеллой, синегнойной палочкой и протеем протекают обычно крайне тяжело, нередко с летальным исходом. Чаще эти пневмонии развиваются на неблагоприятном фоне (иммунодефицит, пороки, муковисцидоз и т.д.). Для этих пневмоний характерно выделение густой, вязкой мокроты с прожилками крови. Нередко инфекционный процесс приводит к деструкции легочной ткани. Обычно поражаются верхние доли легких.
Легионеллы – грамотрицательные палочки, являющиеся облигатными патогенами, вызывает пневмонию редко (2-10%); однако легионеллезная пневмония занимает второе место (после пневмококковой) по частоте смертельных исходов заболевания.
В практической деятельности, несмотря на перечисленные различия пневмоний в зависимости от этиологического фактора, только по клиническому, лабораторному и рентгенологическому обследованию очень трудно бывает четко определить этиологию возбудителя. В организме существуют стерильные участки -полость среднего уха, придаточные пазухи носа, трахея, бронхи и альвеолы. Полость носа, рта, рото- и носоглотка колонизированы бактериями. Ведущими возбудителями инфекций стерильных отделов дыхательных путей являются бактерии, живущие в нестерильных отделах. Но из 300 видов бактерий, заболевания могут вызвать лишь пневмококк, гемофильная палочка, моракселла катаралис, золотистый стафилококк. Заболевание может возникнуть при заражении атипичными возбудителями (хламидиями, микоплазмами, легионеллами). Поэтому установление наличия микроорганизмов в секрете из горла и даже мокроте не доказывает возбудителя пневмонии за исключением случаев, когда в них обнаруживают редко выявляемые микроорганизмы (клебсиелла, протей, синегнойная палочка). Каждый обнаруженный в мокроте микроорганизм может быть либо возбудителем пневмонии, либо составной частью нормальной микрофлоры в носоглотке, либо показателем носительства. Кроме того, даже при наличии бактерий, возбудителем может оказаться вирус. Единственным надежным путем определения возбудителя является легочная пункция, но она не безопасна и применение ее встречает немало возражений. При наличии плеврального выпота обнаружение в нем микроорганизмов имеет важное диагностическое значение. При бронхоскопии посев лаважной жидкости также является диагностически значимым.
При адекватном лечении большинство неосложненных пневмоний разрешается за 2-4 недели, осложненных – за 1-2 месяца. Затяжное течение диагностируется в случаях отсутствия положительной динамики процесса (обычно сегментарного) в сроки от 1,5 до 6 месяцев.
Учитывая эмпирическое назначение антибиотиков, решение с какого препарата необходимо начать лечение остается за врачом. Чаще лечение начинают с амоксициллина с клавулановой кислотой или сульбактамом (препарата, повышающего резистентность к микробам, продуцирующим бета-лактамазу), цефалоспоринов 2 поколения или макролидов. Каждый антибиотик имеет ряд особенностей, который надо учитывать при выборе. Так, амоксициллин с клавулановой кислотой достаточно часто вызывает аллергические реакции и диспептический синдром, напрямую связанный с клавулановой кислотой (в настоящее время созданы препарат с пониженным содержанием этой кислоты, что привело к уменьшению побочных эффектов), цефалоспорины (цефалексин, цефиксим), по мнению В.К. Таточенко, должны быть отнесены к резервным препаратам, хотя ряд других авторов считают обоснованным их применение в качестве стартовой терапии (в частности – зинацеф, цефаклор).
Макролиды обладают высокой эффективностью и в то же время считаются одной из наиболее безопасных групп антибактериальных препаратов. Они не оказывают токсического влияния на органы и ткани макроорганизма и реже по сравнению с другими антибиотиками вызывают аллергические реакции, что является важным при лечении детей. Обладая бактериостатическим механизмом антимикробного действия, различные макролидные препараты отличаются по своим фармакокинетическим свойствам, а также по антимикробной активности и переносимости.
Установлено, что макролидные антибиотики обладают высокой активностью по отношению к ряду пневмотропных бактерий: Streptococcus pneumoniae, Streptococcus pyogenes, Mycoplasma pneumoniae, Chlamydia pneumoniae, Branchamella catarrhalis, Staphylococсus aureus и др. Азитромицин и кларитромицин действуют и на Haemophilus influenzae. Некоторые штаммы бактерий, резистентные к пенициллину и другим антибиотикам, сохраняют чувствительность к макролидам.
При назначении макролидов надо учитывать их влияние на ферменты системы цитохрома Р450 в печени. По степени угнетения цитохрома Р450 они располагаются в следующем порядке: кларитромицин > эритромицин > рокситромицин > азитромицин > спирамицин.
Поэтому ряд препаратов, включая сердечные гликозиды, теофиллин и ацетилцистеин должны назначаться с некоторой осторожностью, что ограничивает применение макролидов у детей с бронхиальной астмой и другими бронхообструктивными болезнями, поскольку может способствовать повышению их концентрации в крови. Мидекамицин в отличие от эритромицина является слабым ингибитором микросомальной системы цитохрома Р450, возможно поэтому он не оказывает существенного влияния на концентрацию теофиллина и антигистаминных препаратов, что позволяет применять его по показаниям у детей с аллергическими заболеваниями.
Выбор пути введения препарата зависит от многих факторов; безусловно, что если больной ребенок не может принимать препарат внутрь (рвота, психологические проблемы, отсутствие пероральной формы выбранного антибиотика) следует вводить препарат парентерально. Начинать лечение сразу с инъекционных форм нецелесообразно, так как наряду с психотравмирующем фактором происходит и удорожание лечения, повышается опасность возможного переноса инфекций, развитие послеинъекционных осложнений. Рассуждение некоторых врачей о более частом развитии дисбактериоза кишечника не имеет никакого реального доказательства, так как известно, что независимо от пути введения препарата, антибиотик в итоге попадает в кровяное русло и только таким путем вызывает воздействие на микробную флору кишечника, а не влияет непосредственно на нее, проходя транзитом через весь желудочно-кишечный тракт. При перечисленных выше проблемах с приемом препаратов внутрь, возможно проведение так называемой ступенчатой антибиотикотерапии: лечение начинается с парентерального введения препарата, с последующим переходом на прием пероральной формы того же препарата (если она есть).
Продолжительность антибиотикотерапии (АБТ) при типичных возбудителях – три дня после нормализации температуры (в общей сложности 5-7 дней); при атипичных – 14 дней. Если эффективность проводимой терапии низкая и происходит замена антибиотика, то сроки лечения устанавливаются по той же схеме. Ожидать улучшения всех симптомов невозможно; возможно сохранение слабости, сниженного аппетита, кашля еще в течение нескольких дней. Рентгенологическая картина разрешается медленнее, чем наступает клиническое выздоровление – в среднем 3-4 недели при типичной пневмонии и более длительно при “атипичных”. Очень важно врачу знать, что регулярное применение жаропонижающих средств затрудняет оценку эффективности АБТ.
Оценка эффективности АБТ проводится через 48 часов. В течение первых двух суток идет подавление роста и размножения чувствительных микроорганизмов, затем,
