Клинические рекомендации пневмонии 2015 год


Российское респираторное общество Межрегиональное педиатрическое респираторное общество
Федерация педиатров стран СНГ Московское общество детских врачей
ВНЕБОЛЬНИЧНАЯ
ПНЕВМОНИЯ У ДЕТЕЙ
Клинические рекомендации
УДК 616.24-002-053.2 ББК 57.334.12
В60
В60 Внебольничная пневмония у детей. Клинические рекомендации. — Москва : Ори- гинал-макет, 2015. — 64 с.
ISBN 978-5-990-66034-2
УДК 616.24-002-053.2 ББК 57.334.12
Научное издание
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ У ДЕТЕЙ. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Оригинал-макет подготовлен компанией ООО «Оригинал-макет» www.o-maket.ru; тел.: (495) 726-18-84 Санитарно-эпидемиологическое заключение
№ 77.99.60.953.Д.004173.04.09 от 17.04.2009 г. Подписано в печать 20.08.2015. Формат 70×100 1/16. Печать офсетная. Печ. л. 4,0. Тираж 21 100 экз. Заказ №
ISBN 978-5-990-66034-2 | © ООО «Оригинал-макет», оформление, 2015 |
Руководитель проекта:
Председатель правления Российского респираторного общества, академик РАМН, профессор А.Г. Чучалин
Координационный совет:
профессор, д.м.н. Геппе Н. А., профессор д.м.н. Розинова Н.Н., профессор, д.м.н. Волков И.К., профессор, д.м.н. Козлова Л.В., профессор, д.м.н. Малахов А.Б., профессор, д.м.н. Манеров Ф.К., профессор д.м.н. Мизерницкий Ю.Л.
Эксперты: Абдрахманова С.Т. (Астана), Антипкин Ю.Г. (Киев), Ашерова И.К. (Ярославль), Балева Л.С. (Москва), Баскакова А.Е. (Кострома), Бойцова Е.В. (С.-Петербург), Богорад А.Е. (Москва), Больбот Ю.К. (Днепропетровск), Бондарь Г.Н. (Владивосток), Буйнова С.Н. (Иркутск), Вавилова В.П. (Кемерово), Василевский И.В. (Минск), Гаймоленко И.Н. (Чита), Геппе Н.А. (Москва), Горелов А.В. (Москва), Донос А.А. (Кишинев), Дронов И.А. (Москва), Елкина Т.Н. (Новосибирск), Ермакова И.Н. (Тверь), Ермакова М.К. (Ижевск), Заболотских Т.В. (Благовещенск), Ильенкова Н.А. (Красноярск), Камаев А.В. (С.-Петербург), Капранов Н.И. (Москва), Кожевникова Т.Н. (Тула), Козлова Л.В. (Смоленск), Колесникова С.М. (Хабаровск), Колосова Н.Г. (Москва), Кондратьева Е.И. (Москва), Кондюрина Е.Г. (Новосибирск), Копилова Е.Б. (Иваново), Кострова В.П. (Махачкала), Косякова Н.И. (Пущино), Кулагина В.В. (Самара), Лапшин В.Ф. (Киев), Лев Н.С. (Москва), Лютина Е.И. (Новокузнецк), Маланичева Т.Г. (Казань), Малахов А.Б. (Москва), Манеров Ф.К. (Новокузнецк), Мельникова И.М. (Ярославль), Мещеряков В.В. (Нижневартовск), Мизерницкий Ю.Л. (Москва), Михалев Е.В. (Томск), Мозжухина Л.И. (Ярославль), Мокина Н.А. (Самара), Неретина А.Ф. (Воронеж), Олехнович В.М. (Сургут), Павлинова Е.Б. (Сургут), Побединская Н.С. (Иваново), Постников С.С. (Москва), Розинова Н.Н. (Москва), Романенко В.А. (Челябинск), Рывкин А.И. (Иваново), Саввина Н.В. (Якутск), Савенкова М.С. (Москва), Самсыгина Г.А. (Москва), Середа Е.В. (Москва), Скачкова М.А. (Оренбург), Скучалина Л.Н. (Астана), Соколина И.А. (Москва), Сорока Н.Д. (C.-Петербург), Спичак Т.В. (Москва), Таточенко В.К. (Москва), Тришина С.В. (Симферополь), Тутуева Л.А. (Севастополь), Узакбаев К.А. (Бишкек), Узунова А.Н. (Челябинск), Файзуллина Р.М. (Уфа), Федоров И.А. (Челябинск), Хачатрян Л.Г. (Москва), Холодок Г.Н. (Хабаровск), Царькова С.А. (Екатеринбург), Чепурная М.М. (Ростов-на-Дону), Черная Н.Л. (Ярославль), Шабалов Н.П. (С.-Петербург), Шамсиев Ф.М. (Ташкент), Шуляк И.П. (Екатеринбург).
ВВЕДЕНИЕ
Внебольничная пневмония (ВП) являются актуальной проблемой для педиатрической практики. В последние годы отмечается рост заболеваемости ВП у детей, относительно высокой остается смертность от этого заболевания. В реальной практике, особенно в амбулаторных условиях, серьезными проблемами являются ранняя диагностика и рациональная терапия пневмонии у детей.
В 2010 году при участии 65 экспертов из России и стран СНГ была создана научно-практическая программа «Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика» [1], которая издавалась с небольшими переработками в 2011
и2012 годах. В программе были резюмированы накопленные данные по вопросам этиологии, патогенеза, эпидемиологии, диагностики
илечения ВП у детей.
За последние 5 лет было проведено и представлено в мировой научной литературе большое число клинических и эпидемиологических исследований, касающихся пневмонии. К сожалению, в отечественной литературе этой проблеме уделяется недостаточно внимания. В 2013 году Министерством здравоохранения Российской Федерации были приняты новые стандарты медицинской помощи при пневмонии и «Порядок оказания медицинской помощи населению по профилю «пульмонология»». С 2014 года в Национальный календарь профилактических прививок России включена вакцинация против пневмококковой инфекции. В связи с вышесказанным назрела необходимость пересмотра ряда позиций, относительно ВП у детей и создание нового экспертного документа, отражающего современные клинические рекомендации.
Основное внимание в данном документе уделено практическим вопросам диагностики и терапии ВП у детей, и в частности особенностям ведения детей в амбулаторных условиях, включены данные по особенностям ВП у детей с ВИЧ-инфекцией, ДЦП, муковисцидозом. Книга предназначена для педиатров, врачей общей практики, пульмонологов, клинических фармакологов, реаниматологов, а также преподавателей медицинских вузов.
При подготовке клинических рекомендаций авторы пытались строить рекомендации по диагностике и лечению на основе данных доказательной медицины (таблица 1). Однако необходимо учитывать, что
внастоящее время доказательная база в отношении методов лечения
впедиатрии, в том числе по АБТ явно недостаточна, что связано с этическими и деонтологическими проблемами. Также следует учитывать, что эффективность этиотропной терапии пневмонии принципиально зависит от чувствительности возбудителей к АБП, которая имеет значительные региональные особенности и подвержена существенным изменениям.
5
Таблица 1 Категории доказательств для обоснования применения
в клинических рекомендациях
Категория | Источник | Определение доказательств |
доказательств | ||
A | Рандомизированные | Доказательства основаны на хорошо сплани- |
контролируемые | рованных рандомизированных исследовани- | |
исследования | ях, проведенных на достаточном количестве | |
пациентов, необходимом для получения | ||
достоверных результатов. Могут быть | ||
обоснованно рекомендованы для широкого | ||
применения | ||
B | Рандомизированные | Доказательства основаны на рандомизи- |
контролируемые | рованных контролируемых исследованиях, | |
исследования | однако количество включенных пациентов | |
недостаточно для достоверного статистиче- | ||
ского анализа. Рекомендации могут быть рас- | ||
пространены на ограниченную популяцию | ||
C | Нерандомизированные | Доказательства основаны на нерандомизи- |
клинические | рованных клинических исследованиях или | |
исследования | исследованиях, проведенных на ограничен- | |
ном количестве пациентов | ||
D | Мнение экспертов | Доказательства основаны на выработанном |
группой экспертов консенсусе по определен- | ||
ной проблеме |

Глава 1 ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ
ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ У ДЕТЕЙ
1.1. Определение
Пневмония — острое инфекционное заболевание, различное по этиологии (преимущественно бактериальное), характеризующееся очаговыми поражениями легких с внутриальвеолярной экссудацией, что проявляется выраженными в различной степени интоксикацией, респираторными нарушениями, локальными физикальными изменениями со стороны легких и наличием инфильтративной тени на рентгенограмме грудной клетки.
Внебольничная пневмония (домашняя, амбулаторная) — это пневмония, развившаяся вне больницы или в первые 72 часа госпитализации.
1.2.Классификация
Всоответствии с Международной классификацией болезней, травм
ипричин смерти 10–го пересмотра (МКБ-10) и «Классификацией клинических форм бронхолегочных заболеваний у детей» [2] выделяют следующие формы пневмонии:
1. По этиологии:
•бактериальная (в то числе, вызванная атипичными бактериями);
•вирусная;
•грибковая;
•паразитарная;
•смешанная.
Классификация по этиологии положена в основу МКБ 10 пересмотра (приложение 1). Однако, широкое использование этиологической классификации пневмонии невозможно, поскольку верификация этиологии ВП отсутствует у большинства пациентов, а клинические симптомы малоинформативны для этиологической диагностики.
2.По морфологии:
•очаговая — один или несколько очагов пневмонической инфильтрации размером 1–2 см;
•очагово-сливная (псевдолобарный инфильтрат) — неоднородная массивная пневмоническая инфильтрация, состоящая из нескольких очагов. Может осложняться деструктивными процессами и экссудативным плевритом;
•сегментарная — границы повторяют анатомические границы одного сегмента;
7
•полисегментарная — границы инфильтрации повторяют анатомические границы нескольких сегментов. Часто протекает с уменьшением размеров пораженного участка легкого (ателектатический компонент);
•лобарная (долевая) — инфильтрация охватывает долю легкого. Вариантом течения долевой пневмонии является крупозная пневмония;
•интерстициальная — наряду с негомогенными инфильтратами легочной паренхимы имеются выраженные, иногда преобладающие изменения в интерстиции легких. Редкая форма пневмонии, которая развивается у больных с ИДС.
3.По течению:
•острая — длительность до 6 недель;
•затяжная — длительность более 6 недель.
4.По тяжести:
•средней тяжести;
•тяжелая.
5.По развившимся осложнениям:
•плевральные осложнения — плеврит;
•легочные осложнения — полостные образования, абсцесс;
•легочно-плевральные осложнения — пневмоторакс, пиопневмоторакс;
•инфекционно-токсические осложнения — бактериальный шок [2, 3].
Глава 2 ЭПИДЕМИОЛОГИЯ ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ
2.1.Заболеваемость внебольничной пневмонией
С2011г. ВП включена в перечень инфекционных и паразитарных заболеваний, подлежащих регистрации и государственному учету в Российской Федерации, а статистические показатели заболеваемости вносятся Федеральной службой по надзору в сфере защиты прав потребителей
иблагополучия человека в «Сведения об инфекционных и паразитарных заболеваниях» (до 2010 г. Минздравом РФ представлялись показатели заболеваемости в целом по внебольничной и госпитальной пневмонии). Данные по заболеваемости ВП представлены в табл. 2. Правила регистрации случаев заболевания ВП представлены в приложении 2.
Таблица 2 Динамика показателей заболеваемости ВП у детей и подростков в РФ [4]
Показатели | 2011 г. | 2012 г. | 2013 г. | 2014 г. | |
У детей в возрасте до 17 лет | абсолютное число | 139 016 | 168 391 | 190 711 | 181 313 |
включительно | на 100 тыс. населения | 534,3 | 642,5 | 722,8 | 678,7 |
У детей в возрасте до 15 лет | абсолютное число | 129 055 | 154 160 | 176 093 | 171 604 |
включительно | на 100 тыс. населения | 607,4 | 711,5 | 800,9 | 762,3 |
В2014 г. среди всего населения Российской Федерации из 507031 случая заболеваний ВП (заболеваемость 354,1 на 100 тыс. населения) на детей и подростков до 17 лет пришлось 181313 случаев (заболеваемость 678,7 на 100 тыс. населения), из них на детей до 15 лет 171604 случая (заболеваемость 762,3 на 100 тыс. населения) [4]. Таким образом, заболеваемость ВП среди детей до 15 лет более чем в 2 раза превышает заболеваемость для населения в целом.
Эпидемиологические исследования показывают, что в течение года заболеваемость ВП минимальная в июле–сентябре, повышается в октя- бре–декабре, достигает максимума в январе–апреле и снижается в мае– июне. Заболеваемость ВП коррелирует с сезонным повышением уровня ОРВИ [5]. Вспышки микоплазменной ВП характерны для закрытых коллективов и отмечаются каждые 3–5 лет [1].
Вряде регионов РФ заболеваемость ВП регистрировалась и до 2010 г.
Вг. Новокузнецке за 24-летний период наблюдения (1990–2013 гг.) заболеваемость ВП среди детей составляла от 210 до 890 на 100 тыс. населения (2,1–8,9‰), среди подростков — от 140 до 840 на 100 тыс. населения (1,4–8,4‰). Максимальная заболеваемость ВП во все годы наблюдалась у детей в возрасте 1–3 лет — от 465 до 1356 на 100 тыс населения (рис. 1) [6].
9
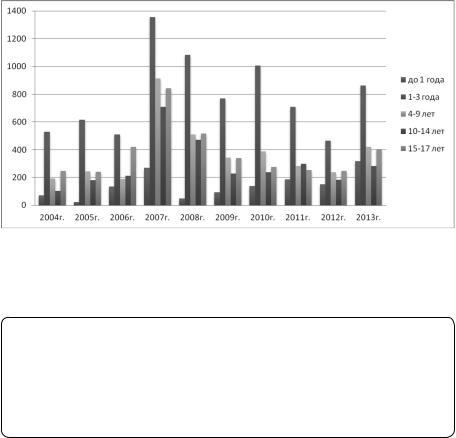
Рис. 1. Заболеваемость внебольничной пневмонией у детей разного возраста
вг. Новокузнецке за 10-летний период [6]
2.2.Смертность от внебольничной пневмонии
По данным ВОЗ пневмония является главной причиной детской смертности во всем мире. Среди причин летальности у детей до 5 лет на ее долю приходится 17,5%, что ежегодно в мире составляет около 1,1 млн смертельных случаев (это больше, чем СПИД, малярия и корь вместе взятые). При этом 99% летальных случаев от пневмонии у детей до 5 лет приходятся на слабо и средне развитые страны мира [7].
Вглобальном исследовании было установлено, что в 2010 г. летальность
всвязи с тяжелыми острыми инфекциями нижних дыхательных путей у госпитализированных детей в возрасте до 5 лет в развивающихся странах была почти в 4 раза выше, чем в развитых (2,3% и 0,6%, соответственно) [8].
По данным Минздрава РФ болезни органов дыхания у детей в возрасте 0–17 лет занимают третье место в структуре причин смерти после внешних причин и пороков развития. В РФ в последние годы произошло значительное снижение смертности от пневмонии детей первого года жизни: с 16,1 в 1995 г. до 2,7 в 2012 г. на 10 000 родившихся живыми (при этом, в 24% пневмония выступает не основной, а конкурирующей причиной смерти больных). Данные о смертности от пневмонии по регионам РФ имеют значительный разброс показателей — от 0 до 13,7 на 10 000 (в 2009г.) [1, 4, 9].
Фоновые факторы риска летального исхода от пневмонии у детей [9]:
• возраст до 5 лет и мужской пол;
• врожденные и хронические заболевания;
• позднее обращение за медицинской помощью;
• позднее поступление в стационар;
• гестационный возраст при рождении меньше 28 недель.
Источник
Пневмония – это воспаление, при котором в процесс вовлекаются все структурные элементы легочной ткани. Воспалительный процесс может иметь инфекционное и неинфекционное происхождение. По статистике ежегодно пневмонией заболевают около 7% взрослого населения планеты. При запоздалом или неправильном лечении может привести к смертельному исходу.
Какие в современной медицине существуют стандарты лечения этого заболевания у взрослых – тема этой статьи.
Клиническая классификация
Согласно протоколу МКБ-10 в зависимости от условий развития пневмонии подразделяют на:
- Пневмония у лиц с ослабленными защитными функциями организма (врожденным дефицитом иммунитета, ВИЧ-инфекцией) с наличием осложнений.
- Внебольничная (домашняя) пневмония – приобретенная за пределами лечебного учреждения.
- Нозокомиальная (внутрибольничная) пневмония – приобретенная в лечебном учреждении.
- Аспирационная пневмония (инфекционно-токсическая).
Подробнее о разновидностях пневмоний >,>,
По степени тяжести заболевание классифицируют на:
- Легкую степень. Проявления интоксикации отсутствуют, температура тела больного сохраняется в пределах от 37,1 до 38,0°С, скорость течения крови по сосудам и ее насыщение кислородом сохраняется в норме, наблюдается скопление в легких жидкости в пределах 1 сегмента, лейкоциты находятся в пределах от 9,0 до 10,0109/л, сопутствующие патологии отсутствуют.
- Среднюю степень. Характеризуется слабо выраженными проявлениями интоксикации, температура тела достигает показателя 38,0°С, жидкость в легких распространяется на 1-2 сегмента, частота дыхательных движений в минуту достигает 22, частота сердечных сокращений превышает 100 ударов в минуту, осложнений не наблюдается.
- Тяжелую степень. При таком течении заболевания наблюдаются симптомы интоксикации организма, температура тела превышает 38,0°С, проявляется выраженная дыхательная недостаточность, показатели артериального давления падают до отметки 90/60 мм. рт. ст. и ниже, жидкость в легких быстро распространяется (двусторонняя пневмоническая инфильтрация), количество лейкоцитов превышает 20,0109/л. Тяжелая пневмония характеризуется быстрым прогрессированием, нарушением сознания, присоединением сопутствующих патологий.
Разные степени тяжести заболевания требуют применения различных стандартов оказания медицинской помощи.
Внимание! Существуют общие проявления пневмонии вне зависимости от степени тяжести: кашель, боль в груди, одышка, усиленная потливость, слабость, повышенная температура.
Рекомендации для госпитализации
Согласно национальным рекомендациям протокола МКБ-10 показаниями для госпитализации в стационар являются:
- нижнее артериальное давление (диастолическое) – 60 м менее мм. рт. ст., верхнее артериальное давление (систолическое) – менее 90 мм. рт. ст.,
- частота сердечных сокращений – более 125 ударов в минуту,
- частота дыхания – 30 и более дыхательных движений в минуту,
- лица старше 60 лет,
- беременные,
- лейкоциты в крови больше 20,0х109/л или меньше 4,0х109/л,
- гипоксемия (РаО2 <, 60 мм рт. ст.),
- гемоглобин меньше 90 г/л или гематокрит меньше 30%,
- азот мочевины более 7,0 ммоль/л или креатинин сыворотки крови выше 176,7 мкмоль/л,
- нет эффекта при стартовом лечении антибактериальными препаратами,
- невозможность принимать препараты внутрь или выполнять другие врачебные назначения,
- полиорганная недостаточность или сепсис,
- наличие у пациента тяжелой сопутствующей патологии:
- почечная и сердечно-сосудистая,
- недостаточность,
- сахарный диабет,
- нарушение иммунитета,
- онкологические болезни,
- хронические обструктивные,
- болезни легких,
- истощение,
- бронхоэктазы,
- другие.
- присоединение осложнений:
- наличие выпота в плевральной полости,
- эмпиема плевры,
- менингит,
- другие.
В соответствии со стандартами оказания помощи при пневмонии показаниями для госпитализации в отделение реанимации и интенсивной терапии являются:

- поверхностное учащенное дыхание с частотой более 30 дыхательных движений в минуту,
- септический шок,
- резкое нарушение функции почек и выраженное расстройство водно-солевого баланса,
- показатель верхнего АД ниже 90 мм. рт. ст.,
- необходимость длительного введения вазопрессоров (более 4 часов),
- многодолевая пневмоническая инфильтрация (скопление жидкости в легких),
- прогрессирующие очаговое уплотнение легочной ткани.
Справка! Вазопрессоры – это препараты, вызывающие сужение диаметра кровеносных сосудов и повышение артериального давления.
Диагностика
Согласно рекомендациям клинического протокола МКБ-10 при пневмонии требуется проведение следующих диагностических мероприятий:
- общий анализ крови (лейкоциты, СОЭ, уровень нейтрофилов),
- биохимический анализ крови (электролиты, креатинин, печеночные ферменты, С-реактивный белок, мочевина, глюкоза, натрий),
- электрокардиограмма,
- исследование мокроты (выявление возбудителя заболевания и устойчивости его к антибиотикам),
- рентгенологическое исследование грудной клетки в 2-х проекциях.
Рентгенологическое исследование – основной метод диагностики заболевания. Показатели биохимического анализа крови, в свою очередь, указывают на наличие сопутствующих патологий и осложнений.
В случае, если вышеописанных методов исследования недостаточно, назначают дополнительные мероприятия:
- исследование газов артериальной крови (измерение уровня кислорода и углекислого газа в крови),
- анализ крови на свертываемость,
- исследование культур микроорганизмов, выделенных из крови,
- анализ крови и мокроты на наличие атипичных микроорганизмов (легионеллы, уреаплазмы, микоплазмы),
- анализ на наличие ИБЛ (интерстициальной болезни легких),
- измерение функций дыхания (скорость дыхания и объем вдыхаемого воздуха),
- компьютерная томография грудной клетки с целью исключения или выявления новообразований и туберкулеза,
- пункция из плевральной полости (области, окружающей легкое) с дальнейшим биохимическим, цитологическим и микробиологическим исследованием.
Справка! Интерстициальные болезни легких – это хронические заболевания, при которых структура тканей альвеолярных стенок и капилляров разрушается, что приводит к легочной недостаточности.
Иногда необходима консультация следующих врачей:
- онколога – при подозрении на наличие в легких новообразований,
- фтизиатра – для диагностики наличия туберкулеза легких,
- кардиолога – для исключения патологии сердечно-сосудистой системы.
Подробнее о дифференциальной диагностике пневмонии >,>,
Стандарты лечения по протоколу ВОЗ
Для каждого отдельно взятого пациента цель лечения и его тактика может существенно изменяться. Это зависит от возраста больного, сопутствующих заболеваний, наличия или отсутствия осложнений, а также причины возникновения пневмонии.
Цели
Терапевтические мероприятия преследуют следующие цели:
- уничтожение инфекции-возбудителя заболевания,
- снятие симптомов,
- устранение инфильтративных изменений в тканях легких,
- приведение в норму лабораторных показателей,
- устранение и дальнейшая профилактика осложнений.
Важно! Пневмонию рекомендовано лечить в стационаре под пристальным наблюдением медперсонала. Однако при легкой форме заболевания допустимо домашнее лечение.
Тактика
Существует немедикаментозный и медикаментозный варианты лечения пневмонии у взрослых.
Немедикаментозная терапия:
- дыхательные упражнения в случае отделения мокроты в количестве более 30 мл в сутки,
- применение физиотерапевтических методик: дециметровые волны, электрофорез, магнитотерапия, электрические токи.
Медикаментозная терапия разделяется на антибактериальную и симптоматическую.
Антибактериальная терапия является главной задачей лечения и подразумевает прием антибиотиков:
- Амоксициллина,
- Азитромицина,
- Рокситромицина,
- Спирамицина,.
- других.
Также существует список альтернативных медикаментов, которые могут быть назначены для антибактериальной терапии пневмонии у взрослых, в него входят:
- Левофлоксацин,
- Цефтриаксон,
- Цефуроксим,
- Амикацин.
Длительность лечения каждым из препаратов определяется строго индивидуально, в среднем антибактериальная терапия длится от 1 до 2 недель.
Симптоматическая терапия включает в себя прием отхаркивающих препаратов:
- Бромгексина,
- Амброксола,
- Ацетилцистеина,
- Карбоцистеина.
Симптоматическое лечение длится не более 10 дней.
Справка! При высоком риске заражения пневмококковой инфекцией проводится вакцинация – это профилактическая мера против пневмонии.
Течение болезни может значительно затянуться, этому способствуют следующие факторы:
- тяжелая форма заболевания,
- возраст более 55 лет,
- алкогольная, наркотическая или табачная зависимость,
- индекс массы тела меньше 19,
- сопутствующие заболевания, приведшие к инвалидности,
- неэффективность лечения,
- вторичное заражение вирусом-возбудителем пневмонии.
При наличии хотя бы одного из вышеперечисленных условий лечение пневмонии должно проводиться только в стенах больничного отделения.
Реабилитационные меры после перенесенного воспаления легких:
- сбалансированное питание,
- соблюдение режима дня,
- выполнение специальных физических упражнений,
- отказ от курения,
- физиотерапию,
- рекреационную терапию (грязи, минеральные воды),
- устранение психических расстройств.
В зависимости от степени заболевания, через 2-4 недели от начала болезни проводится рентгенологический контроль состояния органов грудной клетки.
Заключение
При своевременном обращении за медицинской помощью и при отсутствии осложнений прогноз для больного пневмонией благоприятный. При вирусном характере заболевания, а также при наличии сопутствующих болезней и осложнений процесс лечения может затянуться, и прогноз на выздоровление ухудшается. Чтобы обезопаситься от воспаления легких и связанных с ним рисков для здоровья, необходимо производить гриппозную и пневмококковую вакцинацию, а также избегать контакта с уже заболевшими пневмонией людьми.
Загрузка…
Источник
