Какой врач лечит пневмонию у детей
Пневмония, более известная в народе под названием «воспаление легких», — серьезное инфекционное заболевание, способное привести к летальному исходу. Успех лечения зависит, прежде всего, от своевременно поставленного диагноза и грамотно подобранной медикаментозной тактики.
Поэтому многие интересуются, какой врач лечит пневмонию и куда обращаться с признаками этого заболевания.
Причины
Развивается воспаление не в результате переохлаждения, как многие думают, а из-за воздействия возбудителей — бактериальной флоры, вируса или микоплазмы. В группе риска находятся люди с ослабленным иммунитетом: переболевшие бронхитом, с заболеваниями внутренних органов, с онкологическими патологиями или те, кто старше 60 лет.
Особенно часто пневмония выступает осложнением после разнообразных вирусных заболеваний: перенесенного гриппа, ОРВИ. Они приводят к воспалению верхних дыхательных путей и, тем самым, создают благоприятную среду для развития этой болезни.
Симптомы пневмонии
Заболевание не всегда характеризуется ярко выраженными признаками. В некоторых случаях оно протекает бессимптомно и лишь впоследствии больной жалуется на слабость, апатию, сонливость. Но чаще всего эта болезнь проявляет себя (при бактериальной этиологии):
- Лихорадкой, высокой температурой.
- Выраженной болью в груди.
- Густым кашлем с отделением рыжеватой мокроты.
- Учащенным сердцебиением.
- Поверхностным неглубоким дыханием.
- Бледностью губ и ногтей.
Вирусную пневмонию можно узнать по головной боли, жару, мышечным спазмам, слабости, выраженной одышке.
Риски
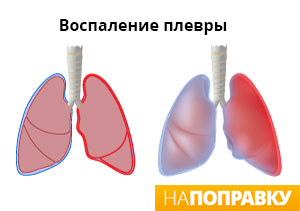
Если лечение не назначено или оно не подходит, то есть вероятность развития осложнений: отек или абсцесс легкого, воспаление плевры, нарушения дыхания. Требуется комплексная терапия, которая устранит причину заболевания и облегчит состояние пациента.
К кому обращаться
При появлении первых симптомов заболевания, когда диагноз еще неясен, пациент обращается к терапевту. Тот назначает комплексное обследование, включающее анализы крови, мочи и рентген. Именно снимок позволит установить, как далеко зашел процесс и какая часть легких поражена. На этом этапе врач принимает решение о домашнем лечении, или же о необходимости госпитализации. Последний вариант при подобном недуге наиболее предпочтителен.
Если пациента госпитализируют, то его здоровьем занимается пульмонолог — врач-терапевт, специализирующийся на лечении заболеваний органов дыхания. Его задача — выявить возбудитель – виновника заболевания, и назначить подходящий препарат.
В некоторых случаях лечение назначается еще до анализов: пациенту прописывают антибиотик или сразу два, воздействующие на разные группы возбудителей.
Помимо этого лечение включает:
- Введение внутривенно растворов, повышающих иммунитет организма.
- Кислородную терапию для восполнения недостающего кислорода.
- Дыхательную гимнастику для удаления слизи из легких.
Поскольку многие возбудители воспаления легких выработали иммунитет к распространенным медикаментам, самолечение недопустимо.
Обратите внимание! Информация на этой странице представлена для ознакомления. Для назначения лечения необходимо обратиться к врачу.
25 марта 2017
10764 просмотра
Источник
Воспаление легких (пневмония) — смертельно опасная болезнь. Особенно опасна пневмония в детском возрасте. До появления антибиотиков детская смертность от пневмонии превышала все мыслимые значения, однако и в современном мире периодически регистрируют случаи смерти детей (как правило, в возрасте до 1 года). Даже при теперешнем уровне развития медицинских средств статистика заболеваемости и смертности детей до пятилетнего возраста остается высокой — 150–160 млн случаев заболеваний и 1–2 млн летальных исходов каждый год (согласно мировой отчетности).
Естественно, прежде чем обсуждать тактику ведения ребенка с пневмонией, необходимо ее установить (или хотя бы просто заподозрить). У ребенка диагностировать пневмонию весьма проблематично по тем причинам, что далеко не всегда дети адекватно оценивают свое состояние. Естественно, первые проявления этого заболевания заметят родители (другие взрослые родственники). Если ребенок маленький, он не будет вообще ничего говорить (до двух-трехлетнего возраста), ребенок постарше уже сможет более-менее четко сформулировать свои жалобы. В первую очередь, в глаза бросится упадок сил и общая вялость ребенка. Он будет апатичен, не будет бегать, прыгать, проявлять какую-либо активность. Будет существенно снижен аппетит, много будет спать. При такой симптоматике обязательно надо измерить температуру тела. При пневмонии в большинстве случаев она будет высокой (достигнет фебрильных значений, поднимется до 38 градусов Цельсия и выше). Необходимо прислушаться к дыханию — при воспалении легких оно будет ослаблено.
Окончательный диагноз пневмонии устанавливается и подтверждается только врачом согласно данным осмотра, результатам анализов и рентгенографии (последняя — самая информативная). Выявить пневмонию, особенно у маленьких детей непросто.
Поводом для подозрений должны стать:
- высокая температура свыше 3 дней (обычно выше 38 0С, но не обязательно, особенно у детей до года), также следует помнить, что у детей раннего возраста возможно молниеносное развитие пневмонии (в течение нескольких часов);
- одышка и нарушение ритма дыхания;
- втяжение грудной клетки во время вдоха;
- посинение ногтей, губ, кожи, носогубного треугольника;
- снижение аппетита, отказ от груди (у младенцев);
- нарушения сна;
- кряхтение и кашель;
- потливость во время сна.
При осмотре ребенка не всегда сразу можно различить легочные изменения, поэтому при подозрении на воспаление врач направляет на анализы и рентгенологический снимок.
Повышение содержания лейкоцитов и увеличение СОЭ в общем анализе крови и очаги изменений в легочной ткани на снимке говорят в пользу пневмонии.
Лечение в стационаре обязательно при наличии хотя бы одной из ситуаций:
- возраст менее 3 лет;
- осложненное течение болезни;
- наличие дыхательной недостаточности;
- сопутствующие хронические и системные заболевания;
- гипотрофия (расстройство питания);
- врожденные пороки сердечной и дыхательной систем;
- неблагоприятные бытовые условия по месту проживания.
После того, как ребенка госпитализировали, проводят дополнительные обследования — общий анализ крови, общий анализ мочи, посев мокроты с определением чувствительности флоры к антибиотикам и самое главное — обзорная рентгенография органов грудной клетки, которая и подтвердит диагноз. После всех проведенных анализов возможна смена антибактериального препарата в случае его неэффективности на тот, к которому определена чувствительность.
Срок лечения в клинике занимает не весь процесс выздоровления. Обычно на амбулаторный режим выписывают на 3–4 день после нормализации температуры и показателей крови. Как правило, это происходит на 10–12 день в нетяжелых случаях. За сколько можно вылечиться в отделении при осложненных вариантах и как долго это происходит — решается только индивидуально.
При отсутствии показаний к госпитализации, врач назначает лечения воспаления легких на дому. При этом важно тщательно контролировать состояние ребенка, внимательно следить за проявляющимися симптомами и проходить рентгенологический контроль. При ухудшении состояния или неэффективности домашнего лечения, необходимо немедленно обратиться к врачу с целью коррекции терапии или дальнейшего лечения в больнице.
Лечение дома возможно только при наличии всех нижеперечисленных условий:
- возраст от 3 лет и старше;
- легкое течение болезни;
- отсутствие других заболеваний;
- отсутствие выраженной интоксикации;
- отсутствие аллергических реакций на препараты;
- наличие санитарно-бытовых условий (проветривание, влажная уборка, покой и постельный режим);
- уверенность в четком выполнении родителями всех назначений и процедур.
Важно! Принимать решение о домашнем лечении можно только с разрешения врача и при точной уверенности в строгом соблюдении схемы лечения и режима! Если есть сомнения в возможностях выполнения — лучше перестраховаться и выбрать стационарное лечение!
Сегодня существует выбор между государственными клиниками (как по месту жительства, так и по выбору) и частными.
И те, и другие используют стандартные протоколы лечения, включающие антибиотики или противовирусные (по типу возбудителя), а также по показаниям препараты для устранения дыхательных спазмов, иммуномодулирующие средства, физиотерапию и средства для коррекции сопутствующих заболеваний (при их развитии).
Государственная клиника предоставляет полное диспансерное наблюдение и протокол лечения, но не всегда имеет комфортные условия. В некоторых стационарах есть платные палаты с личным санузлом и душевой, а также по договоренности возможен родительский уход за ребенком.
Частные клиники отличаются более высоким уровнем комфорта и обслуживания (отдельные палаты-люкс, современная мебель, индивидуальная медсестра или сиделка и т. д.). Но не все они имеют отделения реанимации и неотложной хирургии, поэтому в случае осложнений ребенок будет переведен в соответствующее отделение государственной больницы.
При выборе места госпитализации, кроме общих условий, нужно выяснить наличие отделения реанимации и интенсивной терапии, диапазон действия лицензии клиники, а также алгоритм действий при возможном развитии осложнений (куда будут переводить, как будет организована доставка, если потребуется перевод в другую больницу, какое время это займет).
Также в пользу конкретной клиники говорит ее оснащение, наличие широкопрофильной лаборатории, рекомендации и отзывы пациентов. Обо всем этом родитель может заранее поинтересоваться, используя поиск в интернете по выбранной клинике.
Сроки лечения зависят от степени тяжести пневмонии, ее формы, возбудителя, наличия или отсутствия осложнений и ответа организма на антибактериальные или антивирусные препараты.
Согласно протоколам, с нетяжелой пневмонией в клинике «лежат» 7–10 дней, с осложненной — 10–14. Осложненная (тяжелая), с вовлечением других систем и органов, развитием аллергий и побочных реакций — до получения адекватного отклика на терапию — сроки индивидуальные. У маленьких детей борьба с заболеванием проходит на пределе защитного резерва организма, поэтому сроки лечения и восстановления дольше, чем у детей старше 5 лет.
Полное излечение наступает (с исчезновением всех признаков, включая рентгенологические) в нетяжелых случаях — 4–6 недель, тяжелых — от 1,5 месяцев.
Важно! Самолечение, самостоятельное изменение назначений врача, невыполнение схемы лечения и отмена лекарств могут привести к осложнениям: отеку, абсцессу и гангрене легких, выраженной дыхательной недостаточности, развитию сепсиса, менингита, сердечных нарушений. Эти осложнения настолько опасны, что могут привести к летальному исходу! Особенно стремительно развиваются осложнения у детей до года.
Независимо от того где проводится лечение воспаления легких у ребенка, в стационаре или дома, применяются одинаковые принципы терапии, призванные устранить причину болезни, облегчить симптомы и ускорить процесс выздоровления. К ним относятся:
- этиотропная терапия — при ней используются препараты, оказывающие влияние на микроорганизмы, вызвавшие пневмонию. Это могут быть антибиотики (при бактериальной инфекции), противовирусные и противогрибковые средства;
- cимптоматическое лечение — при котором применяются лекарственные средства, призванные устранить неприятные проявления болезни. Для этого применяются жаропонижающие, муколитики и отхаркивающие средства, бронходилататоры и др.;
- хирургическое лечение — осуществляется в условиях стационара при наличии осложнений (плевральный выпот, абсцесс легкого).
На этапе выздоровления врачи назначают физиотерапевтические процедуры (электрофарез, УВЧ, ЛФК), а также витаминно-минеральные комплексы, с целью восстановления организма после изнуряющей болезни.
Необходимые дозы, кратность и продолжительность приема всех препаратов определяется врачом в зависимости от тяжести течения болезни, возраста и массы тела больного ребенка. Категорические нельзя самостоятельно отменять препараты или же заниматься самолечением. Подобранная специалистом комплексная эффективная терапия является залогом успешного выздоровления.
Помимо медикаментозной терапии, без которой не обойтись при лечении воспаления легких, необходимо обеспечить ребенку все условия, способствующие облегчению состояния и ускорению излечения, в особенности, если терапия проводится в домашних условиях. К подобным методам относятся.
- Диета — рацион должен быть сбалансированным, богатым витаминами и питательными веществами. Кормить ребенка следует небольшими порциями через равные промежутки времени.
- Обильное теплое питье — особенно важно это в начале лечения, когда у многих детей часто отсутствует или снижен аппетит. Ребенку следует давать теплые чаи, морсы, соки, компоты, отвары трав.
- Доступ чистого, влажного, прохладного воздуха. Рекомендуется частое проветривание и использование увлажнителей воздуха, поскольку это улучшает процессы дыхания и способствует лучшему отхождению мокроты при кашле.
- При лечении антибиотиками необходимо использовать сорбенты и средства, нормализующие кишечную микрофлору, с целью профилактики и лечения дисбиоза.
- После разрешения специалиста можно выполнять дыхательную гимнастику и вибрационный массаж, способствующий лучшей эвакуации мокроты из легких.
В начале лечения, важно строго соблюдать постельный режим. При соблюдении всех врачебных назначений и улучшении состояния, спустя 7 дней терапии, малыша переводят на обычных режим и разрешают кратковременные прогулки на свежем воздухе. После перенесенной пневмонии школьникам дается освобождение от занятий физкультурой, длительность которого в среднем составляет 1 месяц.
Проводить прививки разрешаются не ранее чем через 1,5 месяца после полного выздоровления, график согласовывается с лечащим педиатром.
-
Автор —Полухина Анастасия Александровна
-
15.03.2018
-
Все консультации автора
Источник
Обзор
Пневмония (воспаление легких) — это воспаление ткани в одном или обоих легких, вызванное инфекцией.
На конце дыхательных трубок в легких (альвеолярных ходов) находятся крошечные мешочки, наполненные воздухом (альвеолы), собранные в пучки. При пневмонии эти мешочки воспаляются и наполняются жидкостью.
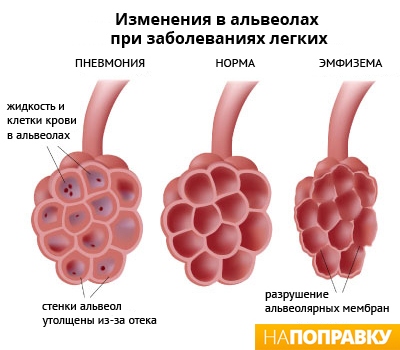
Самые распространенные симптомы пневмонии:
- кашель;
- высокая температура;
- затрудненное дыхание.
Наиболее частая причина пневмонии — пневмококковая инфекция, однако существуют много других видов бактерий и вирусов, вызывающих пневмонию.
Больных легкой формой пневмонии обычно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают покой. Люди с хорошим здоровьем обычно поправляются безо всяких последствий.
У больных другими заболеваниями пневмония может проходить в тяжелой форме, и им может потребоваться лечение в больнице. Это вызвано тем, что пневмония может дать осложнения, которые в зависимости от состояния здоровья и возраста больного могут привести даже к летальному исходу.
По разным данным в России пневмонией ежегодно заболевает 1-2 млн. человек. Люди чаще болеют пневмонией осенью и зимой. Смертность от внебольничных пневмоний в России составляет по разным данным от 1% до 5%, но среди пациентов, требующих госпитализации и у пожилых людей, этот показатель в разы больше. Пневмонией можно заболеть в любом возрасте.
Симптомы пневмонии
Симптомы пневмонии могут развиваться очень быстро (за 24 — 48 часов) или относительно медленно, в течение нескольких дней. Проявления болезни различаются и могут быть похожи на симптомы других инфекций дыхательных путей, таких как острый бронхит.
Для пневмонии характерен кашель. Он может быть сухой или сопровождаться выделением мокроты (густой слизи) желтого, зеленого, коричневатого цвета или даже кровянистой.
Прочие распространенные симптомы:
- затрудненное дыхание — вдохи частые и неглубокие, возможна одышка даже во время отдыха;
- учащенное сердцебиение;
- сильное повышение температуры тела;
- общее плохое самочувствие;
- потливость и озноб;
- отсутствие аппетита;
- боли в груди.
Среди менее распространенных симптомов выделяют следующие:
- кашель с кровью (кровохарканье);
- головные боли;
- усталость;
- тошнота;
- рвота;
- свистящее дыхание;
- боль в суставах и мышцах;
- потеря ориентации во времени и пространстве (особенно у пожилых людей).
Если вы обнаружили у себя симптомы пневмонии, обратитесь к врачу, чтобы он поставил диагноз. Если у вас обнаруживаются выраженные симптомы, в частности, учащенное дыхание, боли или дезориентация в пространстве, обратитесь к врачу немедленно.
Причины пневмонии
Самая частая причина пневмонии — инфекция, обычно бактериального происхождения.
Однако пневмонию вызывают различные виды бактерий, вирусов и (изредка) грибки, в зависимости от того, где началась пневмония. Например, микроорганизмы, вызывающие пневмонию, подхваченную в больнице, отличаются от тех, которые могут вызвать ее в обычной жизни.
Микроорганизмы, вызывающие инфекцию, обычно попадают в легкие при вдыхании. В редких случаях пневмония может вызываться инфекцией в другой части тела. Тогда возбудитель пневмонии проникает в легкие через кровь.
Ниже подробно описываются четыре типа пневмонии.
Бактериальная пневмония
Наиболее частая причина пневмонии у взрослых — бактерия Streptococcus pneumoniae. Эта форма пневмонии иногда называется пневмококковой.
Реже возбудителями пневмонии являются другие виды бактерий, в том числе:
- Haemophilus influenzae;
- Staphylococcus aureus;
- Mycoplasma pneumoniae (вспышки заболеваемости происходят в среднем каждые 4-7 лет, обычно среди детей и молодежи).
В совсем редких случаях пневмонию вызывают следующие бактерии:
- Chlamydophila psittaci: эта бактерия является возбудителем редкой формы пневмонии, которая называется орнитоз или пситтакоз, которая передается людям от зараженных птиц, таких как голуби, канарейки, длиннохвостые и волнистые попугаи (эту форму пневмонии также называют попугайной болезнью или попугайной лихорадкой);
- Chlamydophila pneumoniae;
- Legionella pneumophila: вызывает легионеллёз, или «болезнь легионеров», необычную форму пневмонии.
Вирусная пневмония
Вирусы также могут вызывать пневмонию, чаще всего это респираторно-синцитиальный вирус (РСВ) и иногда вирус гриппа типов A или B. Вирусы чаще всего становятся возбудителями пневмонии у маленьких детей.
Аспирационная пневмония
В редких случаях причиной пневмонии становится попадание в легкие
- рвоты;
- инородного тела, например, арахисового ореха;
- вредного вещества, например, дыма или химического вещества.
Вдыхаемый предмет или вещество вызывает раздражение легких или повреждает их. Этот феномен называется «аспирационная пневмония».
Грибковая пневмония
Пневмония, вызываемая грибковой инфекцией легких, редко встречается у людей с крепким здоровьем. Чаще она поражает людей с ослабленной иммунной системой (см. ниже). Хотя грибковая пневмония встречается редко, ею чаще болеют люди, путешествующие в места, где этот вид инфекции более распространен: отдельные регионы США, Мексика, Южная Америка и Африка.
Некоторые медицинские названия грибковой пневмонии: гистоплазмоз, кокцидиоидомикоз и бластомикоз.
Группы риска по развитию воспаления легких
Люди в следующих группах более подвержены риску заболевания пневмонией:
- грудные младенцы и дети раннего возраста;
- пожилые люди;
- курильщики;
- больные с иными заболеваниями;
- люди с ослабленным иммунитетом.
Заболевания, повышающие вероятность заболевания пневмонией:
- прочие заболевания легких, такие как астма или муковисцидоз (фиброзно-кистозная дегенерация или кистозный фиброз);
- болезни сердца;
- болезни почек и печени;
- ослабленный иммунитет.
Ваш иммунитет могут ослабить:
- недавно перенесенная болезнь, например грипп;
- лечение рака, например химиотерапия;
- некоторые лекарства, принимаемые после пересадки органа (их специально принимают для того, чтобы ослабить иммунную систему, снижая тем самым отторжение ею пересаженного органа);
- ВИЧ или СПИД.
Диагностика пневмонии
Врач зачастую может диагностировать пневмонию, опросив вас о симптомах и осмотрев грудную клетку. В некоторых случаях могут потребоваться дополнительные исследования. Иногда пневмония трудно поддается диагностированию, так как многие симптомы совпадают с другими заболеваниями, такими как простуда, бронхит и астма.
Чтобы поставить диагноз, врач может сначала спросить:
- дышите ли вы чаще, чем обычно;
- страдаете ли вы от одышки (чувствуете себя запыхавшимся);
- как долго у вас наблюдается кашель;
- отхаркиваете ли вы мокроту, и какого она цвета;
- усиливаются ли боли в груди на вдохе или выдохе.
Врач, скорее всего, измерит вам температуру и прослушает стетоскопом грудную клетку спереди и сзади, чтобы определить, слышны ли характерные потрескивающие или дребезжащие звуки. Он может также прослушать вашу грудную клетку, постукивая по ней. Если ваши легкие заполнены жидкостью, они издают звук, который отличается от того, который издают нормальные, здоровые легкие.
Для подтверждения диагноза врач направит вас на рентген грудной клетки и другие исследования. Рентген грудной клетки может показать, насколько сильно поражены ваши легкие. Рентген также помогает врачу отличить пневмонию от других инфекционных заболеваний легких, например, бронхита. Кроме того проводится анализ мокроты и анализ крови. Анализ образцов мокроты или крови помогает определить причину инфекции — бактерию или вирус.
Скрининг на рак легких
Хотя это и встречается редко, но пневмония может быть симптомом скрытого рака легких у курильщиков и у людей в возрасте старше 50 лет. Если вы попадаете в одну из этих групп, ваш доктор может направить вас на рентген грудной клетки. Рак легких на рентгеновском снимке обычно выглядит как масса «бело-серого цвета».
Если рентгеновское исследование не выявило рака, рекомендуется сделать повторный снимок через 6 недель. Это делается для того, чтобы точно убедиться, что с вашими легкими все в порядке.
Лечение пневмонии (воспаления легких)
Больных легкой формой пневмонии обычно успешно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают полный покой. В более тяжелых случаях может потребоваться лечение в больнице.
Лечение воспаления легких дома (амбулаторное)
Кашель может продолжаться еще 2-3 недели после окончания курса антибиотиков, а чувство усталости может сохраняться еще дольше, потому что ваше тело будет восстанавливаться после болезни. Если симптомы не начнут проходить в течение двух дней после начала лечения, сообщите об этом вашему врачу. Эффекта от лечения может не быть по следующим причинам:
- бактерии, вызывающие инфекцию, могут быть устойчивы к тем антибиотикам, которые вы принимали, — ваш доктор может прописать вам другой антибиотик взамен или в дополнение к первому;
- инфекцию может вызывать вирус, а не бактерия — антибиотики не действуют на вирусы, а иммунной системе вашего организма придется самой бороться с вирусной инфекцией, вырабатывая антитела.
Чтобы облегчить симптомы пневмонии, можно принимать болеутоляющие, такие как парацетамол или ибупрофен. Они помогут снять боль и сбить высокую температуру. Вам не следует принимать ибупрофен, если у вас:
- аллергия на аспирин или иные нестероидные противовоспалительные препараты (НПВП);
- астма, болезни почек, язва желудка или нарушение пищеварения.
Не рекомендуется принимать лекарства от кашля, тормозящие кашлевой рефлекс (кодеин, либексин и др.). Кашель помогает прочищать легкие от мокроты, поэтому если остановить кашель, инфекция может дольше оставаться в организме. Помимо этого, имеется мало доказательств того, что средства от кашля эффективны. Теплое питье с медом и лимоном поможет снять дискомфорт, вызываемый кашлем. Пейте много жидкости, чтобы не допустить обезвоживания, и много отдыхайте, чтобы ваш организм восстановился.
Если вы курите, сейчас как никогда важно бросить курить, так как это вредит вашим легким.
Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи. Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться.
После облегчения симптомов вам, возможно, потребуется ещё какое-то время для полного выздоровления. При этом кашель может сохраниться. Если вас это беспокоит, поговорите со своим лечащим врачом.
Лечение пневмонии в больнице (стационарное)
При тяжелых симптомах вам может потребоваться лечь в больницу для лечения. Лечение в больнице будет включать прием антибиотиков и жидкостей внутривенно через капельницу и/или подачу кислорода через кислородную маску для облегчения дыхания.
В очень тяжелых случаях пневмонии подача воздуха в легкие может осуществляться через аппарат искусственной вентиляции легких в отделении реанимации и интенсивной терапии.
Врач, скорее всего, попросит вас прийти повторно примерно через 6 недель после начала приема антибиотиков. В некоторых случаях он может назначать повторные исследования, например, рентген грудной клетки, если:
- симптомы не стали проявляться меньше;
- симптомы вернулись;
- вы курите;
- вы старше 50 лет.
Осложнения пневмонии
Осложнения при пневмонии чаще наблюдаются у пожилых людей, маленьких детей и людей с некоторыми хроническими заболеваниями, например, диабетом. При возникновении осложнений вас направят на лечение в больницу.
Наиболее распространенные осложнения при пневмонии — плеврит, абсцесс легкого и заражение крови (сепсис) — описаны ниже.

Плеврит — воспаление плевры, тонкой оболочки между легкими и грудной клеткой. В более редких случаях в пространстве между легкими и стенками грудной полости может накапливаться жидкость. Это явление называется «плевральный выпот». Плевральный выпот наблюдается у половины людей, лечащихся от пневмонии в больнице.
Жидкость может оказывать давление на легкие, затрудняя дыхание. Плевральный выпот обычно проходит сам по мере лечения пневмонии. Примерно в одном из 10 случаев лечения пневмонии в больнице происходит заражение жидкости в плевральной полости бактериями, что вызывает скопление гноя — так называемую эмпиему.
Обычно гнойные выделения выводятся с помощью иглы или тонкой трубки. В наиболее тяжелых случаях может потребоваться хирургическое вмешательство для удаления гноя и устранения вреда, нанесенного плевре и легким.
Абсцесс легкого — редкое осложнение пневмонии, которое чаще всего случается у людей с уже имеющимися другими серьезными заболеваниями или у лиц, злоупотребляющих алкоголем. Абсцесс легкого — это заполнение гноем полости в тканях легкого. Отхаркивание мокроты с неприятным запахом, опухание пальцев рук и ног — симптомы абсцесса легкого.
Абсцессы часто лечатся с помощью антибиотиков. Обычно прописывается курс антибиотиков внутривенно, затем — прием антибиотиков в форме таблеток на протяжении 4-6 недель. У большинства больных отмечается улучшение самочувствия в течение 3-4 дней. Важно не бросать прописанный курс антибиотиков, даже если вы чувствуете себя полностью здоровым, чтобы избежать повторного заражения легких. Примерно одному из 10 людей с абсцессом легкого требуется операция для откачивания гноя из абсцесса или удаления пораженной части легкого.
Заражение крови — еще одно редкое и тяжелое осложнение пневмонии, также известное как сепсис. Симптомы сепсиса:
- высокая температура тела (жар) — 38º C или выше;
- учащенное сердцебиение и дыхание;
- низкое кровяное давление (гипотония), при котором в вертикальном положении тела ощущается головокружение;
- изменение поведения, например, дезориентация в пространстве и времени;
- сниженное мочевыделение;
- холодная, бледная и липкая кожа;
- потеря сознания.
При заражении крови инфекция может распространиться в другие органы, такие как:
- внешние оболочки мозга (менингит);
- оболочка брюшной полости (перитонит);
- внутренняя оболочка сердца (эндокардит);
- суставы (септический артрит).
Эти типы инфекции называются также «метастатические инфекции» (от слова «метастаз» — отдалённый вторичный очаг патологического процесса) и обычно протекают тяжело. Для их лечения назначают большие дозы антибиотиков внутривенно.
К какому врачу обратиться при пневмонии?
С помощью сервиса НаПоправку вы можете найти хорошего терапевта или педиатра, которые обычно занимаются диагностикой и амбулаторным лечением воспаления легких. Если вам предложат госпитализацию, вы можете самостоятельно выбрать инфекционную больницу.
Как не заразить других при пневмонии
Остановить распространение микроорганизмов от вас к другим людям можно с помощью соблюдения правил гигиены. Например, при кашле или чихании закрывайте рот и нос одноразовым платком. Ссразу выбрасывайте использованные одноразовые платки в мусорное ведро или унитаз — микроорганизмы могут жить несколько часов после того, как покинут полость носа или рта. Регулярно мойте руки, чтобы предотвратить передачу болезнетворных микроорганизмов другим людям и их перенос на различные предметы.
Для защиты от пневмонии люди из групп повышенного риска должны делать прививки. Рекомендуются следующие прививки:
- прививка от пневмококка (пневмококковая вакцина);
- прививка от гриппа.
Курение, злоупотребление алкоголем и употребление наркотиков внутривенно может увеличить вероятность заболевания пневмонией. Курение наносит вред вашим легким, и в результате они становятся более восприимчивыми к инфекции. Поэтому если вы курите, лучший способ профилактики пневмонии — бросить курить.
Есть доказательства того, что неумеренное и продолжительное употребление алкоголя ослабляет естественные механизмы защиты легких от инфекций, что делает их более подверженными заболеванию пневмонией. Согласно одному исследованию, 45% людей, госпитализированных с диагнозом «пневмония», злоупотребляли алкоголем.
Злоупотребление алкоголем — это регулярное употребление свыше допустимой нормы. Под регулярным употреблением понимается прием спиртных напитков каждый день или большую часть дней недели. Злоупотребление алкоголем не только увеличивает риск заболевания пневмонией, но и повышает вероятность того, что она будет протекать в более тяжелой форме. Согласно статистике, вероятность смерти от пневмонии среди лиц, злоупотребляющих алкоголем, от 3 до 7 раз выше, чем в среднем по населению.
Возможно, Вам также будет интересно прочитать
Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Напоправку.ру 2020
Источник
