Как выглядит пневмония легких фото
Флюорографию назначают при подозрении на разные заболевания, которые поражают легкие. Распространенным показанием к рентгену легких является пневмония – предполагаемая или уже диагностированная.
Рентгеновское исследование при пневмонии
При подозрении на пневмонию рентгеновское исследование назначается обязательно. Рентген позволяет увидеть признаки пневмонии и тем самым подтвердить диагноз, а также выявить тип и стадию болезни. В отличие от других методов диагностики, при доказанной эффективности рентген более доступен. Однако, так как признаки пневмонии и других легочных заболеваний на рентгене похожи, данный тип исследования является лишь частью комплексной диагностики.
Что такое пневмония?
Пневмония, в народе называемая «воспалением легких», – это повреждение легочной ткани. В зависимости от стадии заболевания, она может поражать оболочку легкого и разные отделы, в том числе диафрагмальные плевры. Пневмония является очень опасным заболеванием, нередко приводящим к летальному исходу, поэтому при признаках болезни врачи назначают рентген.
Причины заболевания
В большинстве случаев пневмония возникает из-за попадания в орган вредоносных микроорганизмов: вирусов, бактерий, грибков. Заражение происходит воздушно-капельным путем. Еще один вид – эозинофильная пневмония – носит аллергический характер и требует срочного исследования с помощью рентгена. Гораздо реже пневмония бывает застойной, например при возникновении в результате длительного постельного режима. Также она может быть осложнением других заболеваний. Как выглядит пневмония на рентгене, во многом зависит от характера и стадии заболевания.
Признаки болезни
Симптомы пневмонии не заставляют себя долго ждать, выражаясь сухим или мокрым кашлем, температурой до 40 градусов. При мокром кашле врач обращает внимание на характер мокроты: «ржавая», кровяная с гноем, наличие или отсутствие запаха. Другими признаками пневмонии являются боли в грудной клетке, боку и даже животе – в данном случае рентген необходим для того, чтобы подтвердить расположение повреждений в легком.
Как делают рентгеновский снимок при пневмонии?
При пневмонии обычно делают рентген легких, вне зависимости от того, по какой причине возникло заболевание. Перед исследованием необходимо убрать все, что может исказить результаты: металлические предметы, украшения, длинные волосы и т. д. Рентген легких делают в вертикальном положении, предварительно раздевшись до пояса и встав перед аппаратом так, как скажет рентгенолог. По команде врача, пациент набирает в легкие воздух и задерживает дыхание, в это время аппарат делает снимок.
Как на рентгене выглядит пневмония?
Как выглядит пневмония на снимке рентгена, зависит от стадии заболевания и его характера. Однако в любом случае признаки пневмонии на рентгене видны как нарушения структурности легкого. Врачи обращают внимание на особенности легочного рисунка, корни легкого, плевру и расположение инфильтративных очагов. Светлые участки на снимке трактуются как безвоздушные.
Крупозная
Крупозная пневмония на рентгене характеризуется усилением легочного рисунка и утолщением корня, незначительным уплотнением плевры, а также сниженной воздушностью легкого. Снижение воздушности напрямую зависит от стадии болезни. Выглядит данное заболевание как среднее по интенсивности затенение. Крупозная пневмония является одной из самых опасных.
Очаговая
Как и при крупозной пневмонии, при очаговой на рентгене видно усиление легочного рисунка и утолщение корня, а также уплотнение плевры. Такая пневмония характеризуется очаговыми тенями разных размеров с нечеткими контурами. Также отмечается деформация легочного рисунка, которая очень хорошо видна на рентгене. Симптомы очаговой пневмонии на рентгене выявить сложно, поэтому диагностировать данное заболевание может только опытный врач.
Вирусная
К вирусной пневмонии относят атипичную. При усилении легочного рисунка и уплотнении плевры в данном случае корни легких не изменяются. Появление на рентгене очаговых теней в нижних и средних отделах легких при двусторонней вирусной пневмонии подтверждает диагноз. О стремительном развитии и опасности данной формы заболевания осведомлен весь мир, и это еще один аргумент в пользу того, чтобы исследовать признаки пневмонии на рентгене.
Противопоказания к проведению рентгена
Рентген нельзя делать беременным женщинам на любом сроке, а также детям до 15 лет. В ряде случаев препятствием к проведению исследования может быть состояние больного. Больной в лежачем положении не может пройти исследование из-за неспособности принять вертикальное состояние. При неадекватном состоянии, когда больной не может стоять неподвижно, признаки пневмонии на рентгене нельзя будет зафиксировать должным образом.
Как часто можно делать рентген при пневмонии?
Подтвержденный диагноз является показанием к регулярному рентгенологическому исследованию для контроля над течением болезни. Помогает ли назначенное врачом лечение, покажет, как выглядит на рентгене пневмония. В связи с этим многих пациентов беспокоит, насколько часто можно проводить эту процедуру без вреда для здоровья. После начала лечения, в зависимости от типа заболевания, рентген при пневмонии приходится делать через 6-10 дней. Если замечена положительная динамика, лечение продолжается так, как было начато. Пациент, который считается выздоравливающим, в дальнейшем проходит повторное исследование через 1, 3 и 6 месяцев. При благоприятном лечении больной получает незначительную дозу радиации, далекую от допустимых показателей. Это возможно, благодаря развитию медицинских технологий и мерам защиты в ходе процедуры.
Источник
Коронавирусная инфекция прежде всего поражает лёгкие, начиная с горла и переходя по дыхательным путям к жизненно важному органу. Узнаем, как выглядят лёгкие при коронавирусе на рентгене и в чем отличия COVID-19 от пневмонии.
Как коронавирус выглядит на рентгене?
COVID-19 поражает лёгкие. В плевральной полости вокруг органа дыхания накапливается жидкость и он увеличивается в размерах. Лёгочная ткань покрывается рубцами, и из-за этого человеку становится трудно дышать, так как часть органа разрушается и кислороду трудно попасть в кровь.
При рентгеновском излучении лёгких, поражённых коронавирусной инфекцией, наблюдаются затемнения в нижней части органа (на снимке обозначаются белыми пятнами). Пятна называются симптомом “матового стекла”. На рентгене видны пятна, которые обуславливаются наличием жидкости в лёгких.
Симптом “матового стекла” в легких
Симптом “матового стекла” проявляется у больных на фоне поражения лёгких вирусом. Так как дыхательный орган подвергается серьёзным изменениям, в нём появляются зоны повреждений.
Снижается плотность лёгочной ткани. В поражённом участке проявляется умеренно-сниженная воздушность, главным признаком выступает видимость сосудов лёгких и стенок бронхов.
Заметить данный симптом на рентгене сложно, поэтому требуется дополнительно сделать компьютерную томографию.
Типичные признаки проявления симптома “матового стекла”:
- стенки и структура бронхов чётко проглядываются;
- видны затемнения;
- сохраняется сосудистый рисунок;
- повышается прозрачность лёгочной ткани.
Причины, при которых встречается данный симптом:
- отёк лёгких;
- пневмонии, вызванные вирусными частицами;
- хронические заболевания лёгочных тканей;
- синдром дыхательных расстройств;
- системные заболевания соединительной ткани;
- сердечная недостаточность в стадии альвеолярного отёка лёгких;
- кровотечения из лёгочных сосудов.
Ниже представлены фото, как выглядит симптом “матового стекла” на рентгене и компьютерной томографии:
Как проявляется поражение легких при коронавирусе?
Типичные проявления нарушений органа дыхания при коронавирусной инфекции:
- в лёгких накапливается жидкость и постепенно занимает всё большую площадь;
- поражаются стенки сосудов и клеток крови в лёгких;
- видны затемнения по типу “матового стекла” различного размера, сопровождающееся уплотнением перегородок между альвеолами – пузырями, где капилляры органа обогащаются кислородом;
- в лёгких образуется рубцовая ткань, называющаяся “фиброзом”, вследствие чего снижается растяжимость и эластичность ткани.
Отличия пневмонии от коронавируса?
Пневмония – это воспаление лёгких, которое провоцируется бактериями. Обычная пневмония развивается, когда в органах дыхания скапливается мокрота, поэтому начинается нарушение вентиляции органа и размножаются микроорганизмы.
При пневмонии поражается только часть лёгких, а при коронавирусной инфекции страдает весь орган, он заполняется жидкостью и перестаёт снабжаться кислородом.
Пневмонию, в отличие от коронавируса, можно вылечить антибиотиками, уничтожив возбудителя.
При пневмонии, на рентгеновском снимке легких, видны следующие признаки:
- в разных частях органа находятся очаги затемнения, имеющие неровные контуры и размер 3-12 мм;
- различаются тени по внешнему виду (овальные, кольцевидные, круглые), интенсивности цвета – чем темнее будет пятно, тем сильнее патологический процесс;
- если поражены лимфатические узлы и нарушено кровоснабжение органа, может быть заметно изменение корней лёгких, если поражена плевра – видны нарушения в рисунке куполов диафрагмы.
На рентгеновском снимке пневмония выглядит следующим образом:
Пневмония может развиваться в течение нескольких недель, а инкубационный период COVID-19 составляет 2-5 суток.
Чем отличается атипичная пневмония от коронавируса?
Атипичная пневмония вызвана воздействием микроорганизмов (микоплазм, хламидий, легионелл), являющихся нехарактерными для пневмонии. Также её называют острым респираторным синдромом. Болезнь первоначально проявляется интоксикацией:
- тошнотой;
- повышением потоотделения;
- слабостью;
- учащённым сердцебиением.
Не всегда больного беспокоит кашель. Высокая температура может сохраняться в течение длительного времени. Ещё одна особенность атипичной пневмонии – увеличение числа лейкоцитов в единице объёма крови, который можно определить, сдав анализ.
При атипичной пневмонии легких на рентгеновском снимке видны затемнения:
- мелкоочаговые – не более 3 мм;
- среднеочаговые – не более 7 мм;
- крупноочаговые – не более 12 мм;
- фокусные – более 12 мм.
Атипичная пневмония на рентгеновском снимке:
COVID-19 отличается от атипичной пневмонии тем, что сопровождается прежде всего лёгочными проявлениями. Симптомы обоих заболеваний могут совпадать – повышение температуры, насморк и боль в горле.
Атипичную пневмонию можно вылечить Тетрациклином, Ципрофлоксацином или макролидами. Но при COVID-19 эти средства не эффективны.
Отличие вирусной пневмонии от коронавируса?
Вирусная пневмония отличается от коронавируса более лёгким течением болезни. Распространёнными возбудителями вирусной пневмонии являются вирусы группы A и B, аденовирусы и вирусы парагриппа.
Как и при простой пневмонии, при вирусной форме заболевания, на рентгене видны такие же признаки поражения легких:
- затемнения;
- тени разной формы и размера;
- изменение корней легких.
Вирусная пневмония на рентгеновском снимке выглядит следующим образом:
Коронавирус отличается от вирусной пневмонии данными признаками:
- быстро развивается тяжёлая форма патологии, вирусная пневмония даже при неутешительных прогнозах оставляет шансы на выздоровление;
- коронавирус сопровождается учащённым сухим кашлем, если поражены оба лёгких, выделяется мокрота;
- плохо сбивается температура, при вирусной форме пневмонии по утрам температура уменьшается.
Самостоятельно отличить коронавирус от воспаления лёгких невозможно.
Коронавирусная инфекция оказывает разрушающее действие на легкие. Поэтому при ухудшении самочувствия, нужно обратиться за медицинской помощью. Такой подходит значительно увеличивает шансы на выздоровление.
Полезные видео
Обязательно посмотрите видео, где врачи коммунарки делятся снимками пациентов и рассказывают про самые популярные случаи и делятся своим опытом:
Источник
Пневмония – это серьезное заболевание легких. Одной из ее разновидностей является крупозная пневмония, при которой воспалительный процесс распространяется на целую долю легкого или на оба органа. Заболевание может привести к тяжелым последствиям и летальному исходу. При появлении первых симптомов пневмонии необходимо обратиться к терапевту. Врач проведет осмотр и назначит исследования для выявления заболевания. Ключевым методом диагностики пневмоний является рентгенологическое исследование. Оно покажет локализацию и масштабы воспаления. При диагностике в Юсуповской больнице используют высокоточную аппаратуру, с помощью которой диагноз устанавливается максимально достоверно. Это важно, поскольку на основании диагноза терапевт или пульмонолог назначают лечение.

Как выглядит воспаление легких на рентгеновском снимке
При подозрении на пневмонию врач назначает рентгенологическое исследование, которое покажет состояние легких. На снимке будут видны очаги воспаления и объем поражения тканей. Рентгенологическое исследование позволяет дифференцировать заболевание, определить его тип и тяжесть.
Воспалительный процесс в легких определяют как затемненные участки или тени с неровными контурами и неоднородной структурой. Визуально на рентгеновском снимке они будут видны как светлые пятна, потому что рентгенограмма – это негатив изображения. Очаги пневмонии характеризуют в зависимости от размеров:
- около 3 мм – мелкоочаговая пневмония,
- 4-7 мм – среднеочаговая;
- 8-12 мм – крупноочаговая;
- более 12 мм – фокусная.
Если поражения видны в пределах одного сегмента, говорят о распространенной пневмонии. При поражении нескольких сегментов или долей диагностируют субтотальную пневмонию. Тотальная пневмония предполагает поражение всего легкого или обоих органов.
Для пневмонии характерно увеличение размеров корня легкого со стороны поражения. В области воспаления легочной и бронхиальный сосудистый рисунок усилен и деформирован.
В описании полученного снимка рентгенолог указывает количество очагов, их размеры и локализацию, описание структуры теней и легочного рисунка. Различают низкую, среднюю и высокую интенсивность теней. Повышение интенсивности указывает на снижение воздушности легочной ткани. При изучении рентгенограммы врач учитывает, что изменения, которые видны на снимке, отстают по времени от клинических проявлений.
Для диагностики пневмонии в Юсуповской больнице используют современную технику, которая позволяет наиболее точно определять состояние пациента. Специалисты оценивают полученные данные и назначают наиболее приемлемое в данной ситуации лечение.
Крупозная пневмония: фото рентгенограммы
Крупозная пневмония характеризуется как большое затемнение средней интенсивности. Тень охватывает одну или несколько легочных долей. Заболевание относится к крайне тяжелым и требует срочного лечения. Нельзя откладывать визит к врачу при проявлениях пневмонии. Воспалительный процесс развивается достаточно быстро, что влечет за собой большие объемы поражения тканей.
На фото представлена рентгенограмма крупозной пневмонии:
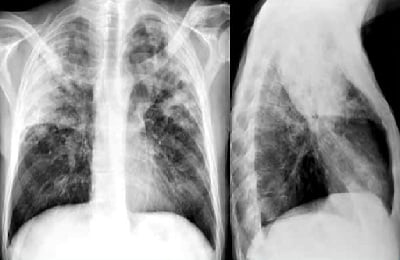
Диагноз «крупозная пневмония» устанавливается, если на снимке присутствуют следующие признаки:
- тотальная деформация легочного рисунка;
- субтотальные или тотальные затемнения на одном или обоих легких;
- затемнение реберно-диафрагмальных синусов (при вовлечении в воспалительный процесс плевры, что при крупозной пневмонии происходит практически всегда);
- изменение корней легких.
Для выявления крупозной пневмонии можно использовать только фронтальный снимок. Однако для получения полной картины развития поражения рентгенограмму делают в двух проекциях. С помощью боковой рентгенограммы можно оценить количество пораженных сегментов легкого.
Лечение воспаления легких
Крупозная пневмония требует обязательного стационарного лечения. Нередко пациенты с острой крупозной пневмонией попадают в реанимационное отделение, где врачи стабилизируют их состояние. В связи с высокой токсичностью заболевания требуется инфузионная терапия, нормализации работы всех органов и систем, улучшение обмена веществ. Также выполняется искусственная вентиляция легких. Во время терапии крупозной пневмонии проводят обязательный постоянный контроль газов крови (кислород и углекислый газ) до стабильного улучшения этих показателей.
Терапия крупозной пневмонии будет зависеть от вида возбудителя. При бактериальной инфекции используют антибиотики, для лечения пневмонии вирусной природы – противовирусные препараты. Также препараты могут применять в комплексе. Основной медикамент назначается курсом от 7 дней. Окончание срока медикаментозной терапии определяет лечащий врач на основании результатов лечения.
Дополнительно к основной терапии назначают муколитики для разжижения мокроты и отхаркивающие средства. Данные препараты облегчают вывод мокроты из легких. Для снижения температуры тела используют жаропонижающие препараты. Поддержка защитных сил организма проводится иммуностимуляторами и витаминными комплексами.
Необходимо помнить, что крупозная пневмония очень опасна и приводит к гибели больного. Несвоевременное обращение за медицинской помощью и безответственное отношение к своему здоровью будут иметь плачевный результат.
Обращаясь в Юсуповскую больницу, пациенты всегда получают квалифицированную помощь опытных специалистов. В клинике терапии Юсуповской больницы терапевты и пульмонологи выполняют успешное лечение заболевания и минимизируют риски развития осложнений и тяжелых последствий. Врачи Юсуповской больницы используют в своей работе только эффективные методы доказательной медицины, которые показали свою результативность исследованиями и практикой. Это позволяет браться за самые сложные случаи и получать максимальный результат.
Записаться на прием к терапевту или пульмонологу, получить консультацию других специалистов можно по телефону.
Источник
Пневмонии
Пневмония – инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже – клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) – альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) – в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая – от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах “теплый” цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива – притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, – повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов – признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
